Сосуды лопнули под коленом сзади
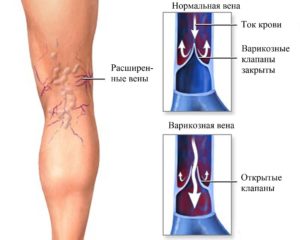
Врач-терапевт часто слышит вопрос о том, что делать, если лопнул сосуд под коленом. Но состояние, при котором в колене лопнул сосуд – это уже профессиональное поприще врача-флеболога, ортопеда или травматолога. Это не просто визуальный дефект конечности, а опасное явление, которое требует и первой помощи, и последующего лечения.
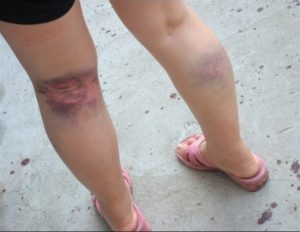
Синяк на зоне лопнутого сосуда
Появление подобной патологии осложняет даже рекомендации по оказанию неотложных мер, потому что основные причины могут диктовать вариабельность действий. При варикозе лучшим считается удаление пострадавшей сосудистой петли, травматическое повреждение можно облегчить прикладыванием холодного, а если это воспаление вен, которое называют еще флебитом, то холодное прикладывать категорически противопоказано.
После 30, а то и раньше, если человек ведет насыщенный образ жизни, связанный с занятиями спортом, активными физическими нагрузками или постоянным статическим положением, наступает момент, когда на кожном покрове ноги проявляются неэстетичные гематомы или сосудистая сетка. Главный негативный момент состоит не в некрасивом виде ноги, или появлении синюшного пятна на видном месте, а в том, что это – закономерное проявление патологии или нарушения, которое уже присутствует в организме (пример на фото). И наличие болезни не просто нуждается в лечении, но требует установления первопричины, почему под коленом сосуды лопнули.
Основные симптомы
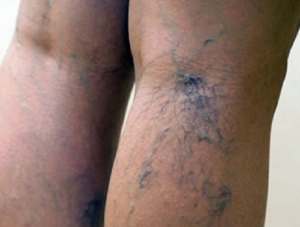
Лопнул сосуд под коленом
Начало проявления патологии иногда протекает бессимптомно, и человек даже не знает, что у него под коленом лопнули сосуды. Повреждение локализуется на тыльной стороне ноги, и при отсутствии боли его можно увидеть только пристально рассматривая себя в большое зеркало, или после подсказки окружающих людей (фото справа).
Если лопнула вена под коленом, в месте ранее локализовавшегося варикозного расширения, это может сопровождаться сильной болью, и не только одномоментной, но и сопровождающей пациента на протяжении нескольких дней.
В зависимости от характера повреждения и скорости свертываемости крови, гематома может сразу приобрести характер значительного поражения или расползаться по ноге, захватывая обширную площадь.
Повреждение капилляров приводит к образованию сосудистой сеточки с ярко выраженным рельефом, но редко дает болевой симптом.
Закономерный вопрос, что делать в каждом случае, зависит не только от того, лопнул ли мелкий сосуд, капилляры или вена. Главным фактором в определении первой помощи и дальнейшего лечения становится причина, по которой произошло повреждение некогда прочного сегмента сосудистой системы, и почему именно колено стало местом, где это произошло. Потому что если причиной этого стала серьезная патология, то такой процесс может продолжаться и далее, и сосуды будут лопаться без видимого повода. Повреждение крупных вен обычно дает болевой симптом, при котором человеку становится трудно передвигаться.
Возникновение гематомы может спровоцировать ряд серьезных осложнений, в числе которых тромбообразование, большая кровопотеря, тромбоэмболия, болевой шок или даже образование трофической язвы. Каждое из этих последствий способно привести к летальному исходу, если обстоятельства сложатся не самым благоприятным образом.
Основных симптомов такого явления 2 – боль и возникновение гематомы, или сосудистой сетки. Иногда, при сильной кровопотере наступает бледность прилегающих кожных покровов, обусловленная кровопотерей. При том, что болевые проявления иногда отсутствуют, определить характер патологии довольно затруднительно.
Причины появления
Ортопеды и флебологи называют несколько самых распространенных причин:
- варикоз – болезнь венозных сегментов, возникающая из-за избыточной нагрузки на систему кровообращения, при этом появляются патологические вздутия (обычно это результат нарушения функциональности венозных клапанов);
- повреждение сосуда в результате травматического воздействия;
- нарушение эластичности сосудистых стенок, спровоцированное изменением гормонального фона, авитаминозом или нехваткой необходимых компонентов;
- сильное термальное воздействие в области сосуда (обморожение или переохлаждение);
- физическая нагрузка в месте, где уже есть нарушения, связанные с профессиональной деятельностью.
Колено и прилегающие к нему области – наиболее вероятное место, где сосуд может лопнуть, потому что коленный сустав – локализация сильной и постоянной нагрузки. Образовавшаяся гематома требует вмешательства врача только при варикозе, часто она проходит сама по себе.
Лечить нужно ту причину, по которой произошло инвазирование, если это не результат травмирования и не следствие непомерного усилия, которое привело к проявившемуся разрыву.
Первая помощь и последующие меры
Разрыв вены или сосуда требует оказания немедленной помощи, которая не содержит принципиальных отличий.
Если повреждение проявилось резким болевым симптомом, создало затруднения при ходьбе, и есть подозрение на болевой шок, выраженный бледностью кожи, обильным потоотделением и другими сопутствующими признаками, необходимо остановить кровотечение. Это несложный процесс, если местом локализации стала коленка.
Меры по остановке кровотечения известны любому человеку, и для того, чтобы их принять, нет надобности ожидать приезда врача с медицинским жгутом. Для этого можно использовать подручные средства:
- приложить сложенную в несколько раз ткань или носовой платок и наложить тугую повязку;
- использовать ремень, ручку сумочки или женский пояс;
- пока идут поиски подходящего способа, попросту придавить вену пальцем.
Больную ногу нужно зафиксировать в лежачем положении (а еще лучше, если человек может прилечь). При этом желательно, чтобы конечность находилась в приподнятом состоянии, но не испытывала никакого мышечного напряжения. Если человек лежит, этого можно добиться, подложив под ногу подушку, диванный валик или свернутый матрас. Холодный компресс, или лед, обернутый в защитную оболочку, можно приложить не более, чем на 15 минут, при условии, что причиной разрыва стал не флебит. Наличие воспалительного процесса в венах такой вариант исключает.
Если принятые меры не дали результата в течение часа, и кровотечение продолжается, а гематома увеличивается размерах и приобретает насыщенный цвет, необходимы более радикальные действия, возможно, госпитализация и последующая операция.
Дальнейший ход событий зависит от того, какой диагноз будет поставлен, насколько серьезными будут последствия, и какой метод будет самым приемлемым в конкретной ситуации. Существуют различные методики проведения подобных оперативных вмешательств, и на современном этапе это не требует ни особой подготовки, ни общего наркоза. Флебэктомия, лазерная коагуляция, склеротерапия – все это возможные методы при повреждении сосудов. Уже через несколько дней пациент может приступать к прежним занятиям, не забывая при этом о мерах по реабилитации конечности.
Если это первое серьезное повреждение сосуда, следует обратить внимание на основную причину его возникновения. Возможно, потребуется дополнительная медикаментозная терапия, переход к здоровому образу жизни или кардинальная перемена работы и занятий.
Полезное видео:
Источник

Тромбоз подколенной вены возникает при закупорке сосуда кровяным сгустком, состоящим из слипшихся друг с другом тромбоцитов. Патологический процесс характеризуется нарушением кровообращения в мягких тканях, застоем крови и появлением болевого синдрома.
Помимо дискомфорта заболевание может привести к возникновению осложнений. Последние могут привести к миграции тромба вверх по сосудам с последующей закупоркой коронарных, легочных и мозговых артерий. В такой ситуации возникает риск для жизни пациента.
Какие вены под коленом сзади подвержены поражению?
Тромб может сформироваться во всех венозных сосудах, локализующихся вблизи подколенной ямки. Помимо одноименной вены кровяной сгусток образуется в:
- ветви бедренной вены;
- большой и малой подкожной вене;
- мелких ветвях подколенной вены.
Скопление тромбоцитов ухудшает кровоток, осложняет двигательную активность и сгибание ноги в коленном суставе. В некоторых случаях тромб образуется в подколенной артерии, приводя к ишемии мягких тканей в подколенной ямке и икроножной мышцы.
Причины возникновения
Тромбообразование в подколенной вене возникает в редких случаях. Точные причины развития патологии не установлены. Поэтому выделяют ряд факторов, приводящих к формированию кровяного сгустка:

- Варикозная болезнь.
- Хирургическая операция.
- Злокачественные новообразования.
- Гиподинамия, длительный постельный режим.
- Аутоиммунные заболевания, сердечно-сосудистые патологии: васкулит, тромбофлебит.
- Длительный прием гормональных препаратов, пероральных контрацептивов.
- Инфекционные болезни.
При отсутствии физической активности мышцы, нервы и сосуды подвергаются дистрофии. В результате процесс кровоснабжения мягких тканей нарушается, что приводит к застою крови и формированию тромба. Такая ситуация характерна при переломе ног в области коленного сустава, когда движение затруднено в связи с наложением гипса и бинтов.
Симптомы и признаки
Тромбоз под коленом в некоторых случаях принимают за боли опорно-двигательного аппарата. Из-за этого пациенты не обращаются за медицинской помощью и проводят неправильное лечение в домашних условиях. В результате общее состояние больного постепенно ухудшается, повышается риск осложнений. Чтобы избежать возникновения неприятных последствий, следует ознакомиться со специфическими симптомами тромбоза:
- распирающая боль, которая усиливается по мере развития патологического процесса, особенно во время движений;
- отек колена с тыльной стороны;
- чуть ниже места подколенной ямки кожа приобретает бледный, голубоватый оттенок;
- кожный покров приобретает нехороший блеск, натягивается;
- больной ощущает тяжесть в ноге;
- появляются симптомы лейкоцитоза: при небольших ушибах на коже развиваются сильные гематомы;
- постепенно появляется острая боль в колене, которая усиливается в вечернее время.
Состояние подколенной вены ухудшается в течение 24 часов. К концу 2 дня сосуд наливается кровью, расширяется и начинает выступать под кожей.
Как выглядит тромбоз подколенных вен: фото
60-70% пациентов не ощущает развитие патологии на начальных стадиях. Прогрессирующее заболевание внешне выглядит как красные пятна на коже, которые появляются над местом пораженного сосуда. При этом ощущается тянущая распирающая боль. В течение суток после образования тромба область под коленом отекает вследствие застоя крови и выхода плазмы в мягкие ткани.
В месте тромбообразования можно отметить гиперемию — при прикосновении кожа горячая. В области голени и стоп, наоборот, холодная. Под коленом начинают набухать другие сосуды. Они формируют плотные узелки под кожей. Функции пораженного сосуда начинают брать на себя другие вены, нагрузка на которые постепенно увеличивается.
Может ли рассосаться сам?
Если причиной развития тромба является инфекционное или системное заболевание, то после полного выздоровления кровяной сгусток может рассосаться самостоятельно. В такой ситуации вязкость крови повышается вследствие внешних факторов, приводящих к слипанию тромбоцитов. После восстановления реологических свойств крови агрегация кровяных пластинок снижается, что приводит к расщеплению тромба.
Диагностика
Диагностические процедуры делятся на лабораторные и инструментальные исследования. В первую группу входят следующие тесты:
- Клинический и биохимический анализ крови. В ходе исследования врач получает информацию о свертываемости крови и активности тромбоцитов. При повышенной агрегации кровяных пластинок подтверждается возможность тромбообразования.
- Коагулограмма. Процедура позволяет правильно подобрать препараты для рассасывания кровяного сгустка.
На основании полученных данных из результатов анализов, флеболог принимает решение о необходимости проведения инструментальной диагностики. Наиболее информативной методикой является УЗДС – ультразвуковое дуплексное сканирование сосудов. Процедура позволяет определить:

- наличие атеросклероза;
- состояние клапанного аппарата;
- диаметр подколенной вены;
- степень эластичности венозного сосуда;
- уровень разрушения эпителиальной ткани;
- наличие тромба и его размеры;
- длина сосуда и протяженность патологического процесса.
Для оценки скорости кровотока проводят метод Доплера или УЗДГ. Допплерография выявляет место прикрепления сгустка тромбоцитов, устанавливает уровень сужения просвета сосуда. УЗДГ и УЗДС проводят с введением контрастного вещества.
В некоторых случаях проводят венографию. После введения контраста врачи делают рентгеновские снимки. Процедура позволяет определить анатомические особенности в подколенной вены, выявляет точную локализацию крупных тромбов.
В домашних условиях наличие тромба можно проверить с помощью тонометра. Манжету прибора для измерения давления нужно наложить на больную голень, после чего начать нагнетать воздух. Когда показатель тонометра достигнет 100 мм рт. ст., больной при наличии кровяного сгустка в подколенной вене начнет жаловаться на появление острой боли. При отсутствии тромба в сосуде пациент спокойно переносит давление 165 мм рт. ст.
Дифдиагностика с варикозом
При варикозной болезни общий анализ крови покажет повышенный уровень лейкоцитов. Увеличение активности иммунной системы возникает вследствие воспаления венозной стенки. При тромбозе такой проблемы нет.
Варикоз характеризуется развитием сосудистой стенки под кожей. При тромбе место поражения краснеет и приобретает блеск, но под кожным покровом не выступают синие и фиолетовые вены. Кроме того, при расширении вен больной практически не ощущает боли.
Точный диагноз устанавливают с помощью УЗДС. Ультразвуковое сканирование помогает определить состояние венозных сосудов нижних конечностей и при наличии тромба исключает наличие варикозной болезни.
Лечение
При возникновении тромба в подколенной вене проводится консервативное лечение при отсутствии риска тромбоэмболии коронарных, церебральных и легочных артерий. В ходе терапии больному следует придерживаться следующих правил:
- Соблюдать постельный режим в течение 3-7 дней. При этом пораженную ногу необходимо зафиксировать выше уровня тела и замотать в эластичный бинт.
- Носить компрессионные чулки. Они помогают нормализовать кровоток и предупредить рецидив заболевания.
- Вовремя принимать медикаменты в дозировке, назначенной лечащим врачом.
Прибегать к народным методам лечения допускается после получения разрешения флеболога или ангиохирурга. При этом категорически запрещается самостоятельно отменять прием препаратов и отказываться от физиолечения.
При отсутствии риска миграции тромба назначают лекарства для перорального применения, которые подбираются для каждого пациента индивидуально. При выписке рецепта врач ориентируется на общее состояние пациента, степень выраженности патологии и факторы риска. Обычно принимают антикоагулянты, ангиопротекторы, нестероидные противовоспалительные препараты (НПВП), венотоники и тромболитические средства.
Если тромбоз перерастает в тромбофлебит на фоне инфекционного процесса, врачи назначают антибактериальную терапию. Для снижения отечности могут выписать препараты для наружного применения: Лиотон, Гепариновую мазь.
При низкой эффективности медикаментозной терапии проводят хирургическую операцию. Последняя позволяет избежать миграции тромба в другие сосуды тела. При тромбозе подколенной вены используют несколько методик:
- Тромбэктомия. Процедура проводится неинвазивно, поэтому мягкие ткани не разрезают. Микрохирург делает прокол, в который помещает оснащенный инструментами эндоскоп. Тромб перемещают по ходу сосуда к проколу, откуда его вытаскивают. Если удалить сгусток механическим способом невозможно, в вену помещают сетку или тромболитик. С помощью препарата производят местное растворение тромба.

- Флебэктомия. Операция предполагает полное удаление пораженной вены и отличается высокой травматичностью. Поэтому реабилитационный период может занять несколько месяцев. Процедура проводится при тромбе большого размера, который полностью закупоривает просвет сосуда. Флебэктомия осуществляется при невозможности удаления и растворения кровяного сгустка.

- Установка кава-фильтра. В подколенную вену вводят кава-фильтр, в который попадают сгустки крови и тромб. После его установки назначают прием антикоагулянтов. Процедура проводится при высоком риске миграции тромба.

Мелкие ветви подколенной вены, закупоренные тромбом, прижигают в ходе лазерной коагуляции или запаивают специальным веществом при склеротерапии.
Осложнения и прогноз
Тромбоз подколенной вены при неправильном или отсутствующем лечении может привести к развитию тяжелых осложнений:
- Тромбофлебит. Сосудистые стенки в такой ситуации воспаляются, плазма начинает выходить в мягкие ткани. В результате жировая клетчатка в подколенной ямке отекает, что затрудняет ходьбу и сгибание больной ноги в колене.
- Миграция тромба. При получении травм, повышении артериального давления и воздействии других внешних факторов тромб может расколоться на несколько более мелких сгустков. Последние вместе с циркулирующей кровью могут попасть в ствол легочной артерии, церебральные или коронарные сосуды. В зависимости от того, какой сосуд они закупорят, развивается дыхательная и сердечная недостаточность, ишемия головного мозга. В такой ситуации повышается риск инсульта и инфаркта.
- Гангрена. При длительном застое крови нарушается внутриклеточный обмен веществ, продукты жизнедеятельности не удаляются из клеток. В результате мягкие ткани начинают погибать. Возникают флегмоны, абсцессы, постепенно развивается сепсис. Гнойные процессы приводят к некрозу мягких тканей на фоне нарушенного кровообращения. В результате развивается гангрена, требующая срочной ампутации пораженной конечности.
При правильном лечении медикаментами на начальной стадии тромбообразования можно избежать развития неприятных последствий. В такой ситуации есть благоприятный прогноз на выздоровление.
Происходит полное восстановление двигательных функции, нормализуется кровоснабжение тканей и работа коленного сустава.

Тяжелую патологию можно устранить в ходе хирургического вмешательства. После флебэктомии возможно нарушение работы мышц и сустава. В результате появляется хромота, несмотря на нормализацию местного кровотока.
После выздоровления необходимо продолжать терапию антикоагулянтами, чтобы предупредить возникновение рецидива. Тромбоз подколенной вены может развиться при повышенной свертываемости крови. Патология приводит к нарушению кровообращения в икроножной мышцы.
При закупорке сосуда возникает застой крови, при котором продукты жизнедеятельности и углекислый газ не удаляется из клеток. Такая ситуация может привести к некрозу мягких тканей, поэтому важно как можно быстрее диагностировать заболевание и назначить прием медикаментов. В тяжелой ситуации пораженную вену могут удалить.
Источник
