Сосуды отходящие от левого желудочка
Сердечно-сосудистая система человека замкнутая. Это означает, что кровь перемещается только по сосудам и отсутствуют какие-либо полости, куда кровь изливается. Благодаря работе сердца и разветвленной системе сосудов, каждая клетка нашего организма получает кислород и питательные вещества, которые необходимы для жизнедеятельности.

Обратите внимание на устоявшееся название – сердечно-сосудистая система. На первое место выносится именно сердечная мышца, которая выполняет важнейшую функцию. Мы переходим к изучению этого уникального органа.
Сердце
Раздел медицины, изучающий сердце, носит название кардиология (от др.-греч. καρδία – сердце и λόγος – изучение). Сердце – полый мышечный орган, сокращающийся с определенным ритмом в течение всей жизни человека.
Снаружи сердце покрыто околосердечной сумкой – перикардом. Состоит из 4 камер: 2 желудочков – правого и левого, и 2 предсердий – правого и левого. Запомните, что между желудочками и предсердиями находятся створчатые клапаны.
Между правым предсердием и правым желудочком расположен трехстворчатый (трикуспидальный) клапан, между левым предсердием и левым желудочком – двустворчатый (митральный) клапан.
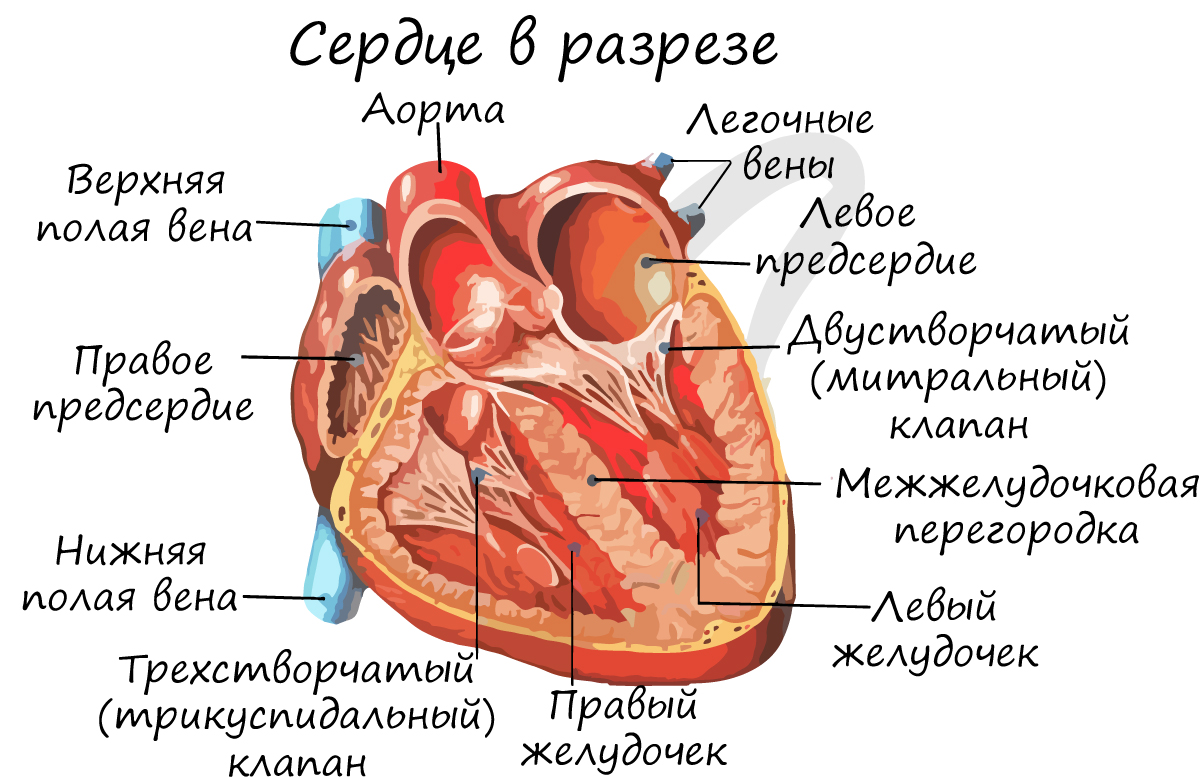
В сердце кровь движется однонаправленно: из предсердий в желудочки, благодаря наличию створчатых (атриовентрикулярных) клапанов (от лат. atrium – предсердие и ventriculus – желудочек).
От левого желудочка отходит самый крупный сосуд человека – аорта, диаметром 2.5 см, кровь в которой течет со скоростью 50 см в секунду. От правого желудочка отходит легочный ствол. Между левым желудочком и аортой, а также правым желудочком и легочным стволом находятся полулунные клапаны.
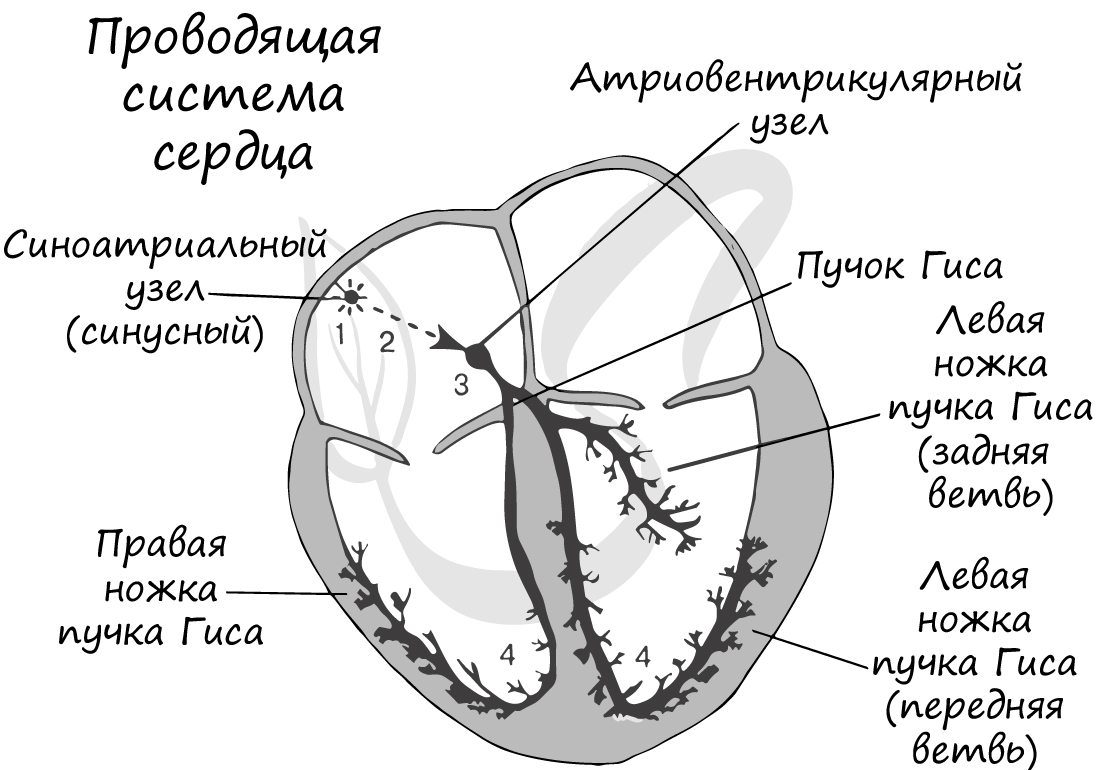
Мышечная ткань сердца представлена одиночными клетками – кардиомиоцитами, обладающими поперечной исчерченностью. Сердце обладает особым свойством – автоматией: изолированное от организма сердце продолжает сокращаться без внешних воздействий. Это связано с наличием в толще мышечной ткани особых клеток – пейсмекерных (клетки водителя ритма, атипичные кардиомиоциты), которые сами периодически генерируют нервные импульсы.
В сердце имеется проводящая система благодаря которой возбуждение, возникшее в одной части сердца, постепенно охватывает другие части. В проводящей системе выделяют синусный, атриовентрикулярный узлы, пучок Гиса и волокна Пуркинье. Именно благодаря наличию этих проводящих структур сердце способно к автоматии.
Сердечный цикл
Работа сердца заключается в последовательно сменяющих друг друга трех фазах:
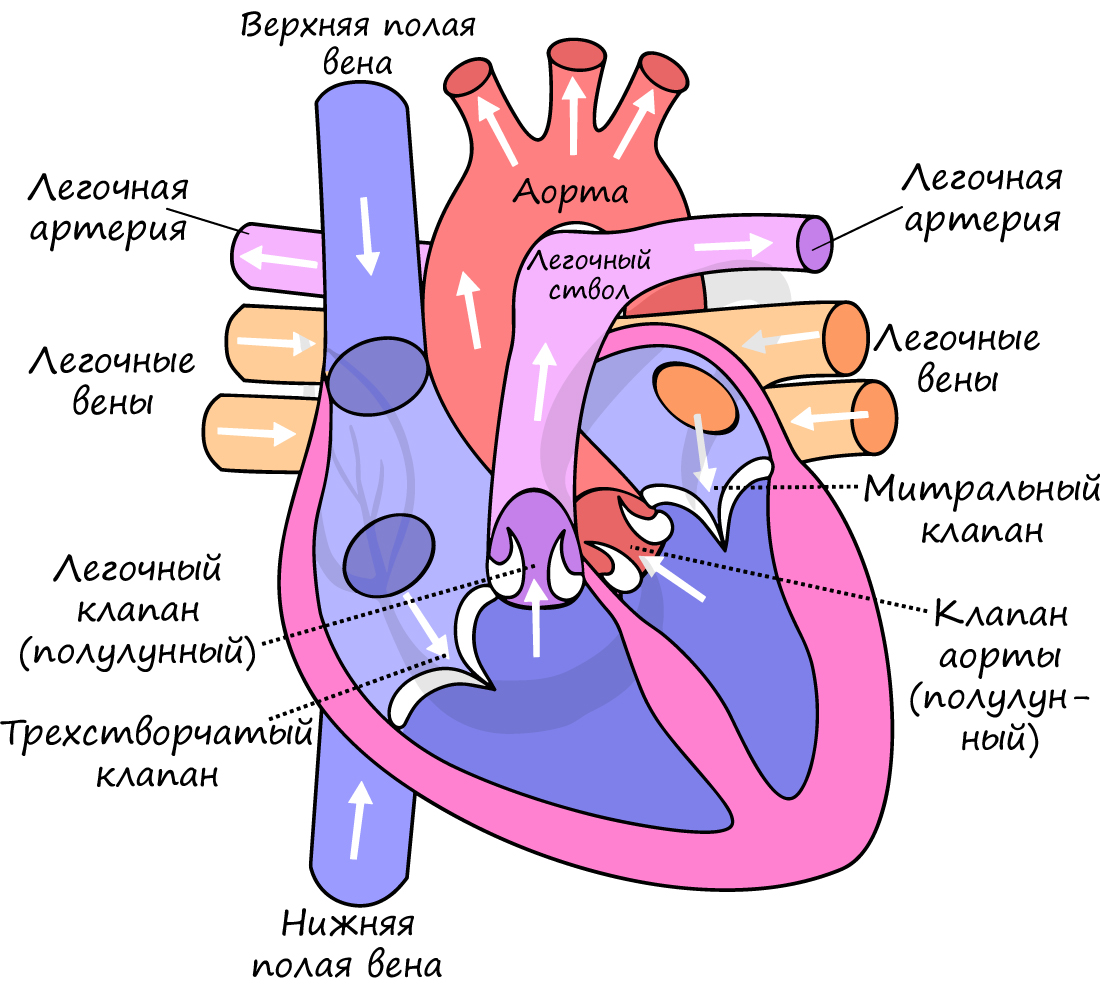
- Систола предсердий (от греч. systole – сжимание, сокращение)
Длится 0,1 сек. В эту фазу предсердия сокращаются, их объем уменьшается, и кровь из них поступает в желудочки. Створчатые клапаны в период этой фазы открыты, полулунные – закрыты.
- Систола желудочков
Длится 0,3 сек. Створчатые (атриовентрикулярные) клапаны закрываются, чтобы не допустить обратного тока крови в предсердия. Мышечная ткань желудочков начинает сокращаться, их объем уменьшается: открываются полулунные клапаны. Кровь изгоняется из желудочков в аорту (из левого желудочка) и легочный ствол (из правого желудочка).
- Общая диастола (от греч. diastole – расширение)
Длится 0,4 сек. В диастолу полости сердца расширяются – мышцы расслабляются, полулунные клапаны закрываются. Створчатые клапаны открыты. В эту фазу предсердия наполняются кровью, которая пассивно поступает в желудочки. Затем цикл повторяется.
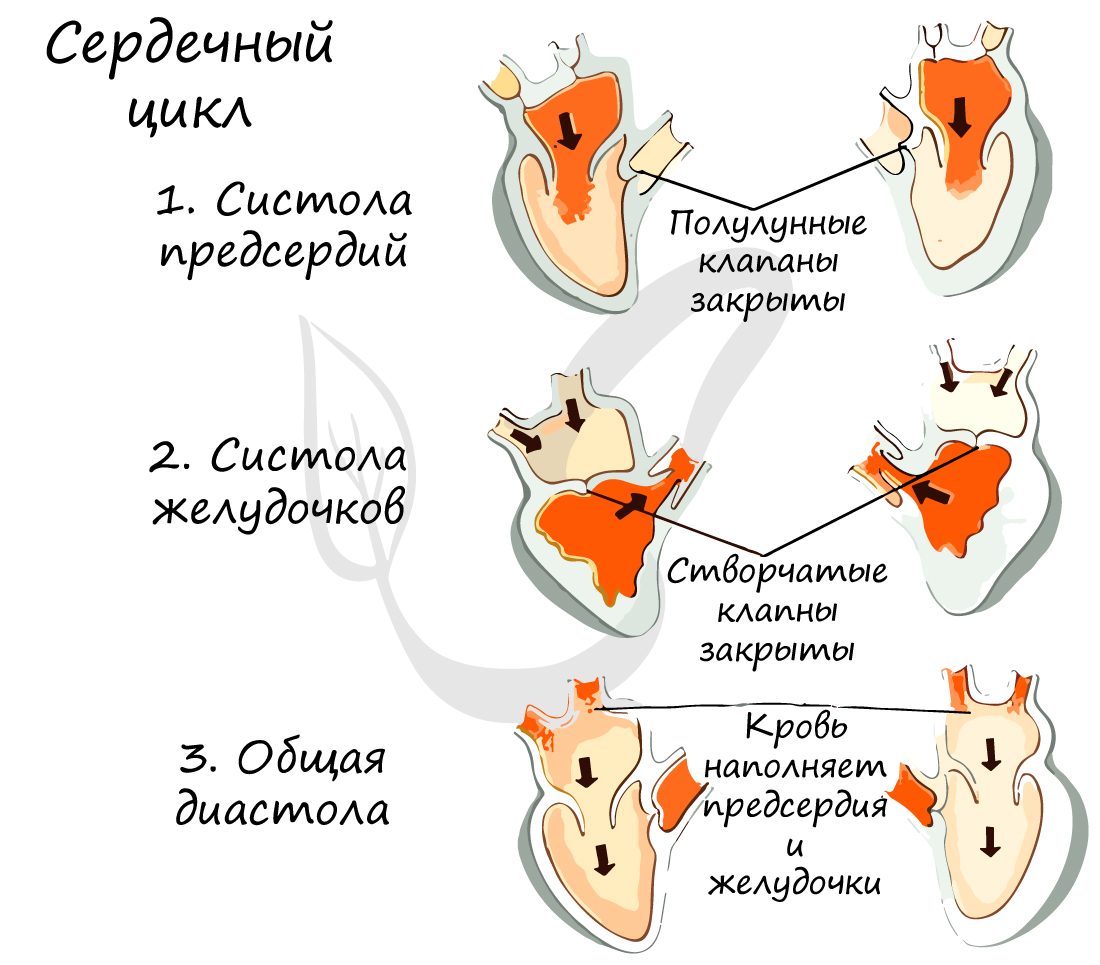
Мы уже разобрали сердечный цикл, однако я хочу акцентировать ваше внимание на некоторых деталях. В общей сложности один цикл длится 0,8 сек. Предсердия отдыхают 0,7 секунд – во время систолы желудочков и общей диастолы, а желудочки отдыхают 0,5 секунд – во время систолы предсердий и общей диастолы. Благодаря такому энергетически выгодному циклу, сердечная мышца мало утомляется при работе.
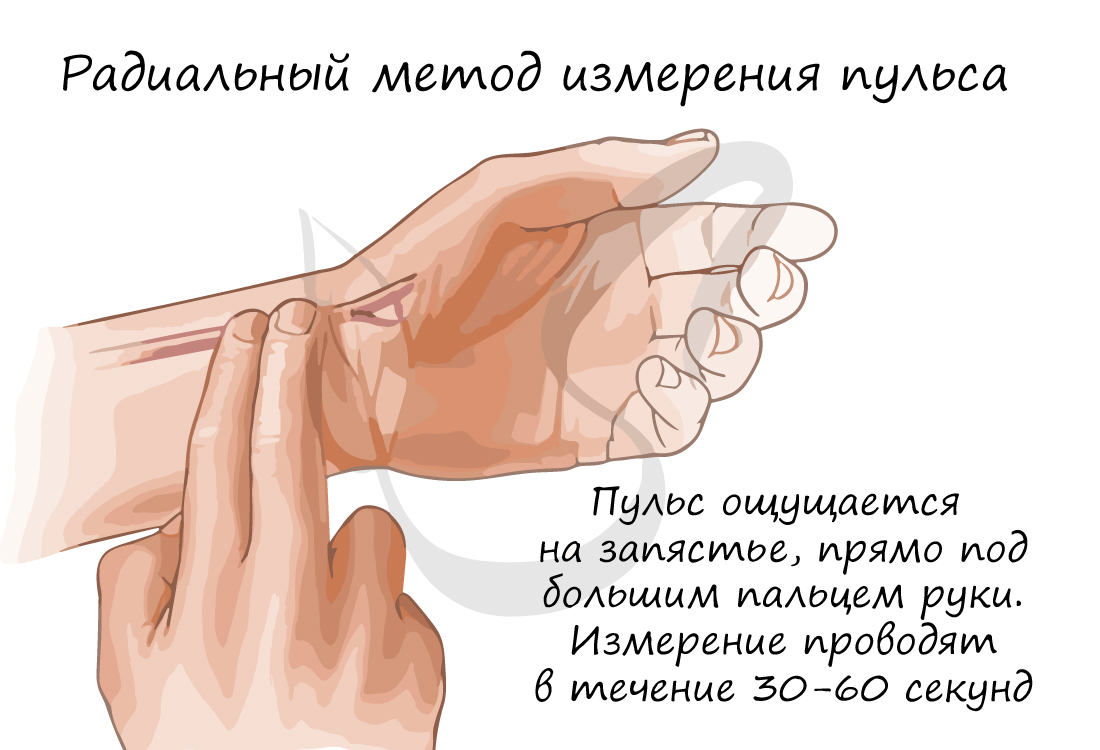
Частоту сокращений сердца (ЧСС) можно измерить с помощью пульса – толчкообразных колебаний стенок сосудов, связанных с сердечным циклом. Средняя частота пульса в норме – 60-80 ударов в минуту. У спортсмена ЧСС реже, чем у нетренированного человека. При больших физических нагрузках ЧСС может возрастать до 150 уд/мин.
Возможны изменения сердечного ритма в виде его чрезмерного урежения или учащения, соответственно выделяют: брадикардию (от греч. βραδυ – медленный и καρδιά – сердце) и тахикардию (от др.-греч. ταχύς – быстрый и καρδία – сердце). Брадикардия характеризуется урежением пульса до 30-60 уд/мин, тахикардия – выше 90 уд/мин.
Регуляторный центр деятельности сердечно-сосудистой системы лежит в продолговатом и спинном мозге. Парасимпатическая нервная система замедляет, а симпатическая нервная система ускоряет ЧСС. Оказывают влияние также гуморальные факторы (от лат. humor – влага), главным образом гормоны: надпочечников – адреналин (усиливает работу сердца), щитовидной железы – тироксин (ускоряет ЧСС).

Сосуды
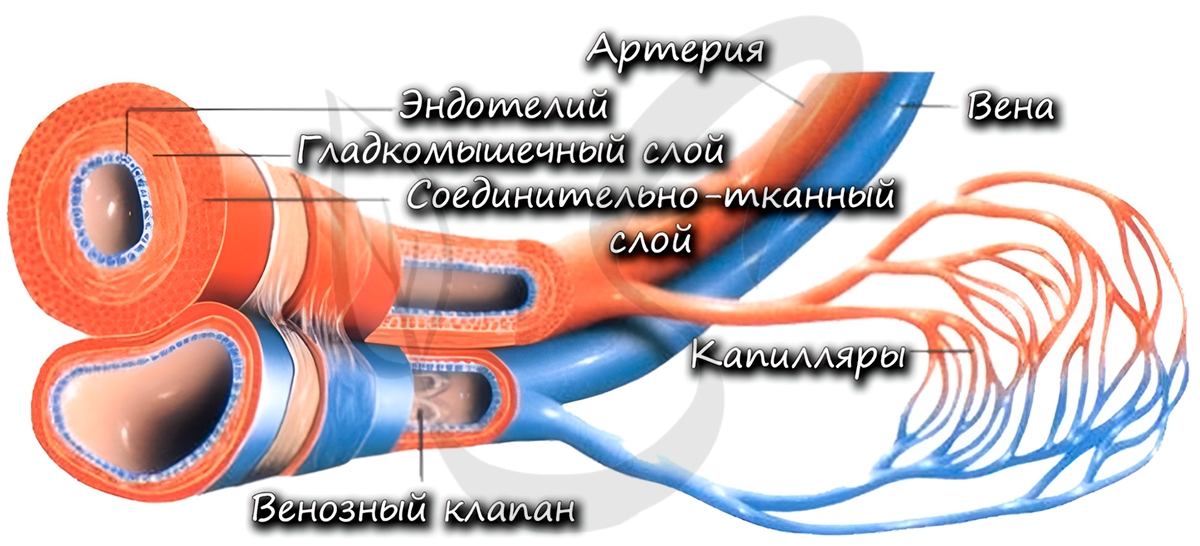
К тканям и органам кровь движется внутри сосудов. Они подразделяются на артерии, вены и капилляры. В общих чертах мы обсудим их строение и функции. Хочу заметить: если вы считаете, что по венам течет венозная, а по артериям – артериальная кровь, вы ошибаетесь. В следующей статье вы найдете конкретные примеры, опровергающие это заблуждение.
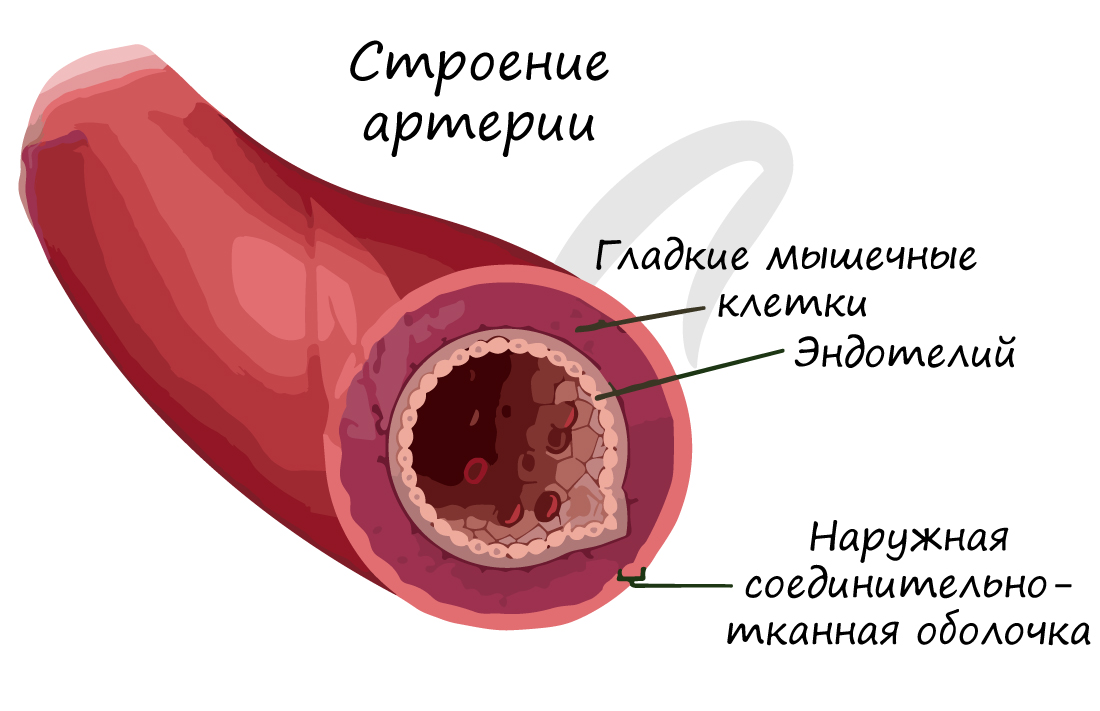
По артериям кровь течет от сердца к внутренним органам и тканям. Они обладают толстыми стенками, в составе которых имеются эластические и гладкие мышечные волокна. Давление крови в них наиболее высокое, по сравнению с венами и капиллярами, в связи с чем они и имеют вышеуказанную толстую стенку.
Изнутри артерия выстлана эндотелием – эпителиальными клетками, которые образуют однослойный пласт тонких клеток. Благодаря наличию гладких мышечных клеток в толще стенки, артерии могут сужаться и расширяться. Скорость кровотока в артериях примерно 20-40 см в секунду.
Большей частью артерии несут артериальную кровь, однако нельзя забывать об исключениях: от правого желудочка по легочным артериям к легким идет венозная кровь.
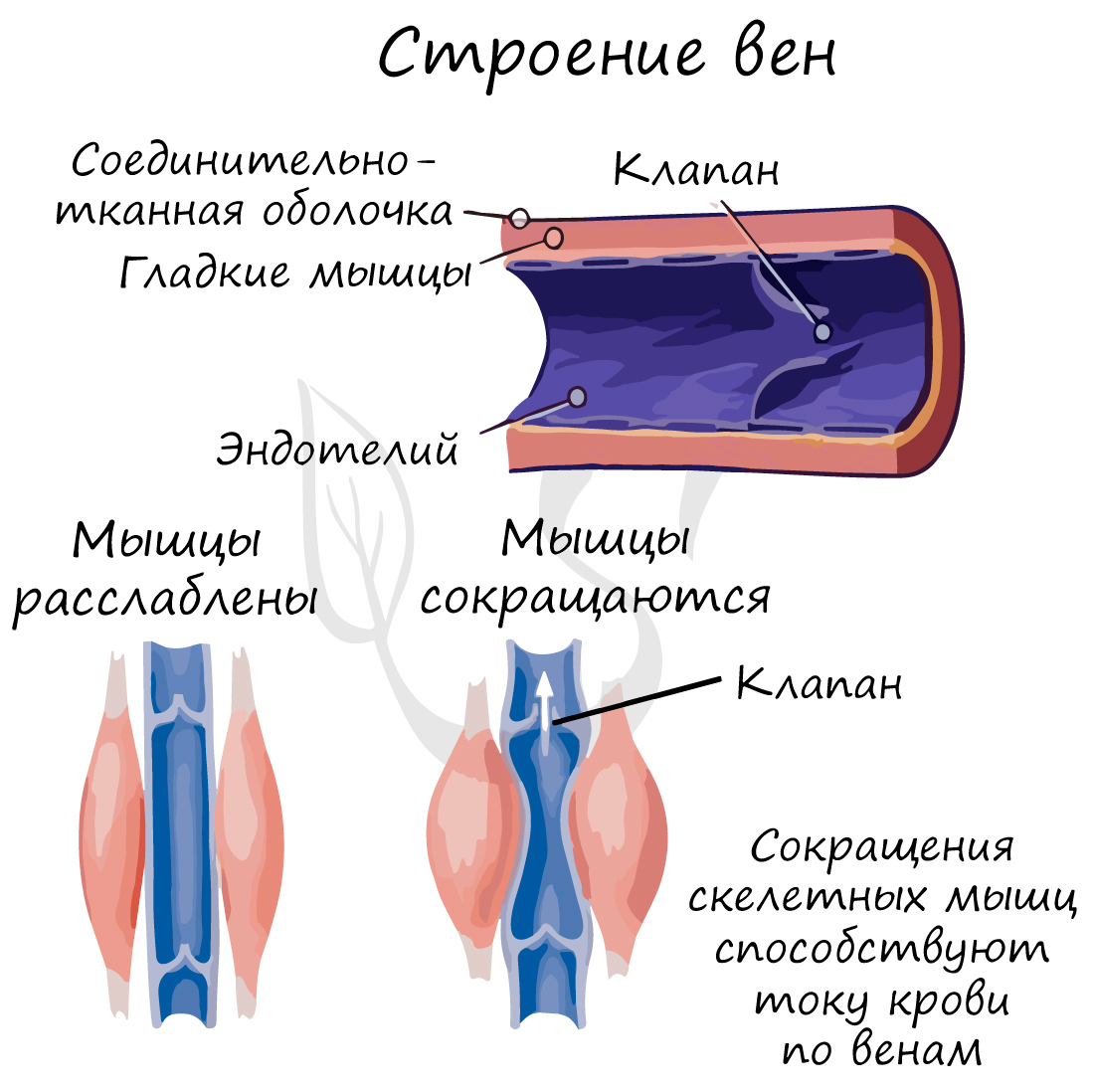
По венам кровь течет к сердцу. По сравнению со стенкой артерии, в венах меньше эластических и мышечных волокон. Давление крови в них небольшое, поэтому стенка вен тоньше, чем у артерий.
Характерный признак вен (который вы всегда заметите на схеме) наличие внутри вены клапанов. Клапаны препятствуют обратному току крови в венах – обеспечивают однонаправленное движение крови. Скорость кровотока в венах около 20 см в секунду.
Только представьте: вены поднимают кровь от ног к сердцу, действуя против силы тяжести. В этом им помогают вышеупомянутые клапаны и сокращения скелетных мышц. Вот почему очень важна физическая активность, противопоставленная гиподинамии, которая вредит здоровью, нарушая движение крови по венам.
Преимущественно в венах находится венозная кровь, однако нельзя забывать об исключениях: к левому предсердию подходят легочные вены с артериальной кровью, обогащенной кислородом после прохождения легких.
Самые мелкие кровеносные сосуды – капилляры (от лат. capillaris – волосяной). Их стенка состоит из одного слоя клеток, что делает возможным газообмен и обменные процессы различными веществами (питательными, побочными продуктами) между клетками, окружающими капилляр, и кровью в капилляре. Скорость движения крови по капиллярам самая низкая (по сравнению с артериями, венами) – составляет 0,05 мм в секунду, что необходимо для процессов обмена.
Суммарный просвет капилляров больше, чему у артерий и вен. Они подходят к каждой клетке нашего организма, именно они являются связующим звеном, благодаря которому ткани получают кислород, питательные вещества.
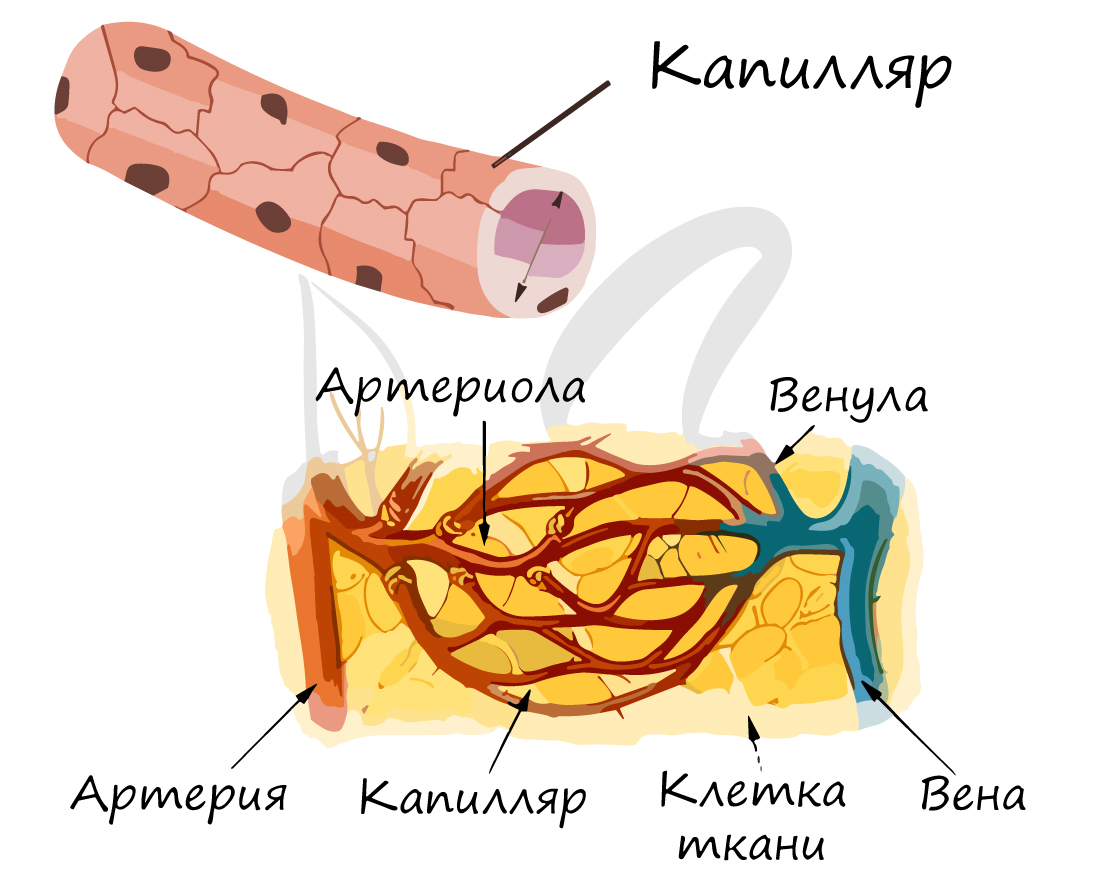
По мере прохождения крови по капиллярам, она теряет кислород и насыщается углекислым газом. Поэтому на картинке выше вы видите, что поначалу кровь в капиллярах артериальная, а затем – венозная.
Гемодинамика
Гемодинамикой называют процесс циркуляции крови. Важным показателем является кровяное давление – давление, оказываемое кровью на стенки кровеносных сосудов. Его величина зависит от силы сокращения сердца и сопротивления сосудов. Различают систолическое (в среднем 120 мм. рт. ст.) и диастолическое (в среднем 80 мм. рт. ст.) артериальное давление.
Систолическое артериальное давление подразумевает давление в кровеносном русле в момент сокращения сердца, диастолическое – в момент его расслабления.
При физической нагрузке и стрессе артериальное давление повышается, пульс учащается. Во время сна артериальное давление снижается, как и частота сердечных сокращений.
Уровень артериального давления – важный показатель для врача. Артериальное давление может быть повышено у пациента с болезнью почек, надпочечников, поэтому крайне важно знать и контролировать его уровень.
Повышение артериального давления, к примеру 220/120 мм рт. ст. врачи называют артериальной гипертензией (от греч. hyper – чрезмерно; говорить гипертония не совсем верно, гипертония – повышенный тонус мышц), а понижение, например до 90/60 мм. рт. ст. будет называться артериальной гипотензией (от греч. hypo – под, внизу).
Все мы, вероятно, хотя бы раз в жизни испытывали ортостатическую гипотензию – снижение уровня артериального давления при резком подъеме из положения сидя или лежа. Сопровождается легким головокружением, однако может приводить и к обмороку, потере сознания. Ортостатическая гипотензия может (в рамках нормы) проявляться у подростков.

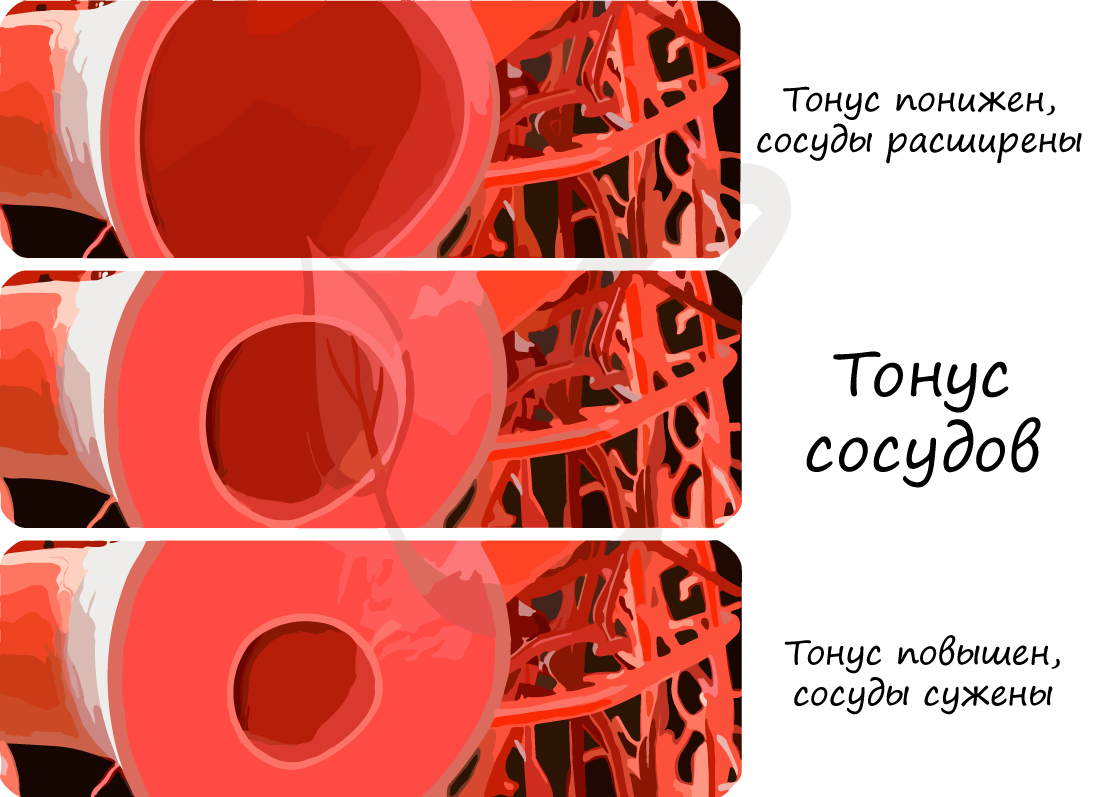
Существует нервная регуляция гемодинамики, заключающаяся в действии на сосуды волокон симпатической нервной системы, которая сужает сосуды (давление повышается), парасимпатической нервной системы, которая расширяет сосуды (давление соответственно понижается).
На просвет сосудов оказывают действия также гуморальные факторы, распространяющиеся через жидкие среды организма. Ряд веществ оказывает сосудосуживающие действие: вазопрессин, норадреналин, адреналин, другая часть оказывает сосудорасширяющее действие – ацетилхолин, гистамин, окись азота (NO).
Заболевания
Атеросклероз (греч. athḗra – кашица + sklḗrōsis – затвердевание) – хроническое заболевание артерий, возникающее в результате нарушения в них обмена жиров и белков. При атеросклерозе в сосуде формируется холестериновая бляшка, которая постепенно увеличивается в размерах, приводя в итоге к полной закупорке сосуда.
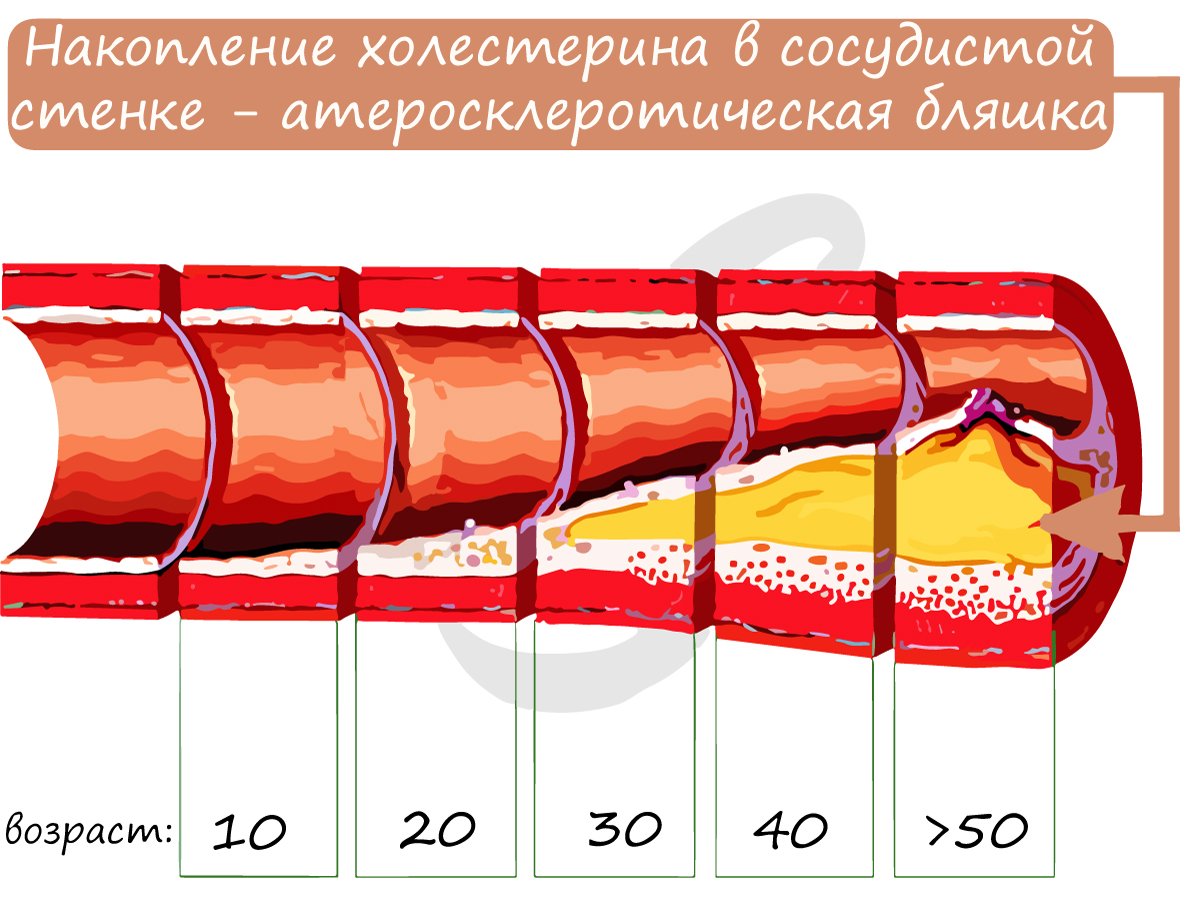
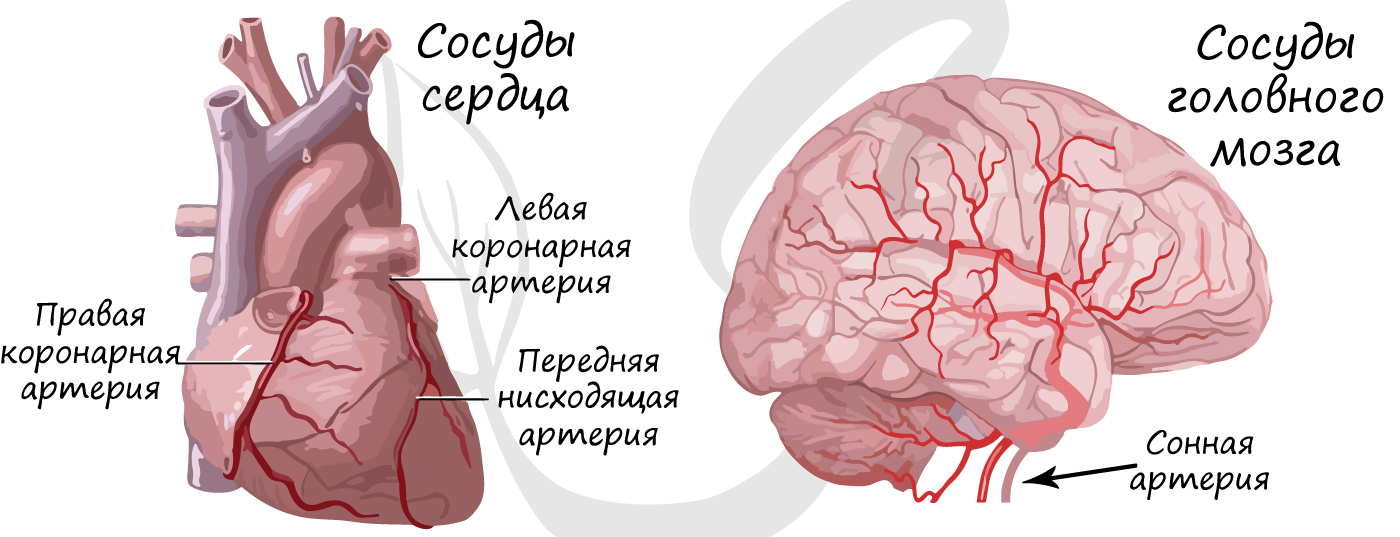
Бляшка суживает просвет сосуда, уменьшая количество крови, протекающей по нему к органу. Атеросклероз нередко затрагивает сосуды, которые питают сердце – коронарные артерии. В этом случае болезнь может проявляться болями в сердце при незначительных физических нагрузках. Если атеросклероз затрагивает сосуды головного мозга – у пациента ухудшается память, концентрация внимания, когнитивные (интеллектуальные) функции.
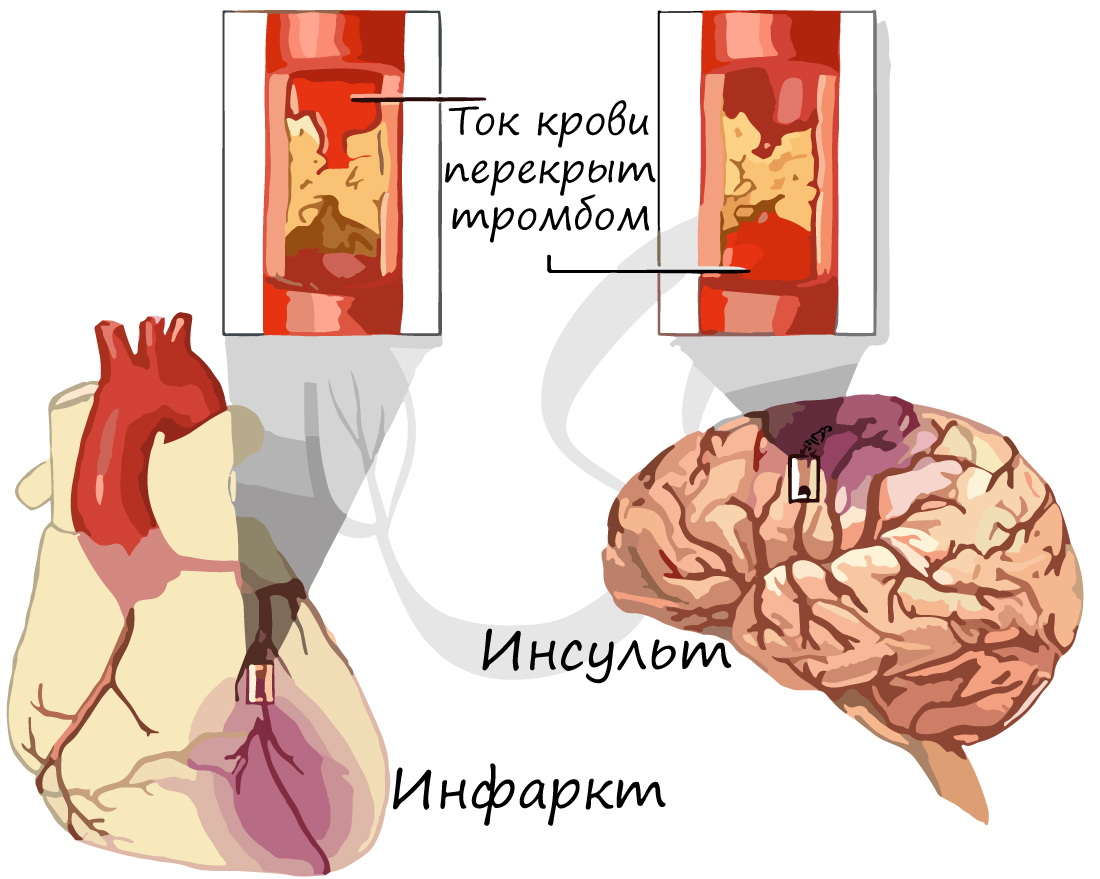
В какой-то момент атеросклеротическая бляшка может лопнуть, в этом случае происходит невероятное: кровь начинает сворачиваться прямо внутри сосуда, ведь клетки реагируют на разрыв бляшки, как на повреждение сосуда! Образуется тромб, который может закупорить просвет сосуда, после чего кровь полностью перестает поступать к органу, который этот сосуд кровоснабжает.
Такое состояние называется инфаркт (лат. infarcire – «начинять, набивать») – резкое прекращения кровотока при спазме артерии или закупорке. Инфаркт выражается в омертвлении тканей органа вследствие острого недостатка кровоснабжения. Инфаркт головного мозга называют – инсульт (лат. insultus – нападение, удар).
© Беллевич Юрий Сергеевич 2018-2021
Данная статья написана Беллевичем Юрием Сергеевичем и является его интеллектуальной собственностью. Копирование, распространение (в том числе путем копирования на другие сайты и ресурсы в Интернете) или любое иное использование информации и объектов без предварительного согласия правообладателя преследуется по закону. Для получения материалов статьи и разрешения их использования, обратитесь, пожалуйста, к Беллевичу Юрию.
Источник
Двойное отхождение аорты и легочной артерии от левого желудочка
сердца-сложный
ВПС, при котором обе магистральные артерии отходят от левого желудочка, а правый выбрасывает венозную кровь через ДМЖП.
Первое описание порока принадлежит S. Sakakibara
и со-авг.
(1967), М. Paul и соавт. (1970), а в отечественной
литературе-А.
В. Иваницкому и соавт. (1985). Первое сообщение о радикальной операции при отхождении магистральных сосудов от левого желудочка представлено S. Sakakibara и соавт. в 1967 г. В нашей стране первая успешная радикальная операция выполнена В. П.
Подзол-ковым
в 1983 г. [Зеленикин М. А. и др., 1984].
Частота.
Порок встречается редко. По данным Е. Coto и соавт. (1979), он составляет 0,23% от числа всех ВПС. К 1981 г. D. Murphy и соавт. собрали в литературе сведения о 84 наблюдениях. В ИССХ им. А. Н. Бакулева АМН СССР наблюдалось 7 больных с данным пороком [Бураков-ский В. И. и др., 1985 ].
Этиология и патогенез.
Эмбриогенез порока недостаточно ясен. Существуют две точки зрения, объясняющие причину отхождения магистральных сосудов от левого желудочка.
Согласно первой, которой придерживаются R. Van Praagh и соавт. (1966, 1973), возникновение порока связано с недоразвитием подаортального и подлегочного конусов. В результате аорта и легочная артерия остаются в задней позиции, начинаются от левого желудочка и сохраняется их связь с передней створкой митрального клапана.
Согласно второй, выдвинутой D. Goor и соавт. (1972, 1973) и R. Anderson и соавт. (1974), развитие порока объясняется с точки зрения теории дифференцированной конусной абсорбции, т. е. отхождение магистральных сосудов от левого желудочка является результатом избыточного сдвига влево конуса и артериального ствола. Многообразная морфология выходного отдела, наблюдаемая при данном пороке, объясняется различной степенью абсорбции конуса, в то время как пространственное взаимоотношение магистральных сосудов зависит от различной степени инверсии конуса и артериального ствола (в направлении часовой стрелки или против).
Патологическая анатомия.
Анатомические критерии отхождения магистральных сосудов от левого желудочка до настоящего времени не установлены. М. Paul и соавт. (1970), А. Кегг и соавт. (1971) считают, что аорта и легочный ствол должны располагаться бок о бок, полностью отходить от левого желудочка, а их клапаны находиться на одном уровне, единственным выходом из правого желудочка должен быть ДМЖП. Однако большинство авторов рассматривают отхождение магистральных сосудов от левого желудочка как одну из форм
желудочково-артериальной
связи, при которой обе магистральные артерии или одна из них полностью, а другая более чем на 50% диаметра просвета расположены над левым желудочком. Наличию или отсутствию фиброзного
митрально-полулунного
продолжения или контакта авторы не придают существенного значения [Kirklin J. et al., 1973; Anderson R. et al, 1974; Coto E. et al., 1979]. Недостатком данного определения, по мнению R. Van Praagh и Р. Weinberg (1977), являются трудности установления степени смещения магистральной артерии и принадлежности ее к тому или другому желудочку, которые могут возникать не только во время операции, но и при
патолого-анатомическом
исследовании.
При этом ВПС наблюдаются нормальное
предсердно-желудочковое
соединение (когда анатомически левое и правое предсердия соединяются с соответствующими желудочками) и нарушенная
желудочково-артериальная
взаимосвязь, когда правый желудочек имеет единственный выход через ДМЖП, а из левого желудочка выходят оба магистральных сосуда. Расположение магистральных сосудов
ва-риабельно:
аорта может находиться справа, слева, спереди от легочной артерии, кроме того, оба сосуда могут идти параллельно друг к другу. В зависимости от расположения магистральных сосудов ДМЖП может быть
подаорталь-ным
или подлегочным. Как правило, ДМЖП имеется при двойном отхождении магистральных сосудов от левого желудочка. Морфология артериального конуса также
вариабе-льна.
Наличие фиброзного контакта между митральным и обоими полулунными клапанами не вызывает сомнений в диагнозе двойного отхождения сосудов от левого желудочка, но такой вариант порока редок. При подаортальном ДМЖП аорта «сидит верхом» над ним, имеется
митрально-аортальный
контакт. При этом типе порока очень часто встречается недоразвитие подлегочного конуса с формированием
фиброзно-мышечного
сужения, располагающегося на перегородке артериального конуса.
При подлегочном сужении нередко выявляют двустворчатый клапан легочного ствола или сужение его фиброзного кольца.
При подлегочном ДМЖП, когда легочная артерия находится впереди от аорты, имеется
митрально-аортальный
фиброзный контакт. При этом типе порока имеется или отсутствует гипертрофия подлегочного конуса.
Отхождение магистральных сосудов от левого желудочка встречается как при нормальном расположении внутренних органов, так и при их инверсии. Порок может сочетаться с инверсией желудочков, гипоплазией правого желудочка, аномалией Эбштейна, открытым артериальным протоком,
правосторонней дугой аорты и другими пороками сердца. Наиболее частым сопутствующим пороком является стеноз легочной артерии, который носит клапанный, подклапанный и комбинированный характер.
Расположение проводящей системы сердца при отхождении магистральных сосудов от левого желудочка определяется топографоанатомическими особенностями ДМЖП [BharatiS.etaL, 1978].
Гемодинамика.
Нарушения гемодинамики обусловлены
от-хождением
аорты и легочного ствола от левого желудочка, величиной и локализацией дефекта, наличием или отсутствием стеноза легочной артерии.
Клиника, диагностика.
Специфические клинические признаки, имеющие абсолютное диагностическое значение, отсутствуют.
При большом ДМЖП клиническая картина идентична таковой при обычном большом «дефекте» с уже наступившим обратным сбросом крови и развитием легочной
гипер-тензии.
При стенозе легочного ствола и легочных артерий отмечаются цианоз с рождения ребенка, признаки хронической кислородной недостаточности.
При аускулътации над областью сердца с максимумом вдоль левого края грудины определяется систолический шум, II тон над основанием сердца ослаблен. Акцент II тона, нередко определяемый во втором межреберье слева, обычно связан с хорошим проведением на грудную клетку тона закрытия аортальных клапанов.
На ЭКГ регистрируется отклонение электрической оси сердца вправо, имеются признаки гипертрофии правого желудочка (при стенозе легочного
ствола-обоих
желудочков).
При рентгенологическом исследовании не удается обнаружить характерную форму сердца. Легочный рисунок усилен или обеднен в зависимости от наличия или отсутствия стеноза легочной артерии. У детей с гипертензией в малом круге кровообращения легочные поля приобрегают специфическую картину, характерную для определенной стадии развития легочной гипертензии.
Таким образом, традиционные методы обследования малоинформативны.
Эхокардиография дает возможность получить важную информацию. При исследовании в продольной оси оба магистральных сосуда расположены параллельно и находятся над левым желудочком.
На основании данных эхокардиографии устанавливают диагноз двойного отхождения аорты и легочной артерии от левого желудочка, определяют величину дефекта в перегородке и его расположение, особенности стеноза легочной артерии.
Большое значение в диагностике порока принадлежит катетеризации сердца и ангиокардиографии. У большинства больных отмечаются одинаковые величины давления в правом и левом желудочке. Если давление в правом желудочке выше, чем в левом, то это свидетельствует о затрудненном выбросе крови из правого желудочка вследствие небольшого диаметра дефекта в перегородке. Давление в легочной артерии зависит от степени стеноза легочной артерии. Как правило, наблюдается артериальная гипоксемия, причем в большей степени она выражена у больных со стенозом легочной артерии.
Ангиокардиографическое исследование должно включать правую и левую вентрикулографию, аортографию и по возможности легочную артериографию. При контрастировании правого желудочка отмечаются синдром окклюзии выхода в легочный ствол и поступление контрастного вещества через дефект в перегородке в левый желудочек
и далее-в
магистральные сосуды.
На основании полученных данных определяют диаметр дефекта и его расположение.
Левая вентрикулография позволяет уточнить расположение обоих магистральных сосудов над левым желудочком и их отхождение от последнего. При наличии стеноза легочной артерии определяют его характер.
Без хирургического лечения прогноз неблагоприятный.
Лечение.
У детей, находящихся в тяжелом состоянии, при двойном отхождении аорты и легочного ствола от левого желудочка в сочетании со стенозом легочной артерии показано наложение анастомоза между системной и легочными артериями.
Детям до 2 лет при развивающейся легочной гипертензии (в зависимости от уровня подготовки хирургов) можно сделать операцию сужения легочного ствола.
Радикальная коррекция порока включает в себя закрытие ДМЖП заплатой (доступ к сердцу через правый желудочек) и создание путей оттока из правого желудочка в легочный ствол подшиванием искусственного клапансодержащего легочного ствола «кондуита».
В ИССХ им. А. Н. Бакулева АМН СССР успешно выполнены две операции по описанной выше методике [Подзол-ков В. П. и др., 1986].
У больных с отхождением магистральных сосудов от левого желудочка и сопутствующей гипоплазией правого нельзя выполнить радикальную операцию. В данных условиях теоретически возможна лишь гемодинамическая коррекция по методу Фонтена.
Источник
