Сосуды при ампутациях ноги

Некрэктомия предполагает иссечение части органа, пораженного некротическим процессом (омертвением тканей). Полная ампутация ноги всегда проводится с целью спасения жизни пациента при риске развития потенциально опасных осложнений. В большинстве случаев нашим хирургам удается обойти данную процедуру, но порой она бывает действительно необходимой.

Разновидности ампутаций конечности
Патологии периферических артерий в основном предполагают их деформацию и окклюзию (закупорку) тромбом или эмболом. Теоретически могут быть заблокированы артерии, идущие к руке, но куда чаще подобные процессы затрагивают именно нижние конечности. Ввиду окклюзии сосудов происходит резкое нарушение циркуляции крови в ногах, а их ткани не получают должного, полноценного питания.
В запущенных случаях это чревато некротическим поражением, или гангреной. Это характерно при критической ишемии, тромбоэмболии, синдроме диабетической стопы (особенно в гнойно-некротической форме). Ампутация необходима при наступившем омертвении тканей с целью предохранения пациента от смертельно опасных побочных эффектов. Жизнеспособные ткани, окружающие пораженную область, могут быть сохранены, если получают адекватное питание.
Ампутация ноги бывает низкой (резекция пальцев, стопы или голени) и высокой (резекция ноги выше колена).
Оперативное вмешательство также классифицируют по следующим типам:
• Первичное – проводится в случае невозможности восстановления кровообращения/
• Вторичное – применяется после неудачных реконструктивных хирургических вмешательств/
• Экстренное («гильотинная» ампутация) – выполняется по жизненным показаниям, когда невозможно определить границы некротизированных тканей.
Напомним, что своевременное обращение к специалисту может предохранить вас от проведения радикальной операции.
Главным и самым ранним симптомом тяжелых сосудистых патологий нижних конечностей является перемежающаяся хромота.
Факторы риска
Фактически попадая в потенциальную группу риска и имея проблемы с сосудами в анамнезе, вы можете минимизировать риск развития тяжелых хронических заболеваний, связанных с сосудами, а значит, избежать ампутации ног в дальнейшем.
Факторы риска включают в себя:
• Курение;
• Гиперхолестеринемию;
• Декомпенсированный сахарный диабет (ангиопатию на его фоне);
• Ожирение;
• Атеросклероз;
• Эндартерииты и эмболиты артерий;
• Острые тромбозы и тромбоэмболии;
• Пожилой возраст (изнашивание сосудов на его фоне).
При текущих диагнозах следует неукоснительно соблюдать все персональные рекомендации лечащего сосудистого хирурга и корректировать свой образ жизни в соответствии с ними.
Профилактика ампутации с вашей стороны должна обстоять в следующем:
1. Своевременное обращение к специалисту при обнаружении признаков сосудистых патологий;
2. Регулярные обследования (при существующем диагнозе);
3. Категорический отказ от курения;
4. Компенсация сахарного диабета и постоянный мониторинг уровня глюкозы;
5. Рационализация питания и периодическая сдача анализов на уровень холестерина;
6. Соблюдение здоровой диеты с целью снижения веса и закрепления результата;
7. Частое пребывание в движении (особенно касается лиц с гиподинамией при возможности ходить).
Отметим, что наиболее сложными пациентами в данном случае являются диабетики. Сахарный диабет в декомпенсированной форме затрагивает не только сосуды, но и нервные окончания. Поэтому синдром диабетической стопы может коснуться и тех, кто не имеет проблем с артериями.
Больной, испытывая дискомфорт в ногах, продолжает оказывать на них полноценную нагрузку. Развивается обширный гиперкератоз, после чего появляются изъязвления. Инфицированная язва может стать прямой угрозой тканям всей стопы. Лечение в данном случае может заключаться в санации раны и местном уходе за пораженным участком, локальной резекции тканей и частичной реконструкции стопы. При наличии осложнений возникает прямая необходимость в ампутации пальцев или части стоп.
Альтернативные варианты лечения
В последние десятилетия сосудистая хирургия претерпела настоящую революцию. В нее были внедрены разнообразные щадящие методики, позволяющие эффективно излечивать больных с патологиями периферических сосудов. Сейчас они широко распространенны и доступны практически каждому, кто не находится в критическом состоянии и не нуждается в экстренной ампутации на фоне распространяющейся гангрены.
В нашей клинике применяются следующие процедуры:
· Ангиопластика и стентирование – операция, в ходе которой в пораженный (суженный) сосуд вводится баллон на конце длинного катетера. Под определенным давлением баллон раздувается, принимая форму контуров сосуда и равномерно распределяя атеросклеротическую бляшку по стенке артерии. Все манипуляции осуществляются под рентгеновским контролем с применением контрастного вещества. После достижения сосудом нормальных параметров, баллон аккуратно удаляется.
· Классическое стентирование – вмешательство, предполагающее внедрение стента (металлического трубчатого протеза, обеспечивающего нормальный кровоток) с целью сохранения сосудистого просвета. Каркас стента вводится при помощи катетера и расширяется с применением баллона. Сам протез остается в сосуде на постоянной основе, сохраняя нужную форму навсегда.
· Шунтирование – хирургическая манипуляция, целью которой является создание дополнительного обходного пути при закупорке артерии тромбом или атеросклеротической бляшкой. Основная задача операции – восстановление кровотока. В качестве шунта обычно используется вена пациента, реже – аналогичные синтетические конструкции.
Большинство подобных процедур выполняется в амбулаторных условиях, с применением местной анестезии и легкой внутривенной седации. Благодаря этому, больной может «участвовать» в ходе операции, выполняя просьбы хирурга (например, глубоко вдохнуть или выдохнуть).
Малоинвазивные методы примечательны тем, что не требуют длительной госпитализации. У вас не возникнет необходимости в стационарном наблюдении на протяжении долгого времени. Все дискомфортные и болезненные ощущения проходят спустя 2-3 дня, а возобновление двигательной активности допускается, и даже приветствуется сразу.
Помимо оперативных вмешательств используется консервативное медикаментозное лечение, направленное на оптимизацию реологии крови, болеутоление, терапию смежных и провоцирующих патологий. Схема подбирается в соответствии с показаниями в каждом индивидуальном случае.
Отзывы пациентов
Марина Сергеевна
Выражаю глубочайшую признательность и благодарность зав. отделения сосудистой хирургии Калинину Андрею Анатольевичу. Моей маме (83 года) с критической ишемией сосудов нижних конечностей, гангреной пальцев стопы и массой сопутствующих заболеваний во всех ведущих медицинских…
Все отзывы

Источник
Мультифокальный атеросклероз сосудов ног в возрасте от 55 до 70 лет выявляют у 17% населения. Ампутация нижних конечностей при атеросклерозе показана одной трети среди всех заболевших («Русский медицинский журнал», выпуск № 36 от 2012 года). Многие пациенты отказываются от проведения столь серьезной операции из-за боязни вероятных осложнений и дальнейшей инвалидизации. Категорический отказ влечет за собой не только ухудшение общего самочувствия, но и смертельный исход в тяжелых случаях.

Как предупредить ампутацию?
Облитерирующий атеросклероз сосудов нижних конечностей — частное проявление генерализованного атеросклероза. Он поражает крупные артерии и приводит к ишемии (нехватке кровоснабжения тканей), впоследствии — к развитию гангрены и некрозам.
Основными причинами развития патологического процесса специалисты называют:
- дислипидемию и повышение прогностически неблагоприятных групп холестерина в крови;
- наличие вредных привычек (табакокурение, алкоголизм);
- избыточную массу тела и гиподинамию;
- заболевания эндокринной и сердечно-сосудистой систем (болезни щитовидной железы, сахарный диабет, гипертоническая болезнь);
- наследственную предрасположенность;
- наличие в анамнезе травм нижних конечностей.
 Медицинская консультация необходима при ощущении холода в нижних конечностях.
Медицинская консультация необходима при ощущении холода в нижних конечностях.
При первых же признаках атеросклероза сосудов ног, таких как перемежающаяся хромота, похолодание нижней конечности, чувство онемения, боли в ней в покое и горизонтальном положении, необходимо обратиться за медицинской помощью. После комплекса анализов и обследований большинству пациентов назначают консервативную медикаментозную терапию. Для того чтобы получить хороший результат после лекарств и избежать ампутации, ангиохирурги указывают на обязательное изменение образа жизни.
Вернуться к оглавлению
Основные правила
- Отказаться от употребления алкоголя и курения.
- Стараться понемногу корректировать вес до показателей нормы, заниматься умеренной физической нагрузкой.
- Соблюдать диету, ограничить в рационе сладости, жирную и острую пищу.
- Контролировать показатели холестерина крови, принимать назначенные врачом лекарственные средства.
- Избегать рода деятельности, который приводит к травмам, переохлаждениям.
- При наличии фоновых заболеваний не запускать их, ежегодно обследоваться и принимать медикаментозную терапию.
Вернуться к оглавлению
Показания к оперативному вмешательству
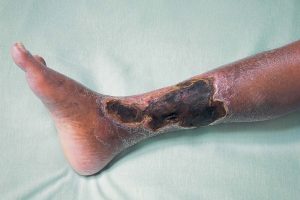 Такой способ терапии необходим, если у больного началась гангрена.
Такой способ терапии необходим, если у больного началась гангрена.
В части случаев вышеизложенных рекомендаций бывает недостаточно. Даже медикаментозная терапия не приносит желаемого облегчения. В таком случае врачи советуют отнять пораженную конечность на одном из уровней. Операция, безусловно, серьезная, пациент приобретает инвалидность, однако эти меры необходимы для спасения жизни. Об оперативном лечении говорят при таких условиях:
- нарастание необратимого ишемического процесса — гангрены;
- недостаточная положительная динамика на фоне консервативного лечения;
- отрицательная динамика заболевания или отсутствие улучшения кровоснабжения пораженного ноги после эндоваскулярного протезирования (стентирования).
Удаление части нижней конечности — не завершающий этап в лечении. Согласно исследованиям кафедры общей хирургии ГОУ ВПО Саратовского ГМУ им. В. И. Разумовского, для улучшения прогноза и выживаемости после ампутации необходима сосудистая реконструкция.
Вернуться к оглавлению
Как проводится операция по ампутации ноги?
 Для обсуждения тактики проведения вмешательства собирается консилиум врачей.
Для обсуждения тактики проведения вмешательства собирается консилиум врачей.
В зависимости от наличия некротической ткани и уровня поражения сосудов различают варианты операции: низкая и высокая. Удаление пальцев, стопы, голени проводят в первом случае. Во втором показана резекция выше колена. Сама ампутация проводится в несколько этапов:
- Проводится врачебный консилиум, на котором определяются с уровнем резекции, объясняют пациенту риски оперативного вмешательства, берут согласие на него, собирают анамнез жизни для выявления аллергических реакций или побочных действий на какой-либо препарат.
- В операционной врач-анестезиолог подает наркоз. Хирурги разрезают мягкие ткани, перевязывают сосуды и отсекают кость. Образовавшаяся культя закрывается кожными лоскутами.
- Начинается этап реабилитации, во время которого пациенту обрабатывают послеоперационный рубец, учат самостоятельно передвигаться и контролируют развитие осложнений.
Важно понимать, что удаление конечности — травматичная и крайне тяжелая операция, которая тем не менее позволяет сохранить жизнь. Существуют реабилитационные центры, силами психотерапевтов и физиотерапевтов помогающие справится с серьезными переменами в организме. Полноценное восстановление — возможно, но зависит оно не только от специалистов, но и от самого пациента.
Источник
Заболевания магистральных сосудов – артерий и вен – сами по себе не могут являться показанием к ампутациям. Только если в результате развившихся осложнений заболеваний сосудов создается ситуация, когда все шансы спасения конечности исчерпаны и первостепенной задачей является спасение жизни больного, приходится прибегать к ампутации как к крайней мере.
Ампутации у больных с сосудистой патологией выполняются по следующим показаниям.
- Синдром хронической критической ишемии нижних конечностей (ХКИНК) при невозможности либо неэффективности рекопструктивпой операции
Синдром хронической критической ишемии нижних конечностей является конечным этапом развития облитерирующих заболеваний сосудов нижних конечностей. Его ключевыми проявлениями являются боль в покое (в классическом варианте – ночные боли, заставляющие больного просыпаться и опускать ногу с кровати) и язвенно-некротические дефекты на стопе. Большинство пациентов с ХКИНК – пожилые люди, средний возраст их составляет около 70 лет (Савельев B.C., Кошкин В.М., 2000; Миронов А.А., Яремин Б.И., 1999). Больные с ХКИНК имеют большое количество сопутствующих заболеваний. Так, в исследовании по данным одного из хирургических стационаров г. Самары (Миронов А.А., Яремин Б.И., 1999) инфаркт миокарда в анамнезе отмечается у 13% пациентов, стенокардия – у 16,4%. Отдаленные последствия острого нарушения мозгового кровообращения наблюдаются у 72
20% больных. Артериальной гипертензией страдали 27,3% пациентов, у 18% отмечались нарушения ритма сердца, у 32,7% была хроническая сердечная недостаточность. У 13% процентов больных в анамнезе были ампутации на различных уровнях. Это тяжелая категория больных, ближайшая летальность после ампутаций конечностей у которых составляет 4-18% (Weith F.J., 1981; Rech N., Gillings G., 1987; Савельев B.C., Кошкин B.B., 1996), а пятилетняя 50% (Rech N., Gillings G., 1987; Михайлов M.C., 1997). Следует помнить, что сосудистый больной является тяжелым кардиологическим пациентом с многочисленной отягощающей патологией.
Именно поэтому первостепенной задачей врача является как можно раньше выявить ХКИНК и направить больного на консультацию сосудистого хирурга для решения вопроса о возможности выполнения реконструктивного оперативного вмешательства являющегося, как правило, менее тяжелой операцией, чем ампутация.
В настоящее время до 76% больных облитерирующим атеросклерозом сосудов нижних конечностей подвергается первичным ампутациям, причём 70-75% первичных ампутаций выполняется на уровне бедра, 15-20% – на уровне голени. У 7-45,9% больных возникает необходимость в реампутации (Weith F.J. , 1981; Rech N., Gillings G., 1987; Савельев B.C., Кошкин B.B., 1996). Современные успехи реконструктивной хирургии сосудов, включающие такие способы, как аутовенозное шунтирование in situ, артериали- зацию венозного кровотока стопы, шунтирование с микрососуди- стыми анастомозами, трансплантацию сальника на микрососуди- стых анастомозах (Михайлов М.С., Новожилов А.В., 2005), эндо- васкулярные вмешательства (дилатация и стентирование, вну- трисосудистое лазерное выпаривание бляшки, ротаблация бляшек и др.) позволяют восстанавливать кровоток у большой части пациентов, ранее считавшихся обреченными на ампутацию.
Перед ампутацией по поводу ХКИНК перед врачом стоит ряд вопросов.
о Показано ли выполнение реконструктивного вмешательства? Для ответа на этот вопрос все больные с ХКИНК должны осматриваться сосудистым хирургом с привлечением всех необходимых диагностических средств (ультразвуковой допплерографии и цветного дуплексного картирования сосудов, ангиографии и т.п.). о На каком уровне следует выполнять ампутацию? Для выбора уровня ампутации необходимо измерение индекса регионарного систолического давления – ИРСД (Ратнер Г.Л., Вачёв А.Н., Михайлов М.С., 1995-2000). Для этого определяют систолическое артериальное давление в артерии на уровне предполагаемой ампутации. Так как пальпация пульса при низком давлении может быть невозможной, для определения кровотока под манжетой тонометра пользуются доплеровским УЗИ-аппара- том. Полученную величину делят на значение систолического давления на плечевой артерии. Ампутация на уровне изменения возможна при ИРСД не ниже 0,45. ИРСД на уровне лодыжек называется лодыжечно-плечевым индексом (ЛПИ), нормальное значение которого составляет 1-1,1. Без выполнения реконструктивной операции обычным уровнем ампутации при облитерирующем атеросклерозе сосудов нижних конечностей является верхняя треть бедра, так как дистальнее ИРСД, как правило, ниже 0,4. о Что следует сделать, чтобы больной перенес ампутацию? Для этого требуется щадящее, но эффективное анестезиологическое обеспечение, хорошая анальгезия после операции, строгий контроль объема переливаемых растворов (желателен контроль центрального венозного давления). Операция должна
быть проста и эффективна, чтобы обеспечить максимально быстрое заживление послеоперационной раны.
о Что следует сделать, чтобы больной смог жить после ампутации? Больной должен полностью отказаться от курения. Ему следует обеспечить качественную терапию сопутствующих дыхательных расстройств, обычно декомпенсирующихся вследствие малоподвижности больных. Так как нагрузка на сердце возрастает, необходима адекватная антиангинальная терапия. Необходимо также протезирование облегченными протезами, щадящими культю, так как стандартный протез, тяжелый и жесткий, плохо подходит этим больным.
- Острая артериальная ненроходимость с ишемией нокоя степени IIIB либо IIIA-Б по B.C. Савельеву при невозможности восстановления кровотока. Тяжелая ишемия, угрожающая конечности, развивается чаще при таких видах острой артериальной непроходимости, как эмболия и травма сосуда. По классификации B.C. Савельева ишемии покоя тяжелой степени соответствуют III стадии. В IIIA стадию отмечается частичная (парциальная) контрактура конечности, в стадию ШБ
- полная. Их появление свидетельствует о возникшем в результате ишемии разобщении двигательных нервных волокон и мышечной мускулатуры. Однако эти состояния частично могут быть обратимыми. После успешной восстановительной операции (эмболэктомии либо ангиопластики) несмотря на развитие реперфузионного отека, постишемической невропатии, конечность может быть сохранена. Невозможность или неэффективность реконструктивной операции ставят вопрос о показаниях к ампутации. Иная ситуация при IIIB стадии. При ней развивается тотальная контрактура конечности. Тотальная контрактура конечности по патогенезу схожа с трупным окоченением и проявляется отсутствием пассивных и актив-
ных движений в суставах вследствие разрушения АТФ мускулатуры. Выявляют тотальную контрактуру следующим образом. Берут конечность снизу за проксимальный сегмент (бедро или плечо) и пытаются приподнять. Несмотря на отсутствие возможности движений и полную потерю чувствительности в конечности, она будет приподниматься прямой, как шлагбаум. При стадиях ША-Б тот же маневр выявит сгибание в суставах и обвисание конечности. При тотальной контрактуре восстановительная операция противопоказана. Спасти погибшую конечность невозможно, а реперфузия вызовет всасывание в кровь токсинов из погибшей конечности и приведет к гибели пациента. Таким образом, мертвая конечность стремится увлечь больного за собой в могилу. В такой ситуации необходима ампутация, причем выполненная как можно скорее и быстрее (например, гильотинная).
Голубая и белая флегм аз ия. Голубая флегмазия – осложнение тромбоза глубоких вен конечности, проявляющееся полным тромбозом всех венозных путей оттока. При тромбозах в системе нижней полой вены она развивается у 8,2% больных, голубая флегмазия встречается в 1,7—15,7% случаев острых венозных тромбозов глубоких вен нижних конечностей и таза (Сухарев И.И., 1977). Одним из факторов, предрасполагающих к развитию тромбоза, осложненного венозной гангреной, могут быть злокачественные заболевания у этих больных. В других случаях голубая флегмазия наблюдается после операций, родов, травм, инфекций. По данным А. А. Шалимова и И. И. Сухарева (1984), причиной развития синей флегмазии у 33,3% больных были гинекологические операции, у 26,3%—роды, у 20%—хирургические операции и у 20,4%—новообразования. Тотальный венозный тромбоз приводит к прекращению притока артериальной крови (ликвидируется артериовенозный гра
диент давления), депонированию огромного количества жидкости в тканях (до 4-5 л). Резко сокращается объем циркулирующей крови, что в свою очередь приводит к гиповолемическо- му шоку у 20—30% больных. По данным Т. Fogarty (1963), при голубой флегмазии у 40,8% больных наблюдается тромбоэмболия легочной артерии, которая у 6,8% заканчивается смертью. Наиболее распространенными симптомами являются цианоз, отеки, боль, гангрена дистальных отделов конечности. Цианоз —характерный и наиболее постоянный признак венозной гангрены. Обычно цвет кожных покровов пораженной конечности может варьировать от красно- или багрово-синего до темно-синего. Отеки нижних конечностей также бывают резко выраженными, распространяются на мошонку, ягодицы, переднюю брюшную стенку. Отек может сопровождаться различного рода серозно-геморрагическими высыпаниями. Боли интенсивные, мучительные, наблюдаются почти у всех больных, причем у большинства из них боли появляются остро. Некротические изменения тканей пораженной конечности появляются на 3—7-й день заболевания. Чаще наблюдается влажная гангрена, реже—сухая. Наиболее часто поражаются стопа и пальцы стоп, реже— голень и очень редко—бедро. Иногда наблюдается поверхностная очаговая гангрена. По сводным статистическим данным В. С. Савельева и соавт. (1972), гангрена развивается у 62% подобных больных. А. А. Шалимов и И. И. Сухарев (1984) наблюдали гангренозные изменения у 13,4% больных голубой флегмазией. По данным ряда авторов [Haimovici Н., 1962], летальный исход наступает у 17% больных еще до появления признаков некроза конечности. В случае развившейся гангрены летальность составляет 62%. При лечении голубой флегмазии антикоагулянтами гангрена развивается у 73% больных, 43% из которых необходима ампутация, у 30% наступает смерть. Ряд авторов предлагали при голубой
77
флегмазии выполнять операции, направленные на восстановление проходимости вен. Так, J. Alemany, L. Helmin (1977) считают тотальную тромбэктомию методом выбора. В свою очередь Фогарти, выполняя тромбэктомию, сочетает ее с пликацией нижней полой вены. Однако, особенно в запущенных случаях, основным способом спасения жизни этих больных является именно ампутация конечности (Г. Л. Ратнер, И. И. Стрельников, 1970). Белая флегмазия представляет собой тромбоз глубоких вен, осложненный спазмом или тромбозом близлежащих вен.
Ампутации при заболеваниях сосудов имеют ряд технических особенностей.
- Категорически запрещено использование жгута. Мягкие ткани находятся в ишемии, и наложение жгута усугубит ее. Это может привести к несостоятельности культи.
- При выкраивании лоскутов необходимо учитывать кровоснабжение мягких тканей. Так, например, при формировании стандартных переднее-задних лоскутов кровоснабжение заднего лоскута недостаточное. Предпочтительнее выкраивать перед- нее-боковые лоскуты (Михайлов М.С., 2001).
- Необходимо уделить пристальное внимание качеству мышц на срезе. Мышцы без активных сокращений (волокна нормальной мышцы «отдергиваются» от ножа), имеющие вид «вареного мяса» (матовые, сероватые), имеющие беловатые нятнышки некроза, должны иссекаться
- На голени обязательно иссечение камбаловидной мышцы, наиболее глубоко залегающей и плохо васкуляризованной. При сосудистой патологии нередко выполняют однолоскутную ампутацию голени с формированием заднего лоскута.
- Плохое кровоснабжение значительно ограничивает пластические способы укрытия культи.
- Мышцы в культе, как правило, не сшивают.
- Так как гематома в культе сдавливает ткани, приводя к нарушению кровотока, обязательное тщательное дренирование культи и адекватное удаление гематомы при перевязках.
- Отказаться от высокой ампутации можно только после выполнения реконструктивной операции.
Источник
