Сосуды сердца узи плода по неделям

Ультразвуковое исследование — метод, основанный на анализе отличий отражения УЗ-волн от тканей, разных по плотности и структуре. УЗИ стало незаменимым для ранней диагностики беременности и отслеживания нормального роста и развития плода, выявления пороков или генетических аномалий. При необходимости используют дополнительные УЗ-режимы: доплерографию, эхокардиографию сердца плода.
УЗИ имеет ряд преимуществ, в отличие от других малоинвазивных методик:
- простота проведения и доступность метода;
- безопасность как для женщины, так и для плода;
- абсолютно безболезненная процедура, к которой не нужна предварительная подготовка;
- быстрое получение объективных данных о состоянии органов матери и развитии плода.
Когда делают ультразвуковое исследование плода
Поскольку УЗИ не имеет противопоказаний, количество раз его проведения может отличаться в зависимости от течения беременности, самочувствия. В среднем женщина делает 3—4 обследования во время вынашивания.
1-й триместр
Рекомендуется проводить первое исследование при задержке менструации, через 5—6 недель от последних месячных. УЗИ на этом сроке поможет подтвердить наличие эмбриона в полости матки и исключить трубную беременность, прослушать сердцебиение плода. Обязательным является проведение УЗИ на 11—13-й неделе. Именно в эти сроки можно получить достоверные данные о наличии грубых уродств плода, аномалий генетического происхождения. В первую очередь этот скрининг должны пройти женщины старше 35 лет, в анамнезе которых были выкидыши, замершая беременность, наследственные заболевания как у самой пациентки, так и по линии ее мужа, рождение детей с патологиями развития или хромосомными нарушениями.
Патологии, которые могут быть выявлены на УЗИ-скрининге:
- дефект развития нервной трубки;
- омфалоцеле (патология передней брюшной стенки);
- триплоидия (тройной набор хромосом с множеством пороков развития);
- генетические синдромы трисомии: Дауна (21 хромосома), Эдвардса (18 хромосом), Патау (13 хромосом).
2-й триместр
Второй скрининг желательно проводить на 18—20-й неделе беременности, когда уже достаточно сформированы органы и системы плода. Во время этого исследования определяются:
- размеры плода и его масса;
- состояние позвоночника, конечностей, костей черепа;
- объем и состояние околоплодных вод;
- правильность развития внутренних органов;
- оценка положения и степени зрелости плаценты.
Дополнительным методом может быть доплерометрия — метод для определения кровотока, его скорости, давления внутри артерий и вен. Доплер применяется для исследования сосудов пуповины плода, помогает оценить эффективность его кровоснабжения, диагностировать обвитие или плацентарную недостаточность.
При подозрении на наличие пороков кардиоваскулярной системы нужно пройти дополнительные исследования. УЗИ сердца плода при беременности назначают, если у матери есть врожденный порок развития сердечно-сосудистой системы или другие тяжелые заболевания, перенесенные инфекции на ранних сроках, наличие нарушений сердечного ритма плода. При необходимости применяют эхокардиограмму — более сложный метод, чем УЗИ, с использованием специального датчика. В результате можно получить полную картину строения сердца, сосудов и кровоснабжения. Данные сохраняются в электронном виде, что позволяет их повторно пересмотреть.
УЗИ сердца плода при беременности выполняют на сроке 11 недель. Поскольку в первом триместре орган крошечных размеров, выявить можно только очень серьезные патологии и нарушения ритма. Для получения более объективных данных ЭхоКГ рекомендуется выполнять с 18-й по 28-ю неделю.
3-й триместр
На таком сроке задача исследования — оценить размеры плода, его положение в матке, состояние внутренних систем, наличие и степень возможной задержки развития. На поздних сроках УЗИ поможет выявить пороки органов (например, гидронефроз, мегауретер), чтобы провести устранение этих проблем прямо в полости матки.
Данные исследования помогают определить тактику родов: необходимость кесарева сечения при неправильном (ножном, поперечном) положении плода, предлежании плаценты.
Техника выполнения и расшифровка результатов
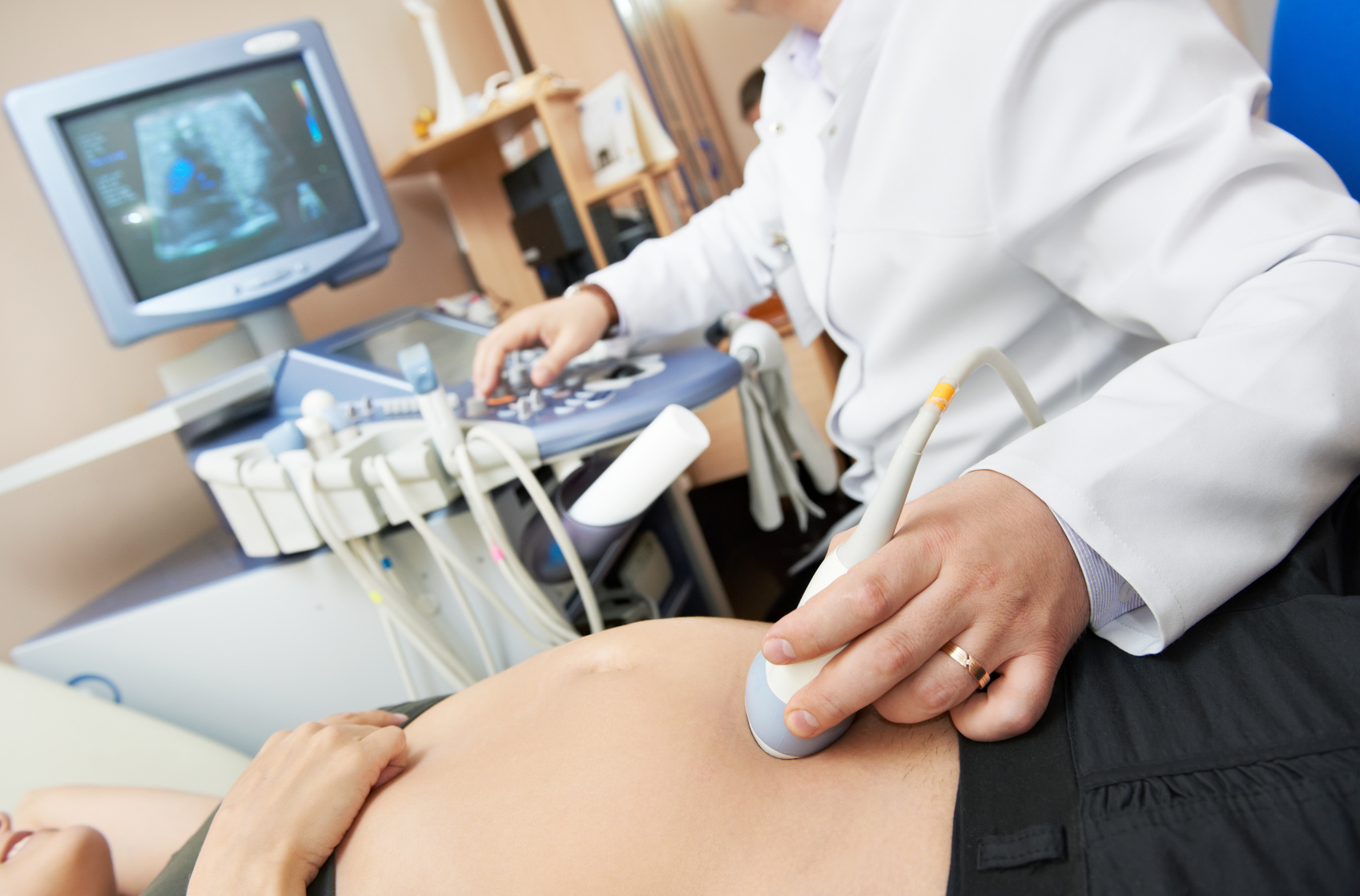
Выполнение УЗИ технически очень простое, но расшифровка и оценка результатов требуют опыта и навыков. Для процедуры применяются различные датчики, которые позволяют провести исследование через брюшную стенку (трансабдоминально) или внутри (трансвагинально). Для лучшего прохождения ультразвуковых лучей используется специальный гель.
Для получения достоверных результатов УЗИ доктор проводит измерения плода и сравнивает данные с нормами для каждой недели. Обязательно уточняется копчико-теменной (КТР) и бипариетальный размер (БПР). В первом триместре эти значения помогут точно определить срок беременности. На следующих исследованиях дополнительно измеряются окружность головки (ОГ), живота (ОЖ), длина костей конечностей и их соответствие неделям беременности.
Обязательно измерение сердцебиения плода: в 1-м триместре параметр может составлять 160—190 ударов, с 11-й недели — 140—160 уд./мин. В заключении должно указываться количество околоплодных вод, расположение плаценты, длина шейки матки.
Современные методы диагностики способны на ранних сроках выявить генетические аномалии. С помощью ЭхоКГ можно узнать о пороках сердца и быстро прооперировать ребенка. УЗИ поможет точно определить пол малыша, а такие методики, как 3D и 4D, покажут даже черты лица младенца на фото или видеозаписи.
Хоть вокруг безопасности метода и ведутся различные споры, исследование несет много полезной информации о состоянии здоровья будущей мамы и плода.
Источник
30 марта 2017 г.
Сердце у плода формируется уже к 5 неделе, на 9 неделе развития в нем уже различимы 4 камеры и определяется ритм сокращений. Углубленное изучение сердца и его ритма впервые проводится во время первого скринингового УЗИ.
Зачем назначают УЗИ сердца плода при беременности?
Сердце – это жизненно важный орган. Его патология может сказываться уже во внутриутробном периоде, но после рождения все пороки проявятся в полной мере.
На каком сроке делают УЗИ сердца плода? Планово УЗИ сердца у плода проводят во время скрининговых исследований. При наличии показаний, о которых будет сказано ниже, процедуру проводят дополнительно.
Во время первого скрининга в 11-12 недель еще не все структуры сердца различимы. В это время врачу достаточно сведений о том, что оно четырехкамерное и сокращается в нормальном ритме. Вместе с тем, на 11 неделе беременности на УЗИ уже определяются такие пороки сердца плода как:
- дефекты левого предсердия или желудочка;
- атрезия трикуспидального клапана;
- гипоплазия клапана или левого ствола легочной артерии;
Большая часть выявляемых ранних пороков неоперабельны и не совместимы с жизнью. В этом случае женщине предлагают прервать беременность.
Во втором триместре УЗИ наиболее информативно с 18 по 28 недели, как раз когда проводится второй скрининг, но оптимально в 24. К этому времени можно максимально полно рассмотреть структуры, заметить нарушение ритма. Сердце на мониторе крупного размера и занимает третью часть грудной клетки.
В более позднем сроке УЗИ сердца становится малоинформативно. Большой размер органа не всегда позволяет рассмотреть его полностью.
Почему так важно знать о состоянии сердца малыша еще до его рождения? Наличие порока сердца у плода определяет тактику родоразрешения. В большинстве случаев, чтобы избежать осложнений, проводят кесарево сечение. Бригада врачей заранее готовят аппаратуру, которая поможет ребенку в первое время после появления на свет.
Показания к дополнительной диагностике сердца плода
Дополнительное исследование проводят при наличии показаний со стороны матери или ребенка. В первом случае они следующие:
- врожденные пороки сердца у одного из родителей;
- предыдущий ребенок был рожден с аномалиями;
- беременная больна диабетом, фенилкетонурией или имеет патологию щитовидной железы;
- будущая мама принимала в начале беременности противоэпилептические препараты, антидепрессанты, НПВС;
- злоупотребление алкоголем, курение;
- аутоиммунные болезни матери;
- выявленная во время беременности краснуха, токсоплазма, цитомегаловирусная инфекция;
- беременность с помощью ЭКО.
Показания со стороны ребенка:
- нарушения ритма сердца;
- изменение толщины воротниковой зоны;
- установленные наследственные хромосомные заболевания – синдром Дауна, Эдварда, Патау, Шерешевского-Тернера;
- аномалии кровотока в венозном протоке;
- синдром фето-фетальной трансфузии у близнецов;
- единственная артерия пуповины.
Как делают УЗИ сердца плода: подробно о манипуляции
УЗИ органов плода – это безопасная процедура, которая не влечет никаких осложнений.
Специальной подготовки манипуляция не требует, но лучше прийти на процедуру заранее и отдышаться, чтобы нормализовать сердечный ритм.
Ультразвуковое исследование плода проводится как обычное УЗИ: женщину укладывают на спину, наносят на живот специальный гель на водной основе и оценивают состояние органов специальным датчиком.
Исследование выполняют на различных режимах работы аппарата:
- М-режим – отражает одновременно ритм сокращений предсердий и желудочков, проведение импульса;
- импульсно-волновая допплерография – оценивает одновременно кровоток в артерии и вене;
- цветное доплеровское сканирование – показывает ток крови по предсердиям и желудочкам, сосудам.
Получение изображения сразу 4 камер сердца называют четырехкамерным срезом. Он очень информативен, но недостаточен при некоторых пороках:
- тетрада Фалло;
- транспозиция магистральных артерий;
- аномалии дуги аорты;
- общий артериальный проток.
Для их выявления используют особые направления датчика.
Что показывает УЗИ сердца плода: расшифровка данных
Для УЗИ сердца плода характерны свои нормы. Определяют следующие показатели:
- расположение органа;
- состояние камер;
- расположение оси сердца;
- размеры желудочков и предсердий;
- есть ли дефекты в межжелудочковой перегородке;
- изменения в тканях сердца – энрокард, перикард, миокард.
Также имеет значение частота сердечных сокращений и их ритмичность. В норме ЧСС плода после 11 недель составляет 140-160 ударов в минуту.
Эхо-диагностика определяет различные типы пороков.
Частая находка – рабдомиома сердца плода. УЗИ может установить место ее локализации, распространенность и размер. Рабдомиома – это единичная или множественная доброкачественная опухоль, которая развивается внутриутробно и после родов. Локализуется новообразование в межпредсердной перегородке. Причиной рабдомиомы считают нарушение эмбриогенеза тканей. Опухоль небольших размеров никак себя не проявляет. Повышенное внимание проявляют к ней после рождения ребенка.
Иногда выявляется гиперэхогенное включение в сердце плода на УЗИ. Это не порок – просто на изображении появляются более четкие очаги. Они могут быть обусловлены, например, повышенным содержанием кальция. В большинстве случаев это явление проходит самостоятельно и не требует специального назначения.
Как мы уже сказали, гиперэхогенное включение может быть и у абсолютно здорового ребенка. Тем не менее, гиперэхогенный фокус иногда является признаком хромосомной аномалии – синдрома Дауна. Вот почему обязательно нужна полная диагностика.
Обычно к 33-34 неделям такое явление проходит самостоятельно, если не сочетается с другими патологическими изменениями. Иногда оно остается, но в дальнейшем не влияет на сократимость сердца, ведение беременности и родов.
УЗИ является высокоинформативным методом диагностики, который выявляет патологии в 60-80% случаев.
Юлия Шевченко, акушер-гинеколог, специально для Mirmam.pro
Полезное видео

УЗИ почек плода при беременности: расшифровка основных показателей
Расшифровка УЗИ желудка у плода на втором скрининге
Биофизический профиль плода: что это такое и как его исследовать?

УЗИ при беременности: расшифровка
Источник
Основные пороки сердца у плода формируются в 1 триместре беременности на сроке 12-14 недель. Это может быть реакция на внешние факторы либо генетические проблемы. К этому сроку происходит формирование сердечной мышцы плода, поэтому будущей матери необходимо пройти УЗИ обследование на выявление патологий органа.

Во внутриутробном развитии пороки сердца возникают как реакция организма на нарушение плацентарного кровообращения либо воздействие канцерогенных веществ (формальдегиды, никотин, токсические вещества).
Аномалии положения сердца плода
Среди аномалий расположения сердца выделяют эктопию сердца (размещение вне грудной клетки). К таким патологиям относят декстрокардию (смещение сердца в правую сторону относительно нормального положения) и мезокардию (расположение сердца не с левой стороны грудины, а по срединной линии тела).
Эктопия сердца у плода возникает на сроке 14-18 дней с момента зачатия мезадерма начинает развиваться неправильно, что вызывает неправильное срастание брюшной стенки. У плода либо отсутствует диафрагма вообще, либо нет диафрагмального сегмента перикарда.
Из-за отверстия в стенке между правым и левым желудочком слышны интракардиальные шумы. Также у плода эктопия сердца нередко сопровождается другими аномалиями — гидроцефалией, энцефалоцеле и пр.
Надо сказать, что существует высокая вероятность ошибочного диагноза по установки положения сердца. При тазовом предлежании плода на УЗИ сердца визуализируется справа, хотя на самом деле оно располагается в положенном месте.
В 71% случаев эктопия сердца вызывается плевральным выпотом, кистозным аденоматозным пороком развития лёгкого, диафрагмальной грыжей.
Различают четыре вида эктопии:
- абдоминальная (сердце находится в брюшине);
- грудная (сердце выходит наружу через дефекты грудины);
- торакоабдоминальная (пентада Кантрелла – сложнейшая патология, имеющая комплекс отклонений от нормы);
- шейная (сердце смещается в область сердца).
Грудная эктопия встречается в 55-60% случаев, торакоабдоминальная — в 38%, шейная — почти в 3%. Выживаемость составляет около 10%. В большинстве случаев при эктопии младенец либо рождается мёртвым, либо умирает сразу после рождения.
Патология сопровождается смещением других внутренних органов, которые не защищены от механических повреждений и подвержены инфекциям и вирусам больше обычного.
Врождённые дефекты сердца
Пять наиболее встречаемых дефектов — это тетрада Фалло, дефект межжелудочковой перегородки, транспозиция магистральных сосудов, коарктация аорты, гипоплазия левых камер.
Оптимальным сроком для проведения ультразвуковой диагностики сердца плода считается период 24-26 недель беременности. Именно в это время анатомические структуры сердца максимально визуализируются, а на более ранних сроках можно увидеть только явные и глобальные пороки сердца.
Наиболее информативен ультразвуковой осмотр 4-камерного среза сердца. После которого при любом отклонении от нормы женщина отправляется на более детальное обследование плода с использованием допплеровской эхокардиографии. Также проводится кариотипирование, потому что в 30% случаев аномалии являются результатом хромосомных нарушений.
Что выявляет УЗИ
В нашей клинике используется современное 4D оборудование, имеющее допплеровский режим. С его помощью можно получить изображение 3-х главных сосудов — верхней полой вены, лёгочного ствола и восходящей аорты. Во время обследования выявляется не только расположение сосудов, но и их диаметр и другие параметры.
На экране монитора будут видны следующие патологии плода:
- Уменьшение диаметра аорты при расширении лёгочного ствола можно говорить об гипоплазии (недоразвитости) левых отделов сердца малыша, отвечающих за начало кровообращения;
- Уменьшение ствола лёгочной артерии в размерах при сохранении в норме диаметров аорты и верхней полой вены указывает на стеноз (сужение) лёгочной артерии. У плода выявляются только выраженные формы;
- Маленький диаметр аорты при нормальном 4-камерном строении сердца является следствием коарктации аорты (сужение аорты сердца в определённом сегменте);
- Визуализация 2 сосудов вместо 3 может быть следствием соединения сосудов в общий артериальный ствол;
- Смещение аорты вперёд или правее лёгочной артерии наблюдается при транспозиции магистральных сосудов;
- Диаметр аорты расширен, но при этом сужен диаметр лёгочной артерии, а аорта смещена вперёд. Это может является тетрадой Фалло (очень тяжёлая сочетанная аномалия сердца). Проблема включает в себя стеноз или гипертрофию выходного отдела правого желудочка, дефект межжелудочковой перегородки, декстропозицию аорты (отхождение в правую сторону). Диагностика плода крайне затруднительна, поэтому на помощь приходит допплеровский режим, помогающий визуализировать поток крови в аорту из обоих желудочков;
- Гипоплазия (недоразвитость) правых камер сердца определяется по уменьшению их размеров относительно левых камер. Эта патология сопровождается обычно дисплазией (провисанием или выбуханием) митрального клапана;
- Общий предсердно-желудочковый канал виден как дефект перегородки сердца с расщеплением атриовентрикулярного клапана;
- Гипопластический синдром левых отделов сердца проявляется в виде недоразвития желудочка и митрального и аортального клапанов;
- Единственный желудочек также не является нормой, потому что их должно быть два и они хорошо просматриваются в четырёхкамерном срезе;
- При недоразвитости трёхстворчатого клапана кровь из правого предсердия не попадает в левое, что хорошо видно при допплеровском исследовании;
- Со 2 триместра фиброэластоз эндокарда визуализируется как утолщение миокарда и ухудшении его сокращения;
- Недоразвитие миокарда одного из желудочков (аномалия Уля) заметна на 2 триместре.
Какие патологии сердца у плода сложно выявить на скрининговом УЗИ
Трудности в диагностике заболеваний сердца на УЗИ вызывают следующие патологии органа:
- дефект межпредсердной перегородки;
- дефект межжелудочковой перегородки;
- транспозиция главных артерий.
При подозрении на их наличие, пациентка должна регулярно наблюдаться и соблюдать все рекомендации гинеколога.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter
Поделиться ссылкой:
Источник

Сердцебиение плода – важная характеристика, которая позволяет врачам и маме понять, насколько хорошо чувствует себя малыш в утробе. Измерять его начинают раньше других параметров жизнедеятельности и продолжают на протяжении всей беременности и родов. В связи с этим у мам есть немало вопросов о ЧСС.

Как формируется сердце?
Сердце у малыша начинает формироваться одним из первых. Женщина еще не догадывается, что она беременна, а у крохи уже идут интенсивные процессы органогенеза сердца и магистральных сосудов. Начинается этот процесс на второй неделе беременности (от даты зачатия).
У эмбриона в первую неделю его существования образуются два сердечных зачатка – эндокардиальные трубки. Они постепенно сливаются в одну, но двухслойную. Наиболее бурный рост трубки происходит на 3 неделе беременности (первая неделя с начала задержки менструации). Несмотря на миниатюрные размеры, сердечная трубка зародыша имеет довольно сложную структуру: в ней пять отделов, их которых будут формироваться предсердие, желудочек, венозный синус, есть артериальные луковица и ствол.
Характерный внешний вид детское сердечко приобретает на 5 неделе со дня зачатия, то есть на 7 акушерской неделе. К этому моменту сердечко уже разделено на правую и левую половинки, разделенные двумя перегородкам.
Примечательно, что формирование сердца происходит не там, где обычно расположен этот орган, а в шейной области. По мере развития орган постепенно опускается туда, где позднее будет грудная клетка. По пути туда сердечко переворачивается, и те отделы, которые формировались сверху, оказываются внизу.

Процесс этот очень сложный, а потому любые нарушения в нем могут стать причиной грубой патологии, например, сердце останется в шейной области либо не перевернется, и тогда его верхушка будет обращена вниз.
На 4 неделе эмбрионального развития формируется межжелудочковая перегородка, орган делится на 2 части. На 6 неделе развития малыша в перегородке образуется овальное окно и сердечко становится трехкамерным. На 7 неделе начинается и к концу 8 недели завершается процесс образования еще одной перегородки и сердце становится четырехкамерным, таким, как у каждого из нас.
У зародыша начинает биться сердце в конце 5 недели беременности, это можно зафиксировать по результатам УЗИ. Других способов услышать, как стучит крошечное сердечко на ранних сроках, нет.
Период со 2 по 8 неделю эмбрионального срока (с 4 по 10 неделю беременности) критически важен.
При любом тератогенном факторе формирование сердца и сосудов может оказаться нарушенным, что чревато развитием пороков, порой несовместимых с жизнью. Оказать такое влияние могут вредные привычки женщины, неблагоприятная экологическая обстановка, вредные факторы производства и т. д.

Когда и зачем измеряют?
С конца 5 недели и до самого момента родов частота сердечных сокращений плода измеряется на каждом ультразвуковом исследовании. Это не дань традиции, а важная характеристика состояния малыша на момент прохождения обследования. На то, с какой частотой стучит сердечко крохи, в протоколе УЗИ указывает аббревиатура ЧСС – частота сердечных сокращений.
В разные сроки беременности появляются и дополнительные методы выслушивания детского сердца. Примерно с 18 акушерской недели можно проводить эхокардиографию. УЗИ с допплером и в цвете дает представление не только о том, насколько правильно сформировано сердце и как оно стучит, но и о том, как циркулирует кровь в магистральных сосудах.
С середины второго триместра применяется метод аускультации – выслушивания при помощи акушерской трубки с широким дистальным концом (стетоскопа). Такая есть в кабинете каждого акушера-гинеколога и с процедуры выслушивания начинается обычно каждый плановый прием беременной. Этот метод не позволяет подсчитать ЧСС в числовом значении, но дает представление врачу о том, насколько ритмично и четко стучит сердце ребенка, а также предположить его предлежание – при обнаружении стука сердца ниже пупка женщины говорят о головном предлежании, при биении в области пупка, вправо или влево от него, предполагают поперечное расположение крохи, а если стук сердца слышен выше пупка, с большой долей вероятности малыш находится в тазовом предлежании.

Но метод не слишком точен, особенно при многоводии, когда ритмы сердца прослушиваются плохо, при маловодии, при беременности двойней или тройней, а также в том случае, если у мамы есть ожирение или при расположенной по передней стенке плаценте.
С 30 недели беременности становится доступным еще один метод – КТГ (кардиотокография). Ее делают как по показаниям, так и для контроля всем будущим мамам. Метод основан на регистрации двух показателей датчиками – фиксируются сердцебиение и шевеления плода, а также отслеживается связь между шевелениями и учащением сердцебиения (малышам это свойственно).
В процессе родов тоже часто возникает необходимость в регистрации ЧСС и схваток посредством прикрепления к животу роженицы датчиков аппарата КТГ. Так отслеживается состояние плода в процессе родов.

В домашних условиях услышать, как у малыша стучит сердце, женщина может несколькими способами, но все они предназначены исключительно для того, чтобы удовлетворить любопытство – свое и будущего отца. Женщине нужны специальные медицинские знания, чтобы понять, что означает то или иное изменение ритма биения детского сердечка. Речь не идет о ситуациях, когда домашний контроль ЧСС рекомендован доктором – в этом случае используют специальные портативные фетальные мониторы, которые на время дают будущей маме для того, чтобы она могла соблюдать рекомендацию доктора.
Для домашнего выслушивания также может быть использован акушерский стетоскоп – после 24 недели беременности, но самой женщине такой метод недоступен, поскольку слушать будет кто-то другой, например, муж. Сегодня в продаже имеются фетальные допплеры – небольшие приборы с ультразвуковым датчиком. Использовать его дома можно уже с 13-14 недели беременности.
Основная трудность заключается в том, чтобы найти точку прослушивания, это, как показывает практика, получается не сразу. Можно воспользоваться обычным фонендоскопом – после 32 недели беременности, либо попытаться прослушать сердечко малыша ухом через брюшную стенку, но для этого малыш должен быть удобно расположен – лицом к брюшной стенке.


ЧСС – показатель, по поводу которого у медиков нет единого мнения. Чаще считается, что он не обладает высокой диагностической точностью, поскольку причин, по которым сердцебиение может замедляться или ускоряться, может быть множество, и даже обычное волнение мамы или ее неважное самочувствие обязательно скажется на результате ЧСС. Зачем же тогда измерять частоту сердечных сокращений?
Во-первых, для диагностики самой беременности – на 5 неделе. Маленькое плодное яйцо может быть незаметно в полости матки, но его биение и характерный звук не дадут доктору просмотреть кроху. Во-вторых, сердечная мышца малыша реагирует на любые изменения его состояния, что может быть важным в составе комплексной оценки состояния плода. В качестве самостоятельной меры, которая позволяет поставить диагноз, измерение ЧСС не выступает. Но выгодно дополняет информацию, которую удается собрать в ходе проведения УЗИ, лабораторных анализов.
А вот в процессе рождения малыша в роддоме измерение ЧСС – прямое указание на его состояние. Острая гипоксия в процессе родов очень опасна для ребенка, и прогнозы будут зависеть от того, насколько быстро о ней узнают врачи и примут решение о дальнейшем ведении родов.

Нормы
Прежде чем говорить о нормах ЧСС, важно понимать, что в процессе формирования сердечно-сосудистой системы сердечко малыша стучит неравномерно. После 8 недели ритм обычно становится более уверенным, четким.
Многое в этом параметре индивидуально. Если женщина страдает токсикозом или заболела простудой или ОРВИ, у малыша всегда учащается сердцебиение, и обследование в этот период даст завышенные показатели. Если мама долго лежала на спине, в результате чего полая вена оказалась сдавленной беременной маткой, то ЧСС может быть сниженным, но после смены положения тела через некоторое время оно снова вернется в норму.
Ребенок в утробе спит и бодрствует, и в двух этих состояниях у него разная ЧСС. На поздних сроках беременности малыш достаточно эмоционален, он многое слышит, чувствует, может испытывать испуг, и сердечная мышца первой отзывается на это и выдает завышенные показания частоты сердечных сокращений.

Нормы для ранних и поздних сроков отличаются, что видно из данных таблиц.
Таблица нормативных значений ЧСС – ранние сроки
Таблица нормативных значений ЧСС – вторая половина беременности

Можно ли считать эти нормы жесткими? Нет, поскольку на сердечную мышцу крохи может влиять огромное количество факторов. Незначительно отклонение ЧСС в ту или иную сторону вполне допускается.
Если у доктора возникают определенные опасения за здоровье и состояние малыша по результатам ЧСС, он обязательно назначает дополнительные обследования.
Отклонения и причины
И все-таки несоответствие биения детского сердечка средним нормам не может не пугать женщин. Услышав от врача, что ЧСС не соответствует норме, будущая мама начинает переживать, чем еще сильнее усугубляет ситуацию – во время стресса в женском организме происходит усиленная выработка адреналина и кортизона (гормонов стресса), что не остается незамеченным для сердечной мышцы крохи. Поэтому давайте спокойно рассмотрим возможные причины отклонений от нормы.

Пониженная ЧСС
У вашего малыша констатировали брадикардию. Сердце стучит медленнее, чем нужно для срока беременности. Чаще всего такое происходит в заключительном, третьем триместре, когда малышу становится тесно, когда плацента начинает стареть и хуже справляться со своими газообменными и питательными функциями.
Брадикардией плода считают состояние, при котором частота сердечных сокращений снижена до 110 ударов в минуту и ниже. Обратите внимание, что во время КТГ ЧСС может падать до таких значений, но потом она возвращается к исходным числам. Брадикардия – стойкое снижение ЧСС, которое наблюдается на протяжении всего обследования.
Сама по себе брадикардия не указывает ни на какое конкретное заболевание, но врачи относятся к ней очень внимательно, поскольку она всегда говорит о том, что состояние ребенка существенно нарушено. Замедленный сердечный ритм плода можно услышать в том случае, если женщина ведет нездоровый образ жизни – курит, употребляет алкоголь и наркотические вещества во время вынашивания плода. Часто сердцебиение малыша замедляется по причине наличия у матери анемии (именно по этой причине отклонение ЧСС в сторону уменьшения наблюдается чаще в третьем триместре).
Если у женщины есть маловодие или многоводие, то состояние плода тоже может быть нарушенным. Нарушение количества околоплодных вод диагностируется довольно легко, и всю беременность за такими женщинами осуществляется самый пристальный контроль. Причиной может быть прием женщиной лекарственных препаратов со снотворным действием, злоупотребление седативными препаратами. Иногда стойкая брадикардия указывает на врожденные пороки развития.


Замедленная частота биения детского сердечка – всегда тревожный признак, поскольку она указывает на то, что малыш находится в состоянии декомпенсации, то есть нарушение уже как минимум хроническое, а у организма крохи больше нет ресурсов и возможностей компенсировать то, чего он недополучает.

