Спазм сосудов брюшной полости симптомы
Брюшная жаба – хроническая ишемия кишечника, развивающаяся при нарушении его кровоснабжения вследствие обтурации или спазма брыжеечных сосудов. Проявляется приступами абдоминальных болей после еды, упорными поносами, похуданием. Диагностика включает обзорную рентгенографию брюшной полости, ангиографию мезентериальных сосудов, радиоизотопное исследование ЖКТ, по показаниям – гастродуоденоскопию, колоноскопию и др. Консервативное лечение хронической окклюзии направлено на улучшение микроциркуляции и снятие спазма сосудов; при субкомпенсации и декомпенсации проводятся реконструктивные вмешательства на мезентериальных сосудах.
Общие сведения
Хроническая окклюзия мезентериальных сосудов (брюшная жаба, брюшная ангина, абдоминальная ишемия, субдиафрагмальная стенокардия) развивается при длительном расстройстве кровообращения в непарных висцеральных ветвях брюшной аорты (брыжеечной верхней или нижней, чревной артериях), приводящем к ишемии кишечника. В клинической гастроэнтерологии и абдоминальной хирургии при проведении целенаправленной ангиографии хроническая окклюзия мезентериальных сосудов в той или иной степени выявляется у 50-75% пожилых пациентов. При полном внезапном тромбозе или эмболии возникает острая окклюзия мезентериальных сосудов и ограниченный инфаркт кишечника.
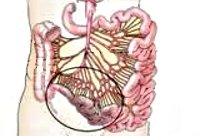
Брюшная жаба
Причины
Непосредственной причиной брюшной жабы служит спазм или частичная закупорка мезентериальных сосудов. Факторы, способствующие возникновению брюшной жабы, делятся на интравазальные и экстравазальные. Хроническая интравазальная окклюзия чаще развивается в верхней брыжеечной артерии. В большинстве случаев клиника брюшной жабы возникает на фоне атеросклероза брюшного отдела аорты и ее висцеральных ветвей, реже – при изменениях сосудистой стенки, обусловленных неспецифическим аортоартериитом или узелковым периартериитом, гипоплазией, аневризмой, артериовенозными свищами, фибромускулярной гиперплазией стенок висцеральных артерий.
Развитие брюшной жабы может быть обусловлено экстравазальными причинами: сдавлением мезентериальных сосудов извне фиброзными тяжами, медиальной «ножкой» или серповидной связкой диафрагмы, опухолью поджелудочной железы, рубцовыми тканями. Экстравазальному сдавленно, как правило, подвергается чревный ствол.
Классификация
В зависимости от локализации окклюзии мезентериальных сосудов врачи-гастроэнтерологи и сосудистые хирурги различают чревную, верхнебрыжеечную, нижнебрыжеечную и смешанную формы брюшной жабы, которые различаются клиническими проявлениями. Чревная форма абдоминальной ишемии характеризуется преобладанием болевого синдрома. При хронической окклюзии верхнебрыжеечной артерии возникает тонкокишечная энтеропатия с преобладающими явлениями абсорбционной и секреторной дисфункции кишечника; в клинических проявлениях брюшной жабы превалируют диспепсические нарушения (отрыжка, изжога, рвота, неустойчивость стула, вздутие живота).
При поражении нижнебрыжеечной артерии развивается толстокишечная колонопатия, при которой преимущественно нарушается моторная функция толстой кишки, что влечет за собой запоры, ишемические колиты. Смешанная форма хронической окклюзии мезентериальных сосудов сочетает поражение нескольких артерий и проявляется соответствующей симптоматикой. По степени выраженности брюшной жабы различают следующие стадии:
- Относительной компенсации. Дисфункция ЖКТ выражена незначительно; хроническая окклюзия мезентериальных сосудов, как правило, выявляется случайно при обследовании по поводу другой сосудистой патологии (вазоренальной гипертензии, синдрома Лериша).
- Субкомпенсации. Имеют место выраженные расстройства функции пищеварения, болевой синдром.
- Декомпенсации. Протекает с развернутой клиникой брюшной жабы: абдоминальными болями, дисфункцией кишечника, прогрессирующим похуданием, астено-ипохондрическим депрессивным синдромом.
Симптомы брюшной жабы
Патология протекает с постоянными болями в различных отделах живота. Возникновение болевого синдрома связано с приемом пищи: боль появляется четко через 20-40 мин после еды. Болевой спазм купируется после приема спазмолитиков, искусственной вызванной рвоты, прикладывания теплой грелки к животу, принятия вынужденного коленно-локтевого положения.
Дисфункция ЖКТ при брюшной жабе характеризуется тошнотой, рвотой, вздутием живота, неустойчивым стулом (при окклюзии верхнебрыжеечной артерии), запором (при поражении нижнебрыжеечной артерии). Прогрессирующая потеря массы тела наблюдается у больных с длительным декомпенсированным течением брюшной жабы. Похудение обусловлено нарушением процессов всасывания в кишечнике, постоянными поносами, воздержанием от еды ввиду выраженных абдоминальных болей. Астено-ипохондрический депрессивный синдром является следствием долгого и безуспешного лечения брюшной жабы.
Диагностика
Диагностика брюшной жабы носит комплексный подход, учитывающий клинические проявления, результаты функционального и рентгенологического обследования. При аускультации живота выслушиваются систолические шумы в точках проекций чревной и брыжеечных артерий. Висцеральный шум отличается от кардиального шума потерей своей интенсивности по мере приближения к сердцу; от аортального – тем, что не выслушивается со спины. Объективным методом функциональной диагностики служит фоноэнтерография – регистрация шумов кишечника.
При подозрении на брюшную жабу обязательно выполняется ангиография мезентериальных сосудов (мезентерикография) или чревного ствола (целиакография), которая позволяет выявить окклюзию, стеноз, постстенотическое расширение артерий, локализацию и степень нарушения проходимости сосудов. При обзорной рентгенографии брюшной полости в ряде случаев удается обнаружить кальциноз брюшной аорты.
Фиброгастродуоденоскопия и колоноскопия при брюшной жабе, как правило, выявляют отек и атрофию слизистой оболочки желудка, двенадцатиперстной и толстой кишки, иногда эрозии и язвы. При исследовании копрограммы обнаруживаются непереваренные мышечные волокна и слизь в большом количестве, что свидетельствует о нарушениях пищеварения и всасывания в кишечнике.
Дополнительно при брюшной жабе могут проводиться термография, сцинтиграфия ЖКТ, реогепатография, УЗИ брюшной полости, УЗДГ брюшной аорты, электромагнитная флоуметрия. В процессе обследования исключаются другие патологические процессы в брюшной полости: гастрит, панкреатит, язвенная болезнь желудка и язвенная болезнь 12-перстной кишки, холецистит.
Лечение брюшной жабы
В стадии относительной компенсации проводится лечение основного заболевания, назначаются спазмолитики, антикоагулянты, препараты, улучшающие кровообращение. При дисбактериозе кишечника уделяется внимание нормализации кишечной микрофлоры. В некоторых случаях эффективной оказывается иглорефлексотерапия. Пациентам рекомендуется дробное питание малыми порциями, исключение грубой и газообразующей пищи.
Оперативное лечение брюшной жабы показано при субкомпенсации и декомпенсации хронической ишемии. Операции при брюшной жабе могут носить условно-реконструктивный и реконструктивный характер. К первой группе вмешательств могут быть отнесены пересечение медиальной ножки или рассечение серповидной связки диафрагмы, высвобождение артерий из фиброзных тяжей, удаление ганглиев солнечного сплетения и др. В число реконструктивных операций на висцеральных ветвях аорты входят декомпрессия чревного ствола; эндартерэктомия, протезирование, дилатация и стентирование чревного ствола или брыжеечных артерий.
Прогноз и профилактика
Послеоперационная летальность при брюшной жабе достигает 1-5%. В 75-90% случаев отмечается постепенный регресс симптомов, нормализация пищеварения и самочувствия. При отсутствии лечения в условиях декомпенсации брюшной жабы может возникнуть ишемический энтерит, энтероколит, некроз кишечника, перитонит. Профилактика хронической окклюзии мезентериальных сосудов требует своевременного лечения сосудистых и экстравазальных заболеваний, приводящих к развитию брюшной жабы.
Источник
Наш эксперт – сердечно-сосудистый хирург ГБУЗ «Городская клиническая больница им. В. В. Вересаева», кандидат медицинских наук Татьяна Чалбанова.
Осторожно, аневризма!
Самой грозной патологией, которая может проявляться болью в животе, является аневризма брюшного отдела аорты – заболевание, которое характеризуется локальным расширением сосуда, что чревато его разрывом.
Когда расширение достигает максимальных размеров (чаще всего 4,5-5 см), сосуд лопается подобно воздушному шарику. Это может иметь фатальные последствия – начинается массивное кровотечение. Спасти такого пациента удаётся в редких случаях.
Помимо боли в животе различной локализации аневризма брюшного отдела аорты может вызывать также диспептические расстройства, боли в пояснице.
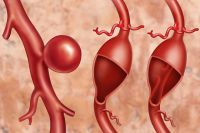
Обычно мы связываем такие ощущения с расстройством желудочно-кишечного тракта или радикулитом, нередко пытаемся решить проблему самостоятельно – принимаем активированный уголь, мажем спину согревающими мазями. А когда становится совсем невмоготу, обращаемся в поликлинику по месту жительства, где в лучшем случае получаем направление на анализы и гастроскопию, которая сосудистую патологию выявить, увы, не может.
Между тем в случае аневризмы необходимо незамедлительно пройти УЗИ брюшной полости, которое покажет расширенный диаметр аорты. Если патология выявлена вовремя, ещё до разрыва или надрыва сосуда, эффективное лечение возможно – оперативная замена расширенного сосуда на синтетический сосудистый протез, после чего пациент может вести привычный образ жизни.
Ишемия – не только в сердце
Другое распространённое заболевание, которое диагностируют достаточно редко, – ишемия кишечника. Для его симптоматики характерны те же боли в животе, а также нарушения стула, метеоризм, отрыжка, нарушение прохождения пищи.
Ишемия кишечника происходит из-за нарушения кровообращения этого органа, когда формируется стеноз (сужение) жизненно важных сосудов, таких как чревный ствол, верхняя и нижняя брыжеечная артерии.
В этом случае необходимо пройти КТ-ангиографическое исследование сосудов, которые кровоснабжают органы брюшной полости. В крупных городах во всех диагностических центрах такое обследование проводится, хотя врачи назначают его далеко не всегда, даже если это необходимо. Все остальные обследования – гастроскопия, колоноскопия, УЗИ брюшной полости – данную патологию не покажут.
Если заболевание не выявить вовремя, усвоение пищи в кишечнике будет происходить всё хуже, что приведёт к развитию кишечной непроходимости, а в конечном счёте к опасному состоянию: некрозу тканей кишечника и инфаркту этого органа.
Если же болезнь не зашла слишком далеко, хирургам нередко удаётся восстановить проходимость артерий, и тогда результат лечения будет хорошим – при условии постоянного приёма препаратов, влияющих на свёртываемость крови и понижающих уровень холестерина в крови.

Как подстраховаться
Как правило, причина этих патологий – образование холестериновых бляшек и атеросклероз сосудов, который диагностируется сегодня даже в 40-45 лет и может проявиться в любом участке кровеносного русла, а не только в сосудах сердца и головного мозга, как принято считать.
Чтобы этого не произошло, надо вести здоровый образ жизни, правильно питаться, заниматься спортом, следить за уровнем холестерина в крови и после 45 лет раз в год проходить обследование, которое обязательно должно в себя включать УЗИ органов брюшной полости.
Не надо терпеть боли в животе, пытаться вылечить их самостоятельно. Если же причина болевых ощущений не выявлена при рутинных обследованиях, настаивайте на дополнительных. В первую очередь на КТ-ангиографии сосудов с контрастным усилением, позволяющей выявить, нет ли где-то препятствия кровотоку.
Смотрите также:
- Близко к сердцу. Как могут маскироваться болезни миокарда? →
- Роковой тромб: причины и симптомы закупорки сосудов →
- Редко, но метко. Чем опасна брадикардия →
Источник
Содержание
- Описание
- Симптомы
- Течение и стадии
- Причины
- Патогенез
- Лечение
Названия
Спазм кровеносных сосудов (ангиоспазм).
Ангиоспазм при рентгенконтрастном исследовании
Описание
Ангиоспазм (angiospasmus; греч. angeion сосуд + spasmos судорога, спазм) – преходящее патологическое сужение просвета артерий вследствие избыточного интенсивного и продолжительного сокращения мышц сосудистой стенки. Ангиоспазм – один из вариантов острой сосудистой дистонии (сосудистого криза). Следствием ангиоспазма является ишемия ткани в бассейне спазмированной артерии.
Термин «ангиоспазм» не следует применять для обозначения физиологической вазоконстрикции и тем более – физиологического повышения тонуса артерий без сужения просвета. Не имеет научного обоснования и распространившаяся в середине 20 в. Тенденция связывать именно с ангиоспазмом проявления местных расстройств циркуляции, если их природа не установлена. На практике это приводит к гипердиагностике и не всегда оправданному назначению больному спазмолитических средств.
Симптомы
Клиническая картина ангиоспазма зависит от его локализации и состоит главным образом в проявлениях нарушенной функции ишемизированной ткани (например, в мышечных органах – боль в зоне ишемии с иррадиацией по соответствующему сегменту соматической иннервации).
Коронарный ангиоспазм проявляется стенокардией Принцметала – тяжелыми приступами болей за грудиной, возникающими в покое, часто в положении больного лежа, в период ночного сна. Во время приступа выявляются характерные изменения ЭКГ ( Стенокардия), иногда признаки острой очаговой дистрофии миокарда.
Церебральный ангиоспазм наблюдается часто при атеросклерозе сосудов головного мозга и лежит в основе патогенеза ишемического варианта церебрального криза у больных гипертонической болезнью. Отличительными симптомами этого варианта от других острых церебральных ангиодистоний являются очаговые неврологические нарушения, характерные для зоны ишемии головного мозга, соответствующей бассейну спазмированной артерии ( Гипертонические кризы). У больных атеросклерозом головного мозга такие нарушения могут быть обусловлены не ангиоспазма, а механизмами так называемой цереброваскулярной недостаточности – снижением кровотока в зоне расположения атеросклеротической бляшки при падении АД (например, ортостатическом), расстройствах сердечной деятельности. Наличие последних, регистрация сниженного АД, в т. При ортостатических пробах, помогает дифференциальному диагнозу.
Ангиоспазм в органах брюшной полости не имеет специфических клинических проявлений. Спазм сосудов брыжейки проявляется брюшной жабой.
Течение и стадии
Течение ангиоспазма наиболее изучено при его локализации в сосудах конечностей. Кратковременный ангиоспазм пальцевой артерии при болезни и синдроме Рейно ( Рейно синдром) вызывает резкое побледнение и похолодание пальца с нарушением болевой и тактильной чувствительности – от локальных парестезий до анестезии. Такая совокупность симптомов характеризуется как «мертвый палец» (digitus mortuus). Аналогичные признаки развиваются на всей конечности при спазме магистральных артерий обычно сопутствующем органическому их поражению. Симптом алебастровой (как у статуи) бледности ноги в таких случаях обозначается как «нога командора». В случае затянувшегося ангиоспазма конечностей появляется дистальный цианоз, иногда равномерный, иногда в виде цианотичной сетки, создающей впечатление мраморной кожи. Появление цианоза обусловлено парезом венул в зоне ишемии. При digitus mor tuus цианоз обычно отсутствует, но он часто бывает при ишемии больших участков конечностей. Вслед за цианозом развивается некоторая отечность ткани, обусловленная повышением проницаемости для белков капилляров (вследствие гипоксии мембран).
На следующем этапе развиваются некробиотические процессы и тем скорее, чем больше разрыв между потребностью ткани в кислороде и величиной притока крови.
Причины
Ангиоспазмы могут наблюдаться в различных сосудистых регионах, обычно при заболеваниях, сопровождающихся поражением сосудов и их нервного аппарата (атеросклероз, васкулиты, аневризмы и ) или нарушением нейрогуморальной регуляции сосудистого тонуса (гипертоническая болезнь, гипоталамический синдром, патологический климакс, неврозы и ). Отмечена этиологическая роль курения, интоксикаций свинцом, сероуглеродом, а в развитии ангиоспазма в конечностях – обморожений и повторных охлаждений. Ангиоспазм нередко определяет клиническую динамику органических сосудистых заболеваний (атеросклероза, тромбозов, эмболий и ), осложняя их течение. Продолжительный ангиоспазм в головном мозге (церебральный ангиоспазм), в сердце (коронарный ангиоспазм), в сетчатке глаза может стать причиной серьезных расстройств кровообращения в этих органах вплоть до развития инсульта, инфаркта миокарда, нарушений зрения.
Патогенез
Патогенез ангиоспазма изучен недостаточно, для артерий разных сосудистых регионов он не идентичен, но общим для механизма развития любого ангиоспазма является расстройство функции мембран гладкомышечных клеток сосуда, состоящее в нарушении обменного транспорта через мембраны ионов кальция, натрия, калия, что нарушает нормальное чередование фаз мышечного сокращения и расслабления. Ускоренная и усиленная деполяризация мембран, повышенный приток в клетки свободных ионов кальция способствуют развитию интенсивного мышечною сокращения, а задержка процессов реполяризации мембран (в норме предшествующей расслаблению мышцы) обусловливает длительное пребывание артериальной стенки в сокращенном состоянии. К таким нарушениям могут привести расстройства иннервации сосудистых стенок, дисбаланс в продукции и разрушении гуморальных регуляторов сосудистого тонуса, а также повышенная чувствительность рецепторов сосудистой стенки к нормальным вазоконстрикторным влияниям, что нередко обусловлено локальными изменениями ее метаболизма в зонах воспаления, рубцов, повреждения тромбом и Известно, например, что церебральный ангиоспазм часто наблюдается вблизи расположения атеросклеротической бляшки, аневризмы, субарахноидальнего кровоизлияния; коронарный ангиоспазм часто возникает в зоне тромбоза коронарной артерии.
Возможность нейрогенного ангиоспазма, который наблюдается в артериях конечностей и, вероятно, может развиваться в артериях брюшной полости, не подтверждена пока для артерий головного мозга. Роль гиперсимпатикотонии в происхождении коронарного ангиоспазма также остается гипотетической. Коронарный ангиоспазм не возникает во время физической нагрузки (т.е. При активации симпатической нервной системы), не снимается, как правило, a-адреноблокаторами, а в эксперименте вызывается норадреналином лишь при определенных условиях (например, при одновременном применении b-адреноблокаторов) Имеется больше оснований предполагать патогенетическую роль активации вагусных влияний, т. Коронарный ангиоспазм у человека обычно возникает в условиях покоя и показана возможность его провокации метахолином. Большое значение может иметь нарушение функции эндотелия коронарных артерий, регулирующей локальный баланс гуморальных вазодилатирующих (простациклин) и вазоконстрикторных (серотонин, ПГ2a, тромбоксан А2) субстанций. Тромбоксан А2 относится к наиболее сильным вазоконстрикторам, и локальное повышение его продукции (как и недостаточный синтез простациклина) может быть причиной коронароспазма.
Лечение
Лечение и профилактика совпадают частично с лечением и профилактикой основных заболеваний, которым сопутствуют ангиоспазм Исключается курение табака. Проводится санация очагов хронической инфекции. При ангиоспазме на фоне повышенного АД необходимо применение гипотензивных средств.
Непосредственное купирование ангиоспазма имеет свои особенности при отдельных его формах, например при гипертонических кризах, синдроме Рейно, стенокардии. Во многих случаях эффективны вазоактивные антагонисты кальция – фенигидин (нифедипин, адалат, коринфар). Лекарства подбирают индивидуально с учетом регионарных различий в реакции сосудов. Нитриты, например, наиболее эффективны при коронарном ангиоспазме, но они, как правило, отрицательно влияют на кровоток в мозговых артериях. При церебральном ангиоспазме эффективными при внутривенном введении могут быть винкимин, но-шпа, папаверин, эуфиллин.
При периферическом ангиоспазме нередко помогают растирание и согревание больной конечности, новокаиновая блокада в зоне корешков соответствующих сегментов; внутриартериальное введение 10 мл 0,25% раствора новокаина или 3 мл 2% раствора но-шпы.
Хирургические методы лечения – симпатэктомия ( Функциональная нейрохирургия) и алкоголизация симпатических нервов показаны в основном при ангиоспазме на фоне органических ангиопатий.
Источник
