Спазмы сосудов брюшной полости
Наш эксперт – сердечно-сосудистый хирург ГБУЗ «Городская клиническая больница им. В. В. Вересаева», кандидат медицинских наук Татьяна Чалбанова.
Осторожно, аневризма!
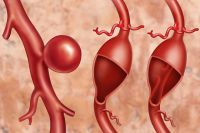
Самой грозной патологией, которая может проявляться болью в животе, является аневризма брюшного отдела аорты – заболевание, которое характеризуется локальным расширением сосуда, что чревато его разрывом.
Когда расширение достигает максимальных размеров (чаще всего 4,5-5 см), сосуд лопается подобно воздушному шарику. Это может иметь фатальные последствия – начинается массивное кровотечение. Спасти такого пациента удаётся в редких случаях.
Помимо боли в животе различной локализации аневризма брюшного отдела аорты может вызывать также диспептические расстройства, боли в пояснице.
Обычно мы связываем такие ощущения с расстройством желудочно-кишечного тракта или радикулитом, нередко пытаемся решить проблему самостоятельно – принимаем активированный уголь, мажем спину согревающими мазями. А когда становится совсем невмоготу, обращаемся в поликлинику по месту жительства, где в лучшем случае получаем направление на анализы и гастроскопию, которая сосудистую патологию выявить, увы, не может.
Между тем в случае аневризмы необходимо незамедлительно пройти УЗИ брюшной полости, которое покажет расширенный диаметр аорты. Если патология выявлена вовремя, ещё до разрыва или надрыва сосуда, эффективное лечение возможно – оперативная замена расширенного сосуда на синтетический сосудистый протез, после чего пациент может вести привычный образ жизни.
Ишемия – не только в сердце
Другое распространённое заболевание, которое диагностируют достаточно редко, – ишемия кишечника. Для его симптоматики характерны те же боли в животе, а также нарушения стула, метеоризм, отрыжка, нарушение прохождения пищи.
Ишемия кишечника происходит из-за нарушения кровообращения этого органа, когда формируется стеноз (сужение) жизненно важных сосудов, таких как чревный ствол, верхняя и нижняя брыжеечная артерии.
В этом случае необходимо пройти КТ-ангиографическое исследование сосудов, которые кровоснабжают органы брюшной полости. В крупных городах во всех диагностических центрах такое обследование проводится, хотя врачи назначают его далеко не всегда, даже если это необходимо. Все остальные обследования – гастроскопия, колоноскопия, УЗИ брюшной полости – данную патологию не покажут.
Если заболевание не выявить вовремя, усвоение пищи в кишечнике будет происходить всё хуже, что приведёт к развитию кишечной непроходимости, а в конечном счёте к опасному состоянию: некрозу тканей кишечника и инфаркту этого органа.
Если же болезнь не зашла слишком далеко, хирургам нередко удаётся восстановить проходимость артерий, и тогда результат лечения будет хорошим – при условии постоянного приёма препаратов, влияющих на свёртываемость крови и понижающих уровень холестерина в крови.

Как подстраховаться
Как правило, причина этих патологий – образование холестериновых бляшек и атеросклероз сосудов, который диагностируется сегодня даже в 40-45 лет и может проявиться в любом участке кровеносного русла, а не только в сосудах сердца и головного мозга, как принято считать.
Чтобы этого не произошло, надо вести здоровый образ жизни, правильно питаться, заниматься спортом, следить за уровнем холестерина в крови и после 45 лет раз в год проходить обследование, которое обязательно должно в себя включать УЗИ органов брюшной полости.

Не надо терпеть боли в животе, пытаться вылечить их самостоятельно. Если же причина болевых ощущений не выявлена при рутинных обследованиях, настаивайте на дополнительных. В первую очередь на КТ-ангиографии сосудов с контрастным усилением, позволяющей выявить, нет ли где-то препятствия кровотоку.
Смотрите также:
- Близко к сердцу. Как могут маскироваться болезни миокарда? →
- Роковой тромб: причины и симптомы закупорки сосудов →
- Редко, но метко. Чем опасна брадикардия →
Источник
Разновидности ангиоспазма классифицируют по их локализации:
- в конечностях;
- в магистральных артериях;
- в головном мозге.
Отдельный вариант патологии – ангиоспазм коронарных сосудов.
Причины спазма сосудов
Спазм кровеносных сосудов происходит при наличии нескольких факторов, влияющих на развитие этого недуга:
- Курение. Вредная привычка провоцирует сужение сосудов, в связи с чем к спазму может привести другой негативный фактор, к примеру, обычная простуда.
- Злоупотребление алкоголем.
- Неправильный режим сна и бодрствования.
- Физические и умственные перегрузки.
- Чрезмерное употребление кофе и чая.
- Интоксикация ядовитыми веществами, содержащими сероуглеродистые соединения и свинец.
- Воспаление кровеносных сосудов.
- Нарушения нервной регуляции.
К последней причине относится целая группа факторов внутреннего и внешнего характера (неврозы, сбои в работе эндокринной системы и пр.).
Симптомы спазма сосудов
Если причиной ангиоспазма стало сужение капилляров, внешнее проявление будет заметно невооруженным глазом: пораженный участок тела приобретает алебастровый (белый) оттенок. Так, для болезни Рейно характерен так называемый синдром белых пальцев. Он связан с обескровливанием фаланг. Пальцы при этом теряют чувствительность. Другой симптом – сетчатое ливедо. При ангиоспазме на коже бедер и лодыжек возникают участки с характерным синеватым оттенком. Иногда симптом дополняется сетчатым рисунком. Кожа пораженного участка при этом холодеет и бледнеет. Ангиоспазм может привести к отеку и последующему некрозу тканей.
Если происходит сужение сосудов магистральной артерии, характерный симптом – так называемая нога командора. Проявление схоже с болезнью Рейно, но затрагивает всю нижнюю конечность. Нога холодеет, ее кожа приобретает беловатый оттенок. При продолжительном ангиоспазме возможно посинение конечности, возникает ее неполный паралич.
Коронарный спазм схож по своим симптомам со стенокардией. Чувствуется приступообразная боль за грудиной, которая не ослабевает, даже если тело в состоянии покоя.
Церебральный ангиоспазм возникает при атеросклерозе сосудов головного мозга. Но причиной симптома может стать не только эта патология. Ангиоспазм также возможен при поражении различных участков головного мозга.
Как определить спазм сосудов
Проявления ангиоспазма похожи на ишемические, особенно если заболевание развивается на форе обструктивной ангиопатии. Чтобы установить полную клиническую картину на основе симптомов пациента, необходимо провести ряд исследований. Под действием тепловых раздражителей и фармакологических агентов анализируется динамика кровотока. С помощью этих исследований обнаруживаются участки с ангиоспазмом. Также применяются плетизмография, реография, локальное измерение температуры.
Лечение спазма сосудов
Терапия, которая назначается для купирования или профилактики ангиоспазма, зачастую совпадает с лечением того заболевания, которое вызывает симптом. Если пациент курит или употребляет спиртное, ему в обязательном порядке следует отказаться от этих вредных привычек. При обнаружении очагов хронической инфекции происходит их санация. Если вместе с ангиоспазмом у пациента диагностируется повышенное артериальное давление, назначается прием гипотензивных препаратов.
В некоторых случаях применяются препараты, которые содержат вазоактивные блокаторы кальциевых каналов. Выбор лекарства должен учитывать индивидуальные особенности организма.
Периферический спазм требует дополнительной терапии, которая включает растирание и согревание больных конечностей, а также новокаиновую блокаду. В некоторых случаях требуется оперативное вмешательство – резекция симпатического нервного ствола, алкоголизация симпатических нервов.
Источник
«Боль в животе может возникнуть по целому ряду причин: как безобидных, так и требующих немедленной госпитализации», – рассказывает Андрей Сидоркин, врач-хирург-реаниматолог. Если боль не проходит в течение длительного времени, нужно обратиться в врачу.
1. Острый живот
Симптомы: внезапные схваткообразные или постоянные боли в животе (локальные или разлитые), тошнота, рвота, сухость во рту, выраженное напряжение мышц живота.

Заболевания, которые вызывают подобные симптомы:
Острый аппендицит, ущемление грыжи, острый холецистит, прободная язва желудка и двенадцатиперстной кишки, острая кишечная непроходимость, острый панкреатит, внематочная беременность, перитонит.
Острый живот – самое опасное состояние, которое свидетельствует о катастрофе в брюшной полости. Большинство болезней, которые вызывают симптомы острого живота, требуют немедленного врачебного вмешательства. При перитоните, остром аппендиците, прободной язве желудка счет идет на часы. Поэтому больных с острым животом немедленно отправляют в хирургическое отделение больницы.
Помните:
– при острой боли запрещен прием пищи и жидкости;
– болеутоляющие препараты могут смазать картину, что затруднит диагностику;
– любая самодеятельность в виде клизм и слабительных может привести к трагическому исходу.

Что делать:
– Больного нужно уложить, на живот положить лед, завернутый в полотенце (подойдет любой продукт из морозилки), и дожидаться приезда врача.
Существует и целый ряд заболеваний, которые симулируют острый живот. Это пневмония (когда очаг находится в нижней части легкого), почечная колика, пиелонефрит, сердечная недостаточность, травмы ребер, позвоночника, костей таза.
2. Гинекологические заболевания
По статистике боль в животе у женщин возникает в 2 раза чаще, чем у мужчин. Причина – разнообразные гинекологические заболевания, которые ее провоцируют. Иногда сильная боль возникает даже во время месячных или в период овуляции. Острую боль, которую нельзя терпеть, обычно вызывают: разрыв кисты яичника, перекрут ножки кисты яичника, острый аднексит (воспаление придатков).
Эти заболевания имеют симптомы, сходные с симптомами острого живота. Это состояние называется псевдоабдоминальным синдромом.
Требуется госпитализация в гинекологический стационар, но женщины обычно туда попадают из приемного покоя больницы.
3. Желудочно-кишечные заболевания
Резкая острая боль может быть вызвана ожогом слизистых оболочек или отравлением. Чувство жжения указывает на обострение язвы и гастрита (при гастрите боль возникает либо после еды, либо при возникновении чувства голода). Тупая ноющая боль – обычное проявление хронического заболевания. Схваткообразная боль, которая беспокоит по ночам, – характерный признак язвы. Сильная схваткообразная боль – признак желудочно- кишечных инфекций (в таких случаях боль в животе сопровождается подъемом температуры).
Что делать: если есть установленное хроническое заболевание – принять необходимое лекарство и в кратчайшие сроки обратиться к лечащему врачу.
4. Спазм
«По статистике спазм – главная причина боли в животе (60% от общего числа обращений к врачу). – рассказывает клинический фармаколог Александр Маслаков. – Дело в том, что большая часть органов, находящихся в брюшной полости (желудок, желчный пузырь и т. д.), – полые (представляют собой трубку или мешочек с просветом внутри). Поэтому внутри них содержится большое количество клеток, в том числе и гладкомышечные, которые под действием неблагоприятных факторов чрезмерно сокращаются. В результате этого возникает спазм (сокращение мышц гладкой мускулатуры), который приводит к неприятным ощущениям и возникновению боли в животе».

Спазмы часто сопровождают колики, заболевания системы пищеварения, гинекологические проблемы и т. д.
Что делать: принять спазмолитик, который воздействует на причину боли (спазм) и помогает устранить ее (расслабляет гладкую мускулатуру). При этом спазмолитики не вмешиваются в механизмы болевой чувствительности и «не стирают» симптомы при острых хирургических заболеваниях. Если спазмолитик не устранил боль в течение часа после приема, значит, боль вызвана не спазмом, а другими причинами, нужно срочно обратиться к врачу.
Противопоказано: прием препаратов-анальгетиков, которые блокируют передачу болевого сигнала и маскируют боль. Если причина болезненных ощущений – заболевания желудочно-кишечного тракта, применение анальгетиков может усугубить течение заболевания. Особенно опасен прием анальгетиков при острой боли в животе, сопровождающейся подъемом температуры, тошнотой или рвотой.
Источник
Боль в животе или абдоминальная боль ― частая причина обращения пациента за медицинской помощью. За 5-летний период наблюдения до половины лиц испытывают боли в животе.
Выделяют несколько типов болей в животе:
1) висцеральная ― связанная с поражением внутренних органов, чаще органов пищеварения. Для нее характерна неотчетливая локализация, т.е. зона боли лишь приблизительно соответствует зоне поражения. Эта боль нередко связана с приемом пищи, актом дефекации и т.д.
2) париетальная ― возникает при вовлечении в процесс воспаления париетальной брюшины. Боль обычно четко локализована, острая, режущая, колющая, и сопровождается симптомами раздражения брюшины.
3) отраженная боль ― возникает в том случае, когда несколько зон иннервированы одним сегментом спинного мозга. Например, боль в животе может наблюдаться при инфаркте миокарда.
4) проекционная боль ― возникает при поражении нервов, а место восприятия боли соответствует зоне, которую иннервирует этот нерв.
В этой статье речь пойдет об одном из заболеваний, для которого характерна проекционная боль, а именно о синдроме ущемления переднего кожного нерва. Его также называют синдром прямой мышцы живота. В англоязычной медицинской литературе используется термин ACNES (anterior cutaneous nerve entrapment syndrome, что в переводе на русский и означает синдром ущемления переднего кожного нерва), который мы далее будем использовать в этой статье.
ACNES ― одна из частых причин болей в животе, которая остается нераспознанной. В среднем распространенность этого синдрома составляет 1:1800-2000. У подростков один случай хронической боли в животе из восьми обусловлен синдромом ущемления переднего кожного нерва. До 2% случаев обращения пациентов в приемный покой стационара с острой болью в животе вызваны именно ACNES.
Патогенез ACNES.
При ACNES в патологический процесс вовлечены нижние торако-абдоминальные межреберные нервы (Th8-Th12). Они проходят между внутренней косой и поперечной мышцами живота до точки, где достигают прямых мышц живота. Здесь нервы делают поворот, чтобы войти в каналы прямых мышц живота. Предполагается, что сдавление нервов в зоне поворота и является ведущим механизмом развития ACNES. Ущемление происходит вследствие сокращения мышц, что может вызвать дополнительное сдавливание нерва, его ишемию, и, как следствие, приводит к сильной боли.
Клиническая картина ACNES.
Боль (тупая или острая) обычно локализована в определенной зоне ― по краю прямой мышцы живота в околопупочной области или в правом подреберье. Боль обычно носит хронический характер, она постоянная или частая, реже в виде отдельных эпизодов. Зона боли в большинстве случаев может быть легко идентифицирована путем пальпации в болезненном месте. В редких случаях при ущемлении подвздошно-пахового и подвздошно-подчревного нервов (Th12-L1) боль может иметь нетипичную локализацию: в подвздошной области и паху. Локализация боли в правом подреберье может имитировать приступ желчной колики.
Боль может меняться в зависимости от позы человека, усиливаясь при нахождении в положении лежа на стороне боли или сидя. Уменьшаются болевые ощущения в положении лежа на спине. Кашель, смех, тряская езда, бег, ношение тугих поясов и корсетов, а также физические упражнения приводят к усилению боли в животе.
Диагностика ACNES.
Диагностические критерии синдрома ущемления переднего кожного нерва включают в себя следующие положения:
1) Односторонняя локализованная боль в брюшной стенке продолжительностью не менее 1 месяца;
2) Наличие одностороннего болезненного участка («триггерная точка») на передней брюшной стенке размером около 2 см2, выявляемого нажатием указательным пальцем по боковой границе прямой мышцы живота;
3) Положительный симптом Карнетта. Симптом Карнетта, названный в честь ученого, описавшего его в 1926 году, заключается в следующем: исследователь определяет точное место максимальной болезненности на брюшной стенке и просит пациента поднять голову и/или туловище, скрестив руки на груди. Усиление боли или постоянная боль во время этого движения указывает на то, что причина боли находится именно в брюшной стенке (положительный симптом Карнетта). Напротив, отрицательный симптом Карнетта указывает на другую причину боли (например, на патологию внутренних органов);
4) Положительный тест «щипка»: при захвате пальцами складки кожи и подкожной клетчатки выявляется локальная болезненность;
5) Изменение тактильной чувствительности кожи в ответ на легкое прикосновение и/или изменение температурной чувствительности кожи со снижением восприятия холода в области наиболее сильной боли;
6) Нормальные лабораторные данные (нет признаков воспаления или инфекции) при отсутствии хирургической причины боли;
7) Отсутствие патологии по данным визуализирующих методов исследования (в т.ч. УЗИ, компьютерной томографии);
8) Временное снижение выраженности боли, по крайней мере, на 50% после инъекции местного анестетика (обычно лидокаина) в «триггерной точке».
Дифференциальная диагностика ACNES
Дифференциальный диагноз включает в себя различные заболевания с целью исключения других причин хронической боли в животе. При обследовании могут быть выявлены рубцовые изменения кожи, вызывающие раздражение и ущемление нервов, а также грыжи передней брюшной стенки (в т.ч. с признаками ущемления).
В большинстве случаев для исключения патологии органов брюшной полости требуется тщательное клиническое и лабораторное обследование.
Более сложной представляется дифференциальная диагностика с функциональными заболеваниями органов пищеварения, например, с синдромом раздраженного кишечника (СРК) и функциональной абдоминальной болью. Поскольку не существует специальных методов исследования, позволяющих поставить диагноз этих заболеваний, врачу приходится ориентироваться на типичные клинические проявления. Не помогает даже диагностика ex juvantibus (диагноз, основанный на оценке результатов проведённого лечения), поскольку терапия эффективна далеко не у всех пациентов с СРК. Для облечения разделения функциональной боли в кишечнике и боли, вызванной синдромом ущемления переднего кожного нерва, был разработан опросник ACNES Questionnaire. Значение индекса более 10 баллов делает диагноз функциональной боли в животе маловероятным.
Терапия ACNES.
Лечение синдрома ущемления переднего кожного нерва включает в себя несколько подходов:
1) Системная терапия ― применение нестероидных противовоспалительных препаратов, слабых опиоидных анальгетиков (трамадол), парацетамола, противоэпилептических препаратов (габапентин) и антидепрессантов (амитриптилин). Увы, терапия этими средствами, которая часто помогает при других видах нейропатической боли, в случае ACNES обычно малоэффективна.
2) Местная терапия:
А. Инъекции в триггерную точку. Триггерная точка при ACNES представляет собой место защемления нерва, поэтому введение в эту зону местного анестетика оказывает и лечебный и (в сложных случаях) диагностический эффект. В качестве анестетика используют обычно 1% раствор лидокаина (10 мл) с добавлением стероидных гормонов или без них. Эффект от лечения определяется как снижение выраженности боли на 50% и более, а длительность эффекта обычно превышает период полувыведения препарата. Добавление стероидных горомнов может привести к более стойкому облегчению боли, возможно, из-за их противовоспалительного действия и ослабления возбуждения нервов. Однако их использование часто связано с побочными эффектами, в основном с атрофией мышц живота и системными побочными реакциями.
Слепой метод введения анестетика может привести к неверной зоне введения, вследствие чего в последнее время рекомендуется использовать ультразвуковой контроль. Использование аппарата УЗИ позволяет ввести лидокаин точно в зону поражения, избежать осложнений (попадания в брюшную полость).
Б. Химический невролиз. В литературе описано воздействие 96% этилового спирта или 5-6% раствора фенола для химического разрушения волокон защемленного нерва. Однако отсутствуют данные о долгосрочной эффективности и безопасности этого метода.
В. Радиочастотная абляция представляет собой обработку нервов или нервных ганглиев электроимпульсами высокой частоты.
Г. В качестве альтернативной методики исследовалось введение ботулинического токсина в триггерную зону под контролем УЗИ, однако отсутствуют данные о долгосрочной эффективности этого метода.
3) Хирургическое лечение:
А. Лапароскопическая передняя неврэктомия ― удаление участка защемленного нерва.
Б. Использование укрепляющей политетрафторэтиленовой сетки на проблемную область для предотвращения сжатия нерва.
Источник
