Срез через магистральные сосуды


УЗИ аппарат HM70A
Экспертный класс по доступной цене. Монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.
Введение
Актуальность темы пренатальной диагностики врожденных пороков сердца (ВПС) понятна всем врачам, которые связаны с пренатальной диагностикой, неонатологией, педиатрией, кардиологией, генетикой. ВПС являются одной из ведущих причин перинатальной смертности и регистрируются с частотой 4-13 на 1000 живорожденных [1]. В связи с тем, что профилактические мероприятия по предупреждению ВПС не имеют должного успеха, представляется актуальной и необходимой их пренатальная ультразвуковая диагностика.
В многочисленных исследованиях зарубежных и отечественных коллег неоднократно формулировались и изучались различные группы риска по возникновению ВПС. Это делалось для того, чтобы потенциально сузить группу беременных женщин, которым показана эхокардиография в специализированном центре. Среди этих групп риска выделяли:
- Семьи, имеющие ребенка с ВПС.
- Семьи с ВПС у одного или обоих супругов.
- Женщин, страдающих сахарным диабетом, системными заболеваниями соединительной ткани, гипотиреозом.
- Беременных с тератогенной экспозицией в ранние сроки беременности (герпес ранее 6-7-й недели) [2].
Однако параллельно другими учеными эти группы риска отвергались, потому что большинство ВПС встречались у плодов и детей, матери которых не входили ни в одну из предложенных групп риска. Единственными разумными критериями так называемого селективного отбора были признаны беременные, попавшие в группу риска после проведения скрининга I триместра и беременные с подозрением на ВПС при ультразвуковом исследовании (УЗИ) плода [3].
Неоспоримо, что оптимальными сроками беременности для исследования сердца плода являются 20-22 недели, однако большинство летальных и клинически значимых пороков сердца могут быть диагностированы в конце I триместра беременности. Позволим себе процитировать слова главы Fetal Medicine Foundation Кипраса Николаидеса, высказанные им на страницах сайта FMF (www.fetalmedicine.com): “Специалист ультразвуковой диагностики с 12 недели беременности должен заверить большинство родителей, что у их ребенка нет крупных врожденных пороков сердца. В случае крупных врожденных пороков сердца их раннее выявление может привести к постановке правильного диагноза или хотя бы вызвать подозрение для осуществления ультразвукового мониторинга”.
Главная цель пренатальной диагностики сформулирована специалистами пренатальной диагностики всего мира – это обеспечение женщины максимально возможной информацией о пороке как можно раньше. Мы должны дать право женщине и семье в целом решать вопрос о пролонгировании беременности с грубыми пороками развития у плода [4].
С каждым годом все большее количество публикаций посвящается диагностике ВПС в ранние сроки – в I триместре беременности [5-8]. Практически ни один из выпусков журнала ISUOG (Ultrasound In Obstetrics and Gynecology, или “белого” журнала, как его называют специалисты) не обходит своим вниманием тему ранней диагностики врожденных пороков развития.
На самом знаменитом сайте в мире пренатальной диагностики www.thefetus.net (Philippe Jeanty, USA) опубликовано уже более 30 случаев находок ВПС в I триместре беременности. Однако в отечественной периодике встречаются лишь единичные работы по этой теме. Все они пренадлежат “перу” специалистов пренатальной диагностики Российской ассоциации врачей ультразвуковой диагностики в перинатологии и гинекологии, хотя для многих специалистов как раньше, так и сейчас осмотр сердца плода в сроки 11-14 недель заключается лишь в констатации числа сердечных сокращений.
Цель эхокардиографии в I триместре беременности состоит в выявлении летальных и клинически значимых ВПС. Это исследование не ставит целью выявление стенозов и гипоплазий выносящих трактов, диагностику мелких дефектов перегородок, патологий дуги аорты и артериального протока. Многие из этих пороков не только технически невозможно заподозрить в I триместре, манифестируют они после 30-й недели беременности, т.е. их диагностика является прерогативой исследования III триместра.
Точность пренатальной диагностики ВПС во все сроки беременности варьирует в широком диапазоне. Причинами этого могут быть разный опыт специалистов, ожирение беременной, частота использованных ультразвуковых трансдьюсеров и класс ультразвукового аппарата, перенесенные ранее абдоминальные операции, срок беременности, количество околоплодных вод и положение плода. Однако заметим, что многие из этих факторов теряют свою актуальность именно при проведении трансвагинальной эхокардиографии в I триместре беременности. Своевременная диагностика ВПС позволяет идентифицировать плоды высокого риска по генетическим синдромам, что имеет важное значение при проведении пренатального консультирования и оказывает существенное влияние на акушерскую тактику.
Результаты
С 2006 по 2011 г. пренатально в I триместре беременности были выявлены 125 ВПС. Из них 68 (55%) ВПС сочетались с различными хромосомными аномалиями (ХА) плода, 30 (24%) входили в состав различных множественных врожденных пороков развития (МВПР), 27 (21%) ВПС были изолированными.
При эхокардиографии изучались четырехкамерный срез сердца плода (рис. 1) и срез через три сосуда (рис. 2). УЗИ проводилось трансабдоминальным датчиком, лишь при необходимости (затрудненная визуализация) использовался внутриполостной датчик. Четырехкамерный срез сердца плода при ультразвуковом сканировании трансабдоминальным датчиком визуализировался в 85% случаев, срез через сосуды – в 73%, при использовании трансвагинального датчика эти цифры существенно возрастали до 100 и 91% соответственно. Оптимизация пренатальной диагностики ВПС может быть достигнута путем строгого соблюдения основных методических правил. При оценке четырехкамерного среза плода необходимо оценить нормальное расположение сердца плода, исключив его эктопию (рис. 3), положение оси сердца плода, что не представляет никаких трудностей, нормальные пропорции и размеры камер сердца, движение створок атриовентрикулярных клапанов должно быть свободным, септальная створка трикуспидального клапана должна располагаться ближе к верхушке сердца (рис. 4). При оценке среза через три сосуда необходимо оценить взаиморасположение сосудов и их диаметр.
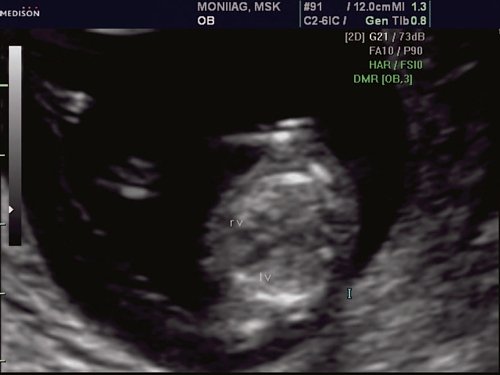
Рис. 1. Беременность 12 недель. Четырехкамерный срез сердца плода. Отчетливо видны камеры сердца.
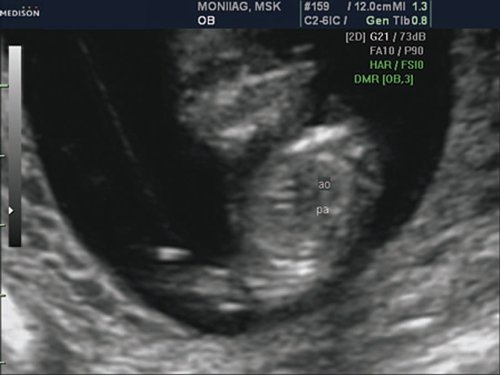
Рис. 2. Беременность 12 недель. Срез через три сосуда. Визуализируются аорта, легочной ствол. Сосуды расположены в одну линию и имеют нормальные размеры.
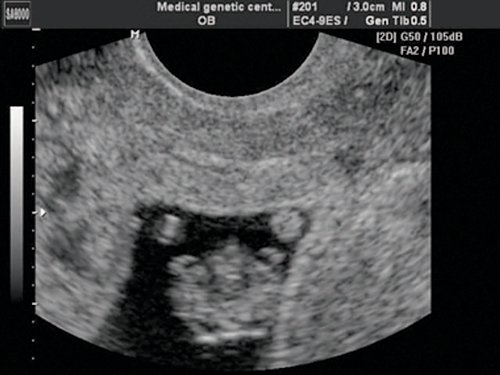
Рис. 3. Беременность 8 недель. Эктопия сердца. Сердце расположено снаружи грудной полости.
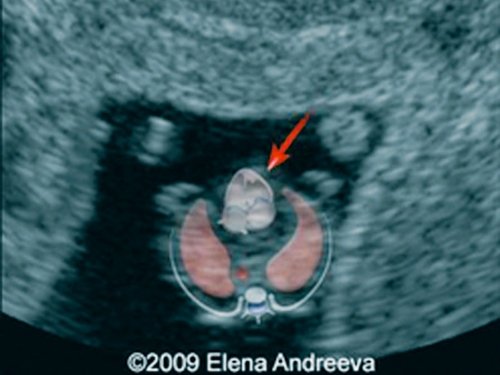
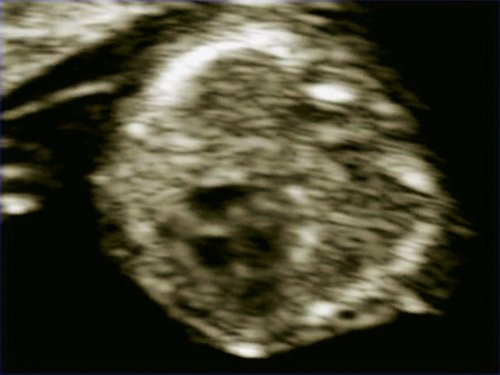
Рис. 4. Беременность 13 недель. Четырехкамерный срез сердца плода. Отчетливо видны камеры сердца. Положение атриовентрикулярных клапанов.
Расширенная эхокардиография предполагает применение дополнительных режимов и срезов – среза через дугу аорты (рис. 5), среза через выносящий тракт левого желудочка (рис. 6), режима ЦДК (рис. 7), импульсной допплерометрии, технологии STIC (рис. 8-11). Это обследование проводится при обнаружении аномальных скрининговых проекций сердца плода, маркеров ХА [расширение толщины воротникового пространства – ТВП, гипоплазия/отсутствие носовой кости (рис. 12, 13), регургитации в венозном протоке (рис. 14), трикуспидальной регургитации (рис. 15)] и/или врожденных пороков развития плода.
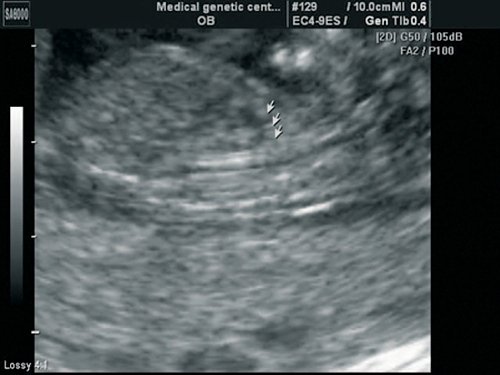
Рис. 5. Беременность 13 недель. Срез через дугу аорты. Отчетливо видны три плечеголовных сосуда, отходящих от дуги.
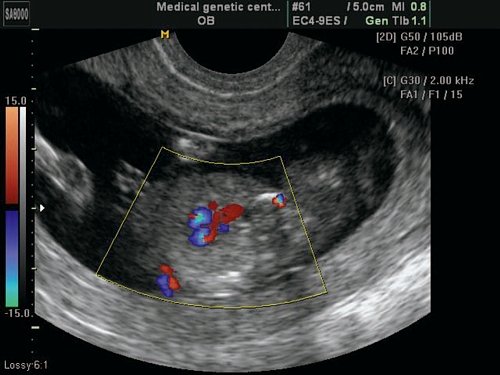
Рис. 6. Беременность 12 недель. Тетрада Фалло. Режим ЦДК. Срез через выносящий тракт левого желудочка. Видна “аорта-наездница”, сидящая над ДМЖП. Случай опубликован на сайте www.thefetus.net.
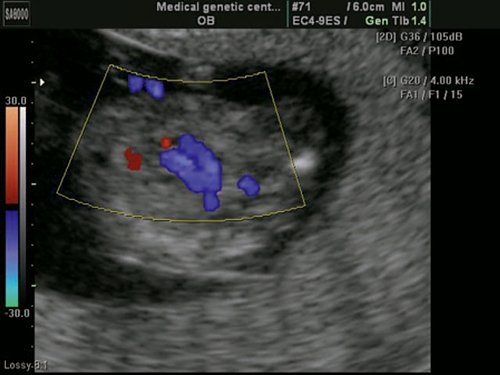
Рис. 7. Беременность 13 недель. Двойной выход сосудов из правого желудочка. Режим ЦДК. Параллельный выход сосудов из правого желудочка.
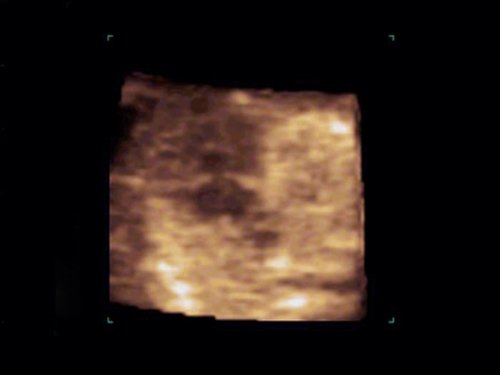
Рис. 8. Беременность 12 недель. Атриовентрикулярная коммуникация (АВК) при синдроме Дауна. Режим STIC.
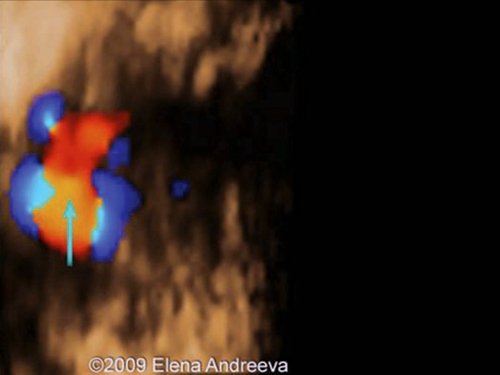
Рис. 9. Беременность 12 недель. Тетрада Фалло. Режим STIC. Аорта “наездница”, сидящая над ДМЖП. Случай опубликован на сайте www.thefetus.net.
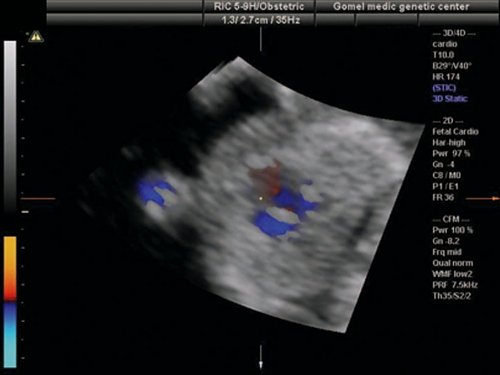
Рис. 10. Беременность 13 недель. Транспозиция магистральных сосудов. Режим STIC. Виден параллельный ход выносящих сосудов, верхний из которых выходит из левого желудочка и делится на бифуркацию (легочная артерия).
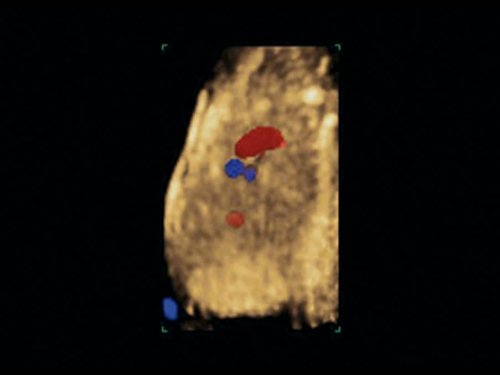
Рис. 11. Беременность 12 недель. Общий артериальный ствол. Режим STIC. Виден единый выносящий сосуд из двух желудочков.
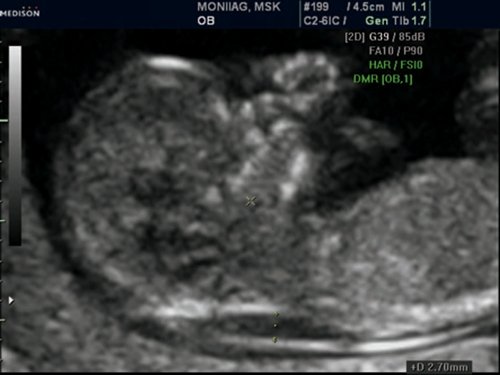
Рис. 12. Беременность 11,4 недель. Множественные маркеры ХА. Синдром Патау (трисомия 13). Увеличение ТВП, аномальный профиль с гипоплазией носовой кости, протуберансом на верхней челюсти (признак расщелины лица), полидактилия. У плода выявлена гипоплазия левых отделов сердца.
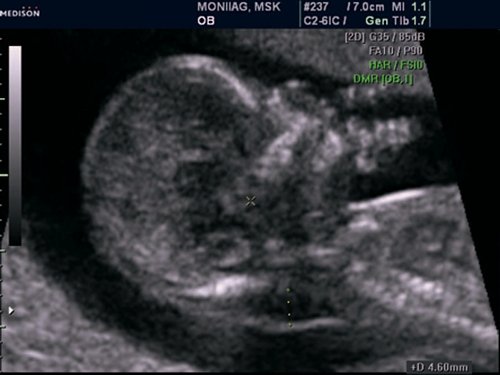
Рис. 13. Беременность 12 недель. Множественные маркеры ХА. Синдром Дауна (трисомия 21). Увеличение ТВП, аномальный профиль с гипоплазией носовой кости. У плода выявлена АВК.
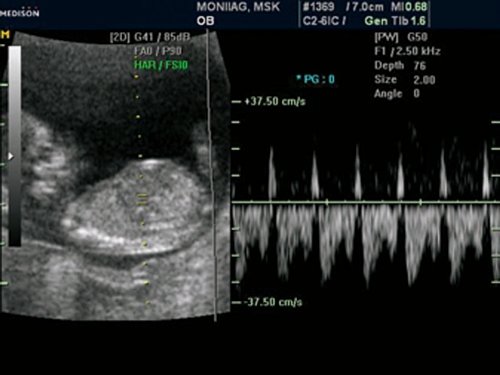
Рис. 14. Беременность 12 недель. Реверсный кровоток в венозном протоке у плода с гетеротаксией.
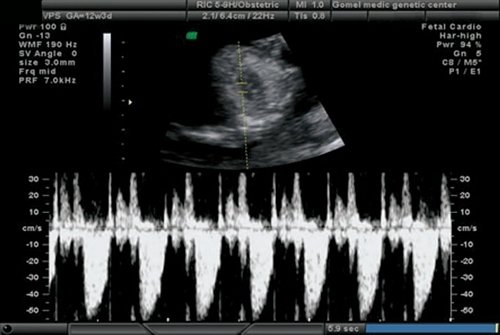
Рис. 15. Беременность 12 недель. Трикуспидальная регургитация у плода с общим артериальным стволом.
Нозология выявленных нами ВПС была следующей:
- синдром гипоплазии левых отделов сердца (СГЛОС) – 29 случаев (рис. 16);
- атриовентрикулярная коммуникация (АВК) – 23 (рис. 17, 18);
- дефект межжелудочковой перегородки (ДМЖП) – 19 (рис. 19);
- патология магистральных сосудов – 19 (из них транспозиция – 3, двойное отхождение сосудов из правого желудочка – 2, тетрада Фалло – 5, общий артериальный ствол – 9);
- патология правых отделов сердца (патология трикуспидального клапана) – 3;
- синдром гетеротаксии – 6;
- единственный желудочек – 4;
- эктопия сердца – 7;
- сочетанные формы ВПС встретились в 15 случаях.
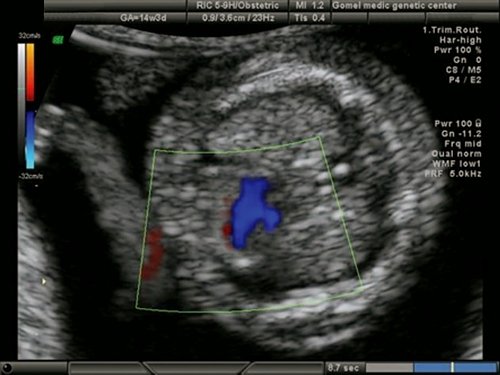
Рис. 16. Беременность 13 недель. Синдром гипоплазии левых отделов сердца у плода с синдромом Тернера (45Х). Единый поток через трикуспидальный клапан. Сброс крови в гипоплазированный левый желудочек через ДМЖП.
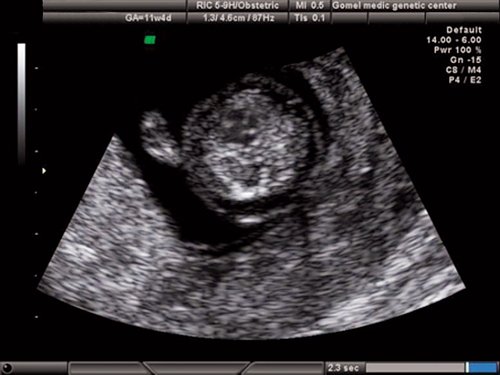
Рис. 17. Беременность 11,4 недель. Четырехкамерный срез сердца. Единый атриовентрикулярный клапан. Отсутствует “крест” нормального взаимоотношения атриовентрикулярных клапанов и сердечных перегородок.
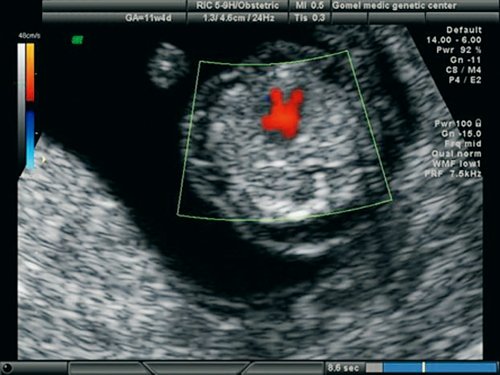
Рис. 18. Беременность 11,4 недель. Четырехкамерный срез сердца. Режим ЦДК. Единый атриовентрикулярный клапан.
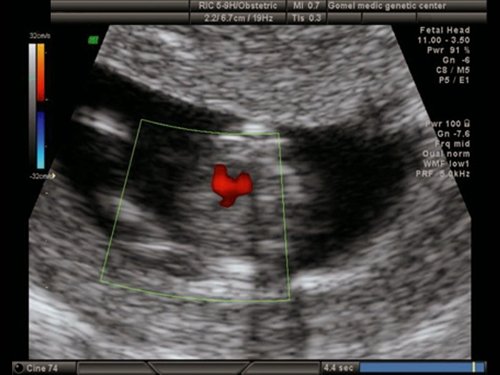
Рис. 19. Беременность 12 недель. Режим ЦДК. Обширный ДМЖП у плода с синдромом Эдвардса (трисомия 18).
При кариотипировании плодов с пренатально установленным диагнозом ВПС в 11-14 недель было диагностировано 68 хромосомных аномалий:
- трисомия 21 (синдром Дауна) выявлена в 23 (34%) случаях,
- трисомия 18 (синдром Эдвардса) – в 19 (28%);
- трисомия 13 (синдром Патау) – в 7 (10%);
- моносомия Х (синдром Тернера) – в 6 (9%);
- триплоидия – в 8 (12%);
- другие хромосомные дисбалансы – в 5 (7%).
Особо следует отметить, что в 8 случаях обнаруженных ХА показанием к кариотипированию было выявление ВПС. У этих плодов было нормальное значение как ТВП, так и длины носовой кости.
При ХА выявленные ВПС по нозологии имели следующие особенности: у большинства плодов с синдромом Дауна диагностировались АВК и ДМЖП; с синдромом Патау – СГЛОС и ДМЖП; с синдромом Эдвардса – ДМЖП, тетрада Фалло и ОАС; при синдроме Тернера – СГЛОС и патология аорты – коарктация аорты в типичном месте (рис. 20).
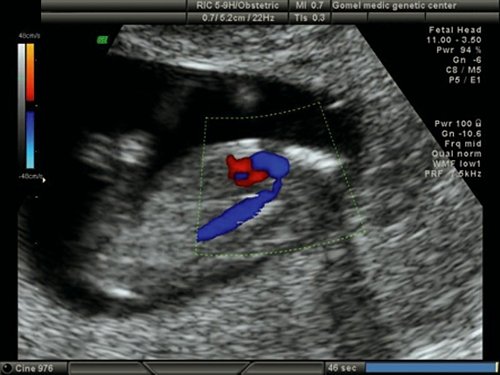
Рис. 20. Беременность 12 недель. Срез через дугу аорты. Режим ЦДК. Сужение аорты в “типичном” месте у плода с синдромом Тернера (45Х).
Необходимо отдельно рассмотреть вопрос верификации ультразвукового диагноза. Все беременности с изолированными ВПС в I триместре пролонгировались до срока II триместра, когда возможна 100% морфологическая верификация диагноза. В современных условиях верификация диагнозов после прерывания беременности в I триместре представляет довольно значимую проблему. Однако при специализированном обучении специалистов-морфологов верификация ВПС возможна и при прерывании беременности в I триместре (рис. 21, 22). Это, несомненно, зависит от качества полученного материала, квалификации морфолога и специального оборудования, необходимого в некоторых случаях, а также от общих методологических подходов к анатомо-морфологической диагностике независимо от срока гестации.
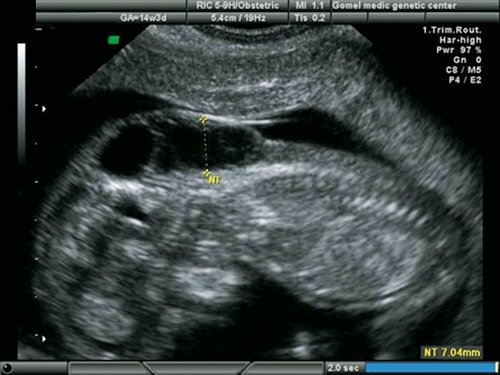
Рис. 21. Беременность 13 недель. Увеличенная ТВП у плода с гипоплазией левых отделов сердца.
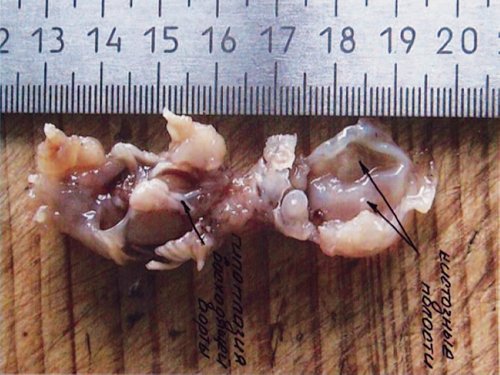
Рис. 22. Тот же плод. Морфологическое обследование – гипоплазия восходящей аорты и кистозные полости (отмечены стрелками).
Заключение
Из сказанного выше можно сделать следующие выводы.
Сердце плода необходимо оценивать у всех беременных при скрининговом осмотре в I триместре (11-14 нед). Так как современная концепция развития пренатальной диагностики в рамках “пилотного” проекта МЗ РФ подразумевает скрининговое обследование в I триместре врачом-экспертом, именно он и должен оценить сердце плода и заподозрить ВПС уже в конце I триместра беременности.
Для исключения летальной и клинически значимой сердечной патологии в I триместре обязательна оценка четырехкамерной проекции сердца плода и среза через три сосуда.
Расширенная эхокардиография должна проводиться при обнаружении аномальных скрининговых проекций сердца плода, маркеров ХА и/или ВПР плода.
При выявлении ВПС в I триместре показано кариотипирование плода.
Литература
- Office for National Statistics. Mortality Statistics. Childhood, Infancy and Perinatal. Series DH3. Stationary Office: London, 2007; 40.
- Новикова И.В., Прибушеня О.В., Румянцева Н.В. Формирование групп риска по дородовой диагностике врожденных пороков сердца. Инструкция по применению. Минск, 2004.
- Carvalho J.S., Moscoso G., Tekay A. et al. Clinical impact of first and early second trimester fetal echocardiography on high risk pregnancies. Heart. 2004; 90: 921-926.
- Becker R., Wegner R.-D. Detailed screening for fetal anomalies and cardiac defects at the 11-13 week scan. Ultrasound Obstet Gynecol 2006; 27; 613-618.
- Allan L.D., Sharland G.K., Milburn A. et al. Prospective diagnosis of 1,006 consecutive cases of congenital heart disease in the fetus. J Am Coll Cardiol 1994; 23: 1452-1458.
- Huggon I.C., Ghi T., Cook A.C. et al. Fetal cardiac abnor-malities identified prior to 14 weeks’ gestation. Ultrasound. Obstet. Gynecol. 2011; 20: 22-29.
- Persico N., Moratalla J., Lombardi C.M. et al. Fetal echocardiography at 11-13 weeks by transabdominal high-frequency ultrasound Ultrasound Obstet. Gynecol. 2011; 37: 296-301
- Allan L.D. Echocardiographic detection of congenitalheart disease in the fetus: present and future. Br. Heart. J. 1995; 74: 103-106.

УЗИ аппарат HM70A
Экспертный класс по доступной цене. Монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.
Источник

УЗИ сканер RS80
Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.
Введение
Общий предсердно-желудочковый канал является пороком, при котором сочетаются дефекты межпредсердной и межжелудочковой перегородок с расщеплением атриовентрикулярных клапанов [1]. Частота порока составляет 3-7% среди всех пороков сердца у новорожденных. Удельный вес аномалии у плодов, конечно, выше. В группе пациентов высокого риска доля порока достигает 11% [2]. Порок часто (до 60%) сочетается с анеуплоидиями, среди которых наиболее частой является трисомия 21 и другими синдромами (до 50%), преимущественно синдромом гетеротаксии [3]. Различают полную и неполную форму порока. При неполной форме порока атриовентрикулярные клапаны разделены. Существует коммуникация между предсердиями или между левым желудочком и правым предсердием. При этом правый клапан чаще интактен, а левый расщеплен на три створки с образованием щели между передней и задней створками. При полной форме порока первичные дефекты перегородок сочетаются с расщеплением створок клапанов и образуют общий атриовентрикулярный канал с единым пятистворчатым клапаном [1].
Прогноз в большинстве случаев неблагоприятный в связи с частыми сочетанными пороками и хромосомными аномалиями. Этими обстоятельствами определяется акушерская тактика. Недостаточность клапана является плохим прогностическим признаком. При изолированной форме порока и своевременной, квалифицированной хирургической помощи благоприятные исходы возможны более чем в 80% случаев [1].
Перерыв дуги аорты является пороком, при котором отсутствует сообщение между восходящей и нисходящей аортой [4]. Сообщение сердца и сосудов нижней половины туловища обеспечивается артериальным протоком. Классификация основана на отношении брахиоцефальных сосудов и зоны перерыва дуги аорты: тип А (42%) – дистальнее левой подключичной артерии, тип В (43%) – дистальнее левой общей сонной артерии, тип С (4%) – дистальнее брахиоцефального ствола [5].
Наиболее частые сочетанные аномалии – это синдром Di George, другие аномалии дуги аорты, внутрисердечные аномалии (дефект межжелудочковой перегородки), обструктивное поражение выходящего тракта левого желудочка, аберрантные или изолированные левая или правая подключичная артерии, общий артериальный ствол, синдром CHARGE [6].
Большинство новорожденных погибают в ранний неонатальныи период. Если ребенок остается в живых, то возможна хирургическая коррекция порока.
Акушерская тактика зависит от наличия других пороков и хромосомных аномалий. Рекомендуется прерывание беременности до периода жизнеспособности плода. В более позднем сроке оценивается состояние плода, степень сердечной недостаточности. В случае удовлетворительного состояния плода – родоразрешение в центре с возможной кардиохирургической помощью [4].
Приводим описание наблюдений пренатальнои диагностики общего предсердно-желудочкового канала и перерыве дуги аорты.
Материалы и методы
Пациентка А., 27 лет, паритет 2/1, поступила в роддом для пренатальнои диагностики в связи с выявленным ультразвуковым маркером хромосомных аномалий (увеличение ТВП до 5,6 мм) (рис. 1). Срок беременности составил 13 нед 6 дней. Выполнена трансабдоминальная хорионбиопсия, диагностирована трисомия 21. Повторно пациентка поступила через 4,5 нед (срок беременности 18 нед 4 дня) для прерывания беременности по медицинским показаниям.
Пациентка В., 39 лет, паритет 4/2, поступила в родильный дом для прерывания беременности по медицинским показаниям. В связи с возрастом пациентки и величиной воротникового пространства у плода 3,5 мм (ультразвуковое исследование выполнено в 13 нед) в 16 нед беременности был выполнен амниоцентез и диагностирован синдром Дауна. При поступлении в стационар срок беременности составил 21 нед 4 дня.
Ультразвуковые исследования выполнялись на аппарате SonoAce-8000 Ex (компании Medison) с применением абдоминального конвексного датчика 3-7 МГц и внутриполостного конвексного датчика 4-9 МГц.
Результаты
Возможности визуализации сканера SonoAce-8000 Ex позволяют оценить практически все основные плоскости сканирования сердца плода в 12-14 нед гестации. Программа исследования сердца плода позволяет добиться значительного успеха в визуализации интракардиальных структур у нормостеников даже при трансабдоминальной методике. Применение внутриполостного датчика существенно расширяет возможности. Основная часть исследования сердца плода в I триместре выполняется именно этим датчиком. Учитывая такую, вполне удовлетворительную визуализацию сердца плода (и других, конечно, структур), алгоритм исследования в I триместре был расширен до программы исследования сердца плода во II триместре. Визуализирован нормальный срез через 3 сосуда (рис. 2). Изучение четырехкамерного среза сердца позволило выявить дефект нижней части межпредсердной и верхней части межжелудочковой перегородок, единый аномальный атриовентрикулярный клапан (рис. 3). Кроме того, у этого плода не визуализировалась носовая кость, была обнаружена «сандалевидная щель» (рис. 4, 5). Исследование при сроке 18-19 нед подтвердило все находки. Отмечалось увеличение шейной складки (рис. 6), тазового угла (рис. 7), гипоплазия носовых костей.
По данным аутопсии диагноз общего предсердно-желудочкового канала полностью подтвержден (верифицирована полная форма порока).
Во втором наблюдении при исследовании дуги аорты оказалось, что визуализировать дугу на всем протяжении невозможно (рис. 8). Определялись восходящая аорта и отходящие от нее плечеголовной ствол и левая сонная артерия. Затем изображение дуги аорты отсутствовало и, далее, определялась дистальная часть дуги, левая подключичная артерия и нисходящая аорта (рис. 9).
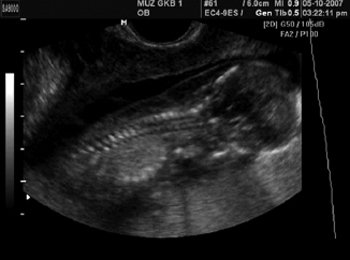
Рис. 1. Увеличенное воротниковое пространство. Сагиттальная плоскость.
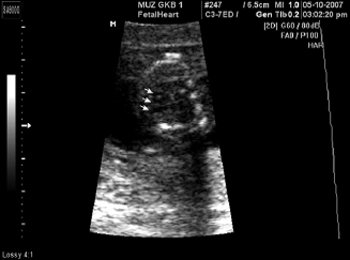
Рис. 2. Срез через три сосуда.
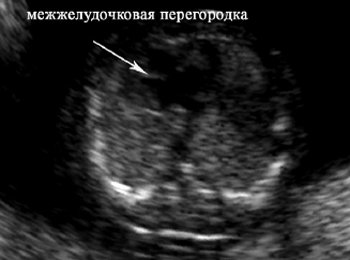
Рис. 3. Четырехкамерный срез сердца плода в 13 нед 6 дней.
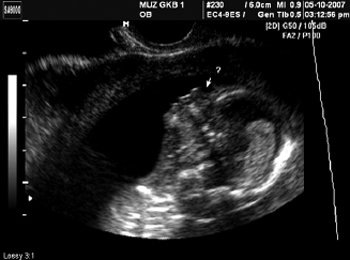
Рис. 4. Лицо плода. Отсутствие носовой кости. Срок беременности 13 нед 6 дней.
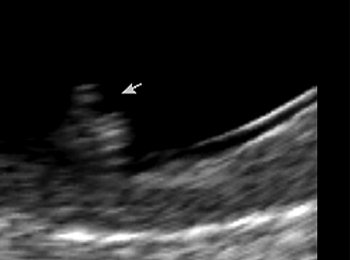
Рис. 5. «Сандалевидная щель». Срок беременности 13 нед 6 дней.
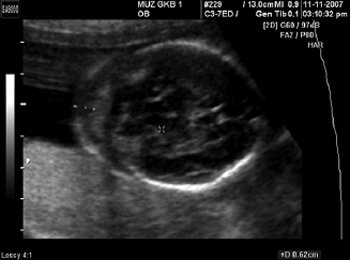
Рис. 6. Увеличение шейной складки. Срок беременности 18 нед 4 дня.
Топография сосудов в аксиальных сечениях также была изменена. В сечении, расположенном на уровне отхождения основных сосудов визуализировались 3 сосуда (рис. 10). Однако взаимоотношения дуги аорты, легочной артерии и артериального протока были нарушены. Получить характерное «У»-образное изображение дуги аорты и артериального протока (рис. 11) оказалось невозможным.
По данным аутопсии, диагноз перерыва дуги аорты полностью подтвержден.
Обсуждение
Ранняя диагностика аномалий развития является, несомненно, приоритетной задачей. Решение вопросов о вынашивании беременности в I триместре сопряжено с меньшими медицинскими, социальными, психологическими проблемами и экономически более выгодно. Современные технические возможности позволяют сместить акцент именно на I триместр [7]. Сканер SonoAce-8000 Ex позволяет в большинстве случаев значительно расширить программу исследования плода в I триместре. Увеличение ТВП требует тщательного изучения сердца плода [7]. Полученный результат можно считать вполне закономерным. Планомерное изучение основных сечений позволило диагностировать общий предсердно-желудочковый канал и выявить другие аномалии.
Ошибки в пренатальной диагностике общего предсердно-желудочкового канала (а это может привести к решению о прерывании беременности) связывают в первую очередь с расширением коронарного синуса, что бывает при персистенции левой верхней полой вены. Эта аномалия может сочетаться с общим предсердно-желудочковым каналом или быть изолированной. Изолированная аномалия в виде персистенции верхней левой полой вены не ухудшает качество жизни и, как правило, является случайной находкой, в том числе и у спортсменов [8].
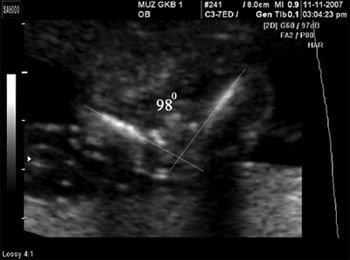
Рис. 7. Увеличение тазового угла. Срок беременности 18 нед 4 дня.
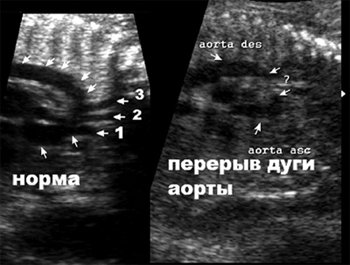
Рис. 8. Дуга аорты в норме и при ее перерыве. Срез через дугу аорты. Ветви дуги аорты:
1- брахиоцефальный ствол, 2 – левая сонная, 3 – левая подключичная артерии.
Рис. 9. Срез через дугу аорты (перерыв дуги аорты тип В).
1 – восходящая аорта, 2 – брахиоцефальный ствол, 3 – левая сонная артерия, 4 – левая подключичная артерия, 5 – нисходящая аорта, 6 – отсутствующая часть дуги аорты.
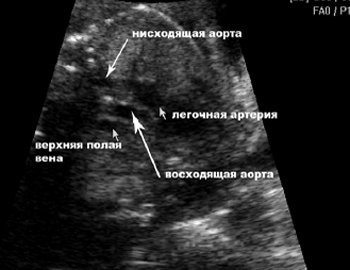
Рис. 10. Аксиальное сечение грудной клетки плода на уровне отхождения основных сосудов.
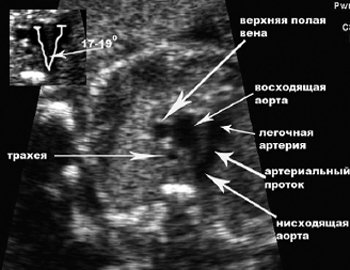
Рис. 11. Нормальное аксиальное сечение грудной клетки плода. Хорошо видно «У»-образное взаимоотношение артериального протока и дуги аорты.
Коронарный синус визуализируется у 97,4% плодов. Его величина изменяется с течением беременности от 1 до 3,2 мм.
При персистирующей верхней полой вене синус может увеличиваться более чем в 3 раза. Синус впадает в правое предсердие очень близко к основанию створок атрио-вентрикулярного клапана, поэтому при его расширении может создаться впечатление об артриовентрикулярном канале. Тщательное мультиплоскостное исследование, прицельный поиск возможной персистирующей верхней левой полой вены позволит избежать трагической ошибки [9, 10].
Для успешной диагностики аномалий дуги аорты необходимо визуализировать трахею, главные сосуды, артериальный проток и нисходящую аорту в аксиальном сечении верхней половины грудной клетки. Ключевым моментом в диагностике является обнаружение аномальной позиции нисходящей аорты, отсутствия нормального «У»-образного соотношения артериального протока и дуги аорты (см. рис. 2), аномальное соотношение восходящей аорты и основного ствола легочной артерии в трехсосудистом срезе, а также обнаружение аномального сосуда позади трахеи с образованием сосудистой петли или кольца вокруг трахеи [11, 12]. Дифференциальную диагностику необходимо проводить со стенозом аорты, атрезией аорты, коарктацией и тубулярной гипоплазией дуги аорты.
Для дифференциальной диагностики аномалий главных артерий важно оценить отношение диаметров легочная артерия/ аорта, измеренных в трехсосудистом срезе. Этот показатель позволяет с чувствительностью 86% и ложноположительными результатами 5% прогнозировать патологию главных артерий. Медиана значений во II триместре (19-24 нед) составляет 1,16. При патологии это отношение увеличивается и превышает 95-й процентиль [13].
Заключение
Успешное выявление врожденных пороков сердца требует соблюдения современных принципов и методических приемов эхокардиографического исследования плода. Тщательное изучение четырехкамерного сечения сердца, венозного возврата, сечения через три сосуда необходимо для дифференциальной диагностики общего предсердно-желудочкового канала.
Исследование аксиальных сечений верхней половины грудной клетки плода с визуализацией трахеи, главных сосудов, артериального протока, нисходящей аорты, «У»-образного соотношения артериального протока и дуги аорты, визуализация аномального сосуда позади трахеи, сечения через дугу аорты с визуализацией ветвей дуги аорты, а также исследование внутрисердечного кровотока и кровотока в главных артериях необходимо для успешной диагностики аномалий дуги аорты.
Литература
- Медведев М. В. Сердце // Пренатальная эхография/ Под ред. Медведева М. В. 1-е изд., – М.: Реальное Время, 2005. С. 371-429.
- Allan L., Hornberger L. K., Sharland G. Textbook of Fetal Cardiology.Greenwich Medical Media Publishing. 2000.
- Bronshtein M., Egenburg S., Auslander R., Zimmer E. Z. Atrioventricular septal defect in a fetus: a false negative diagnosis in early preg
