Стеноз сосудов код мкб

Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: I65,2 Закупорка и стеноз сонной артерии.
I65.2 Закупорка и стеноз сонной артерии
Описание
Окклюзия сонных артерий. Частичная или полная обтурация просвета каротидных артерий, кровоснабжающих головной мозг. Может иметь бессимптомное течение, но чаще проявляется повторными ТИА, клиникой хронической церебральной ишемии, ишемическими инсультами в бассейне средней и передней мозговых артерий. Диагностический поиск при окклюзии сонных артерий направлен на установление места, генеза и степени обтурации. Он включает УЗДГ каротидных сосудов, церебральную ангиографию, магнитно-резонансную ангиографию, КТ или МРТ головного мозга. Наиболее эффективно хирургическое лечение, заключающееся в эндартерэктомии, стентировании пораженного участка артерии или создании обходного сосудистого шунта.
Дополнительные факты
Современные исследования в области неврологии показали, что у большинства пациентов, страдающих ишемией головного мозга, поражены экстракраниальные (внечерепные) отделы кровоснабжающих мозг сосудов. Интракраниальные (внутричерепные) изменения сосудов выявляются в 4 раза реже. При этом окклюзия сонных артерий составляет около 56% случаев церебральной ишемии и обуславливает до 30% инсультов.
Окклюзия сонных артерий может носить частичный характер, когда происходит лишь сужение просвета сосуда. В таких случаях чаще применяется термин «стеноз». Полная окклюзия представляет собой обтурацию всего поперечника артерии и при остром развитии зачастую приводит к возникновению ишемического инсульта, а в некоторых случаях – к внезапной смерти.
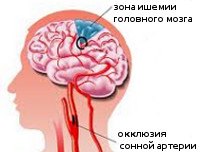 I65.2 Закупорка и стеноз сонной артерии
I65.2 Закупорка и стеноз сонной артерии
Причины
Наиболее часто встречающимся этиологическим фактором окклюзии каротидных артерий выступает атеросклероз. Атеросклеротическая бляшка располагается внутри на сосудистой стенке и состоит из холестерина, жиров, клеток крови (преимущественно тромбоцитов). По мере роста атеросклеротическая бляшка может вызвать полную окклюзию каротидной артерии. На поверхности бляшки возможно образование тромба, которой с током крови продвигается дальше по сосудистому руслу и становиться причиной тромбоза интракраниальных сосудов. При неполной окклюзии оторваться от сосудистой стенки может сама бляшка. Тогда она превращается в эмбол, способный привести к тромбоэмболии церебральных сосудов более мелкого калибра.
Обтурацию сонных артерий могут вызвать и другие патологические процессы сосудистой стенки, например, при фибромышечной дисплазии, болезни Хортона, артериите Такаясу, болезни мойя-мойя. Травматическая окклюзия каротидных артерий развивается в результате ЧМТ и обусловлена образованием субинтимальной гематомы. К прочим этиофакторам относят гиперкоагуляционные состояния (тромбоцитоз, серповидно-клеточную анемию, антифосфолипидный синдром), гомоцистинурию, кардиогенную эмболию (при клапанных приобретенных и врожденных пороках сердца, бактериальном эндокардите, инфаркте миокарда, мерцательной аритмии с образованием тромбов), опухоли.
Способствующими стенозу и обтурации каротидных артерий факторами выступают: особенности анатомии данных сосудов (гипоплазия, извилистость, кинкинг), сахарный диабет, курение, неправильное питание с повышенным содержанием животных жиров в рационе, ожирение и пр.
Симптомы
Клиника обтурации сонных артерий зависит от локализации поражения, скорости развития окклюзии (внезапно или постепенно) и степени развития сосудистых коллатералей, обеспечивающих альтернативное кровоснабжение тех же участков головного мозга. При постепенном развитии окклюзии происходит перестройка кровоснабжения за счет коллатеральных сосудов и некоторая адаптация мозговых клеток к сложившимся условиям (пониженному поступлению питательных веществ и кислорода); формируется клиника хронической ишемии головного мозга. Двусторонний характер обтурации имеет более тяжелое течение и менее благоприятный прогноз. Внезапная окклюзия каротидных артерий как правило приводит к ишемическому инсульту.
В большинстве случаев окклюзия сонных артерий манифестирует транзиторной ишемической атакой (ТИА) – преходящим расстройством церебрального кровообращения, длительность которого, в первую очередь, зависит от степени развития сосудистых коллатералей пораженной зоны головного мозга. Наиболее типичными симптомами ТИА в каротидной системе являются моно- или гемипарезы и нарушения чувствительности на противоположной стороне (гетеролатерально) в сочетании с монокулярными расстройствами зрения на стороне поражения (гомолатерально). Обычно началом атаки служит возникновение онемения или парестезии половины лица и пальцев кисти, развитие мышечной слабости во всей руке или только в ее дистальных отделах. Зрительные нарушения варьируют от ощущения пятен перед глазами до значительного снижения остроты зрения. В отдельных случаях возможен инфаркт сетчатки, запускающий развитие атрофии зрительного нерва. К более редким проявлениям ТИА при обтурации сонных артерий относятся: дизартрия, афазия, лицевой парез, головная боль. Отдельные пациенты указывают на головокружение, дурноту, нарушения глотания, зрительные галлюцинации. В 3% случаев наблюдаются локальные судороги или большие эпиприступы.
По различным данным риск ишемического инсульта в течение 1-го года после появления ТИА составляет от 12 до 25%. Примерно у 1/3 пациентов с окклюзией сонных артерий инсульт происходит после одной или нескольких ТИА, у 1/3 он развивается без предшествующих ТИА. Еще 1/3 составляют пациенты, у которых ишемический инсульт не наблюдается, а продолжают происходить ТИА. Клиническая картина ишемического инсульта сходна с симптомами ТИА, однако она имеет непреходящее течение, т. Е. Неврологический дефицит (парез, гипестезия, зрительные расстройства) не проходит со временем и может уменьшится только в результате своевременного адекватного лечения.
В некоторых случаях проявления окклюзии не имеют резкого начала и являются настолько невыраженными, что очень трудно предположить сосудистый генез возникших проблем. Состояние пациента при этом зачастую трактуется как клиника церебральной опухоли или деменции. Отдельные авторы указывают на то, что раздражительность, депрессия, спутанность сознания, гиперсомния, эмоциональная лабильность и деменция могут развиться в результате окклюзии или микроэмболии ВСА на доминантной стороне или с обеих сторон.
Обтурация общей сонной артерии встречается лишь в 1% случаев. Если она развивается на фоне нормальной проходимости НСА и ВСА, то коллатерального кровотока, идущего через НСА в ВСА оказывается достаточно, чтобы избежать ишемического поражения мозга. Однако, как правило, атеросклеротические изменения сонных артерий имеют многоуровневый характер, что приводит к возникновению описанных выше симптомов окклюзии.
Диагностика
В диагностике, наряду с неврологическим обследованием пациента и изучением данных анамнеза, основополагающее значение имеют инструментальные методы исследования сонных артерий. К наиболее доступному, безопасному и достаточно информативному методу относится УЗДГ сосудов головы и шеи. При окклюзии каротидных артерий УЗДГ экстракраниальных сосудов обычно выявляет ускоренный ретроградный кровоток по поверхностным ветвям НСА. В условиях окклюзии кровь по ним движется к глазной артерии, а через нее к ВСА. В ходе УЗДГ проводят пробу со сдавлением одной из поверхностных ветвей НСА (чаще височной артерии). Уменьшение кровотока по глазной артерии при пальцевом сдавлении височной артерии указывает на окклюзию ВСА.
Ангиография церебральных сосудов позволяет точно определить уровень окклюзии сонных артерий. Однако из-за опасности осложнений она может проводиться только в затруднительных диагностических случаях или непосредственно перед осуществлением хирургического лечения. Отличной и безопасной заменой ангиографии стала МРА – магнитно-резонансная ангиография. На сегодняшний день во многих клиниках МРА в сочетании с МРТ головного мозга являются «золотым стандартом» диагностики окклюзии сонных артерий.
Ишемическое поражение церебральных структур визуализируется при помощи МРТ или КТ головного мозга. При этом наличие «белой» ишемии указывает на постепенный атеросклеротический характер обтурации каротидных артерий, а ишемия с геморрагическим пропитыванием – на эмболический тип поражения. Следует также учитывать, что примерно у 30% пациентов с ишемическим инсультом в первые дни очаговые изменения в тканях мозга не визуализируются.
Лечение
В отношении окклюзии сонных артерий возможно применение различных хирургических тактик, выбор которых зависит от вида, уровня и степени обтурации, состояния коллатерального кровообращения. В случаях, когда операцию выполняют спустя 6-8ч от начала прогрессирующего ишемического инсульта, летальность пациентов доходит до 40%. В связи с этим оперативное лечение целесообразно до развития инсульта и имеет профилактическое значение. Как правило, оно проводится в промежутках между ТИА при стабилизации состояния пациента. Хирургическое лечение осуществляется преимущественно при экстракраниальном типе окклюзии.
Среди показаний к хирургическому лечению стенозирования и обтурации каротидных артерий выделяют: недавно перенесенную ТИА, завершившийся ишемический инсульт с минимальными неврологическими нарушениями, бессимптомную окклюзию шейного участка ВСА более 70%, существование источников эмболии в экстракраниальных артериях, синдром недостаточного артериального кровоснабжения головного мозга.
При частичной окклюзии сонных артерий операциями выбора являются: стентирование и каротидная эндартерэктомия (эверсионная или классическая). Полная обтурация сосудистого просвета является показанием для создания экстра-интракраниального анастомоза – нового пути кровоснабжения, в обход окклюзированного участка. При сохранности просвета ВСА рекомендовано подключично-общесонное протезирование, при ее обтурации – подключично-наружнесонное протезирование.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Артерии доставляют кровь, насыщенную кислородом, внутренним органам. С помощью сонных артерий, которые находятся с двух сторон шеи, артериальная кровь доставляется в головной мозг. Стеноз сонных артерий – идиопатическое или вследствие атеросклероза сужение одной или двух артерий.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11]
Код по МКБ-10
I65.2 Закупорка и стеноз сонной артерии
Причины стеноза сонной артерии
Среди основных причин и факторов риска развития стеноза сонной артерии ангиологи называют:
- Наследственный фактор (если у членов семьи был обнаружен атеросклероз, то у их прямых родственников может развиваться стеноз сонной артерии).
- Пожилой возраст – как правило, это заболевание чаще проявляется у людей старше 70 лет.
- Половой признак – обычно стеноз сонной артерии чаще развивается у женщин.
- Гипертония.
- Никотиновая зависимость.
- Сахарный диабет 1 или 2 типа.
- Гиподинамия.
- Неправильное питание
- Лишний вес нарушение обмена веществ.
[12], [13], [14], [15], [16], [17], [18]
Симптомы стеноза сонной артерии
Специфические признаки при этом заболевании отсутствуют, но существует ряд признаков, которые могут свидетельствовать о мини-инсультах или ТИА:
- Быстрое и внезапное ухудшение остроты зрения. При этом может поражаться как один, так и сразу оба глаза.
- Онемение одной половины лица. Может появляться слабость в руках и ногах с одной стороны.
- Человек может не понимать, что ему говорят окружающие. Его речь становится бессвязной и мало понятной.
- Нарушение координации движений.
- Спутанность сознания, вертиго.
- Затруднение акта глотания.
Стеноз внутренней, общей, правой или левой внутренней сонной артерии развивается в большинстве случаев из-за атеросклеротической бляшки, гиперхолестеринемии.

Часто атеросклеротические бляшки данной локализации могут приводить к развитию ишемического инсульта и соответствующих симптомов: онемение конечностей, лица, головокружение, головные боли.
Диагностика стеноза сонной артерии
Для диагностирования стеноза сонной артерии используются следующие диагностические методы:
- УЗИ – исследование, которое помогает изучить сонные артерии на наличие сужений.
- Метод антиографии – это инвазивное исследование, которое проводится с помощью введения в артерию на руке или ноге специального катетера. Через него потом вводится особое контрастное вещество и проводится серия рентгеновских снимков. Данный метод помогает не только увидеть, в каком месте сузилась артерия, но и тщательно рассмотреть все детали поражения.
- МРА – с помощью введения контрастного вещества проводится сканирование сонных артерий. Благодаря магнитно-резонансной ангиографии радиолог может получить больше информации о сужении.
- КТ – этот метод используется только в том случае, если есть риск развития ишемического инсульта или транзиторных ишемических атак.
[19], [20], [21], [22], [23], [24], [25], [26], [27], [28], [29]
Лечение стеноза сонной артерии
Прежде всего, пациенту стоит полностью изменить свой привычный образ жизни. Необходимо отказаться от курения, злоупотреблением алкоголя, контролировать уровень холестерина в крови с помощью гипохолестеринемической диеты.
Также назначаются и медикаментозные препараты. Самыми популярными среди них являются антитромбоцитарные средства. Данные средства позволяют снизить риск возникновения осложнений в виде инфаркта миокарда и инсульта. Чаще всего пациентам назначают ацетилсалициловую кислоту, клопидоргель, дипиридамол. Также назначаются препараты из группы антикоагулянтов, например Варфарин.
Операция при стенозе сонной артерии
Обычно методом выбора при атеросклеротическом стенозе сонных артерий является каротидная эндартерэктомия. Ее проводят только пациентам при уровне стеноза сонной артерии более 50%.
Во время оперативного вмешательства ангиохирург делает небольшой надрез на шее и удаляет тромботические скопления и атеросклеротические бляшки. Далее проводится сшивание артерии и накладывание швов.


Стентирование – процедура размещения в суженной, вследствие атеросклеоза, части сонной артерии стента, (трубочка из метала ячеистой структуры).

Внутри артерии стент постепенно раскрывается, раздвигая суженный участок и восстанавливая просвет, улучшает при этом кровоснабжение и оксигенацию мозга. Через 1-3 суток после процедуры стентирования пациент обычно выписывается домой.
Профилактика
Профилактика данного заболевания включает в себя:
- Правильный образ жизни и специальную гипохолестеринемическую диету.
- Не курить и не злоупотреблять алкогольными напитками.
- Стараться чаще заниматься физкультурой и прогуливаться.
- Постоянно проходить профилактические осмотры у специалистов.
- Контроль уровня глюкозы в крови.
[30], [31], [32], [33], [34], [35], [36]
Прогноз
При своевременно проведенной диагностике и при правильно подобранном лечении стеноз сонной артерии может быть вылечен достаточно быстро. Но стоит обратить внимание, что после терапии пациент должен вести правильный образ жизни и отказаться от вредных привычек.
[37], [38], [39], [40]
Источник
Рубрика МКБ-10: I70.2
МКБ-10 / I00-I99 КЛАСС IX Болезни системы кровообращения / I70-I79 Болезни артерий, артериол и капилляров / I70 Атеросклероз
Определение и общие сведения[править]
Облитерирующий атеросклероз артерий нижних конечностей
Синонимы: периферическая артериальная болезнь нижних конечностей
Облитерирующий атеросклероз – распространенное заболевание, встречается чаще всего у пожилых мужчин, особенно – у курящих. Для правильного диагноза достаточно тщательного физикального исследования. Если планируется хирургическое восстановление кровотока, необходима ангиография. При выборе лечения учитывают как степень поражения артерий, так и профессию больного, желательный уровень физической активности. Приблизительно в 50% случаев атеросклероз периферических артерий сопровождается ИБС, в том числе бессимптомной, которая является основной причиной смерти таких больных.
Этиология и патогенез[править]
Клинические проявления[править]
Самая типичная жалоба – перемежающаяся хромота: боль в пораженной ноге, возникающая при ходьбе и исчезающая после остановки. По мере стенозирования артерий ишемия прогрессирует, и появляется боль в ступне и пальцах ног в покое. Часто боль усиливается по ночам и уменьшается при опускании ноги. Даже незначительные травмы могут привести к появлению трофических язв или гангрены.
Иногда отмечают импотенцию и отсутствие пульсации периферических артерий нижних конечностей. Наиболее часто боли возникают в икроножных мышцах. Несколько реже больные отмечают боли в бёдрах и ягодицах, что связано с поражением артерий, расположенных выше паховой связки (характерно для синдрома Лериша).
Атеросклероз артерий конечностей: Диагностика[править]
Физикальное исследование
Пульс на артериях пораженной ноги ослаблен или отсутствует. Оценка тяжести ишемии: в положении больного лежа поднять ногу под углом до 60° и следить за окраской кожи: если она бледнеет в течение 1 мин, значит имеется выраженная артериальная окклюзия. После опускания ноги замеряют время восстановления нормальной окраски кожи (норма – до 10 с) и заполнения поверхностных вен (норма – до 15 с).
Неинвазивные исследования
Определение голенно-локтевого индекса (соотношение систолического АД на подколенной и плечевой артериях) проводят в кабинете или лаборатории неинвазивной диагностики с помощью допплеровского датчика и обычного тонометра, при этом АД измеряют в положении лежа. Голенно-локтевой индекс применяют для подтверждения диагноза артериальной недостаточности и оценки ее тяжести. С его помощью проводят дифференциальный диагноз с псевдоперемежающейся хромотой при синдроме поясничного межпозвонкового ущемления (вызванная разгибанием спины боль в ногах при ходьбе, исчезающая в положении сидя). Этот синдром может сочетаться с артериальной недостаточностью, и тогда по голенно-локтевому индексу можно судить о том, в какой мере хромота обусловлена той или другой патологией. Нагрузочная проба на тредмиле позволяет получить дополнительные данные о функциональном резерве ног (ходьба в течение 5 мин с углом подъема 10° и скоростью 3,2 км/ч). Окончательный выбор лечения зависит от клиники, а не голенно-локтевого индекса.
Голенно-локтевой индекс в оценке тяжести артериальной недостаточности – см. табл. 17.1.
Дифференциальный диагноз[править]
Атеросклероз артерий конечностей: Лечение[править]
Тактика лечения
1. Перемежающаяся хромота
а. Сахарного диабета нет. Без лечения риск потери ноги в течение 5 лет – 4-5%. В эти сроки у 50% больных перемежающаяся хромота не прогрессирует.
1) Медикаментозное лечение. Меры общего характера; 5 раз в неделю – 30-минутная ходьба, при усилении боли – с остановками; пентоксифиллин, 300 мг внутрь 3 раза в сутки во время еды. Меры общего характера включают: прекращение курения, подбор правильного размера и формы обуви, гигиена ног и защита их от любых травм, лечение гиперлипопротеидемии и сахарного диабета, отмена препаратов, ухудшающих периферическое кровообращение (например, бета-адреноблокаторов).
2) Оперативные и эндоваскулярные методы. Проводят в плановом порядке. Основная задача – увеличение переносимости нагрузки.
б. Сахарный диабет. При наличии сахарного диабета риск потери ноги увеличивается в 4 раза.
1) Медикаментозное лечение. Те же мероприятия и лечение сахарного диабета.
2) Оперативные и эндоваскулярные методы. Показаны в связи с высоким риском потери ноги.
2. Трофические язвы. При наличии трофических язв риск потери ноги в течение 5 лет – около 12%.
а. Неинфицированные
1) Медикаментозное лечение. Разгрузка ноги (избегать нагрузок на пораженную ногу до заживления язвы), меры общего характера.
2) Оперативные и эндоваскулярные методы. Показаны в связи с высоким риском потери ноги.
б. Инфицированные
1) Медикаментозное лечение. Разгрузка ноги, антибиотикотерапия по результатам бактериологического исследования, меры общего характера.
2) Оперативные и эндоваскулярные методы. Показаны в связи с высоким риском потери ноги.
3. Боль в покое. Риск потери ноги в течение 5 лет – около 12%.
а. Медикаментозное лечение. Разгрузка ноги, меры общего характера.
б. Оперативные и эндоваскулярные методы. Показаны в связи с высоким риском потери ноги.
Показания к немедикаментозному лечению заболеваний периферических артерий
1. Эндоваскулярные методы. Как при острых, так и при хронических артериальных окклюзиях все шире выполняют эндоваскулярные вмешательства: баллонную ангиопластику, эндартерэктомию, лазерную ангиопластику. При сопутствующем тромбозе в дополнение к ним проводят тромболизис. Методику в каждом случае выбирают в зависимости от локализации и морфологии поражения (Curr. Opin. Cardiol. 1990; 5:666, J. Am. Coll. Cardiol. 1990; 15:1551).
а. Безусловно операбельные поражения
1) Стеноз подвздошной артерии протяженностью Ј 5 см.
2) Стеноз или окклюзия бедренно-подколенного сегмента, протяженность Ј 10 см.
б. Операбельные поражения
1) Двусторонний стеноз подвздошных артерий (по одному стенозированному участку с каждой стороны).
2) Сочетанные стенозы подвздошного и бедренно-подколенного сегментов (по одному стенозированному участку в каждом сегменте).
3) Стеноз аорты протяженностью Ј 3 см.
4) Стеноз подвздошной артерии протяженностью 5-10 см.
5) Окклюзия подвздошной артерии протяженностью Ј 5 см.
6) Окклюзия или стеноз бедренно-подколенного сегмента протяженностью Ј 15 см.
7) Окклюзия или стеноз общей бедренной артерии протяженностью Ј 5 см.
8) Окклюзия или стеноз внутренней бедренной артерии протяженностью Ј 5 см.
в. Условно операбельные поражения
1) Стеноз подвздошной артерии протяженностью 5-10 см.
2) Окклюзия подвздошной артерии протяженностью 5-15 см.
3) Окклюзия или стеноз бедренно-подколенного сегмента протяженностью 15-25 см.
г. Неоперабельные поражения: более обширные поражения, чем описанные выше.
2. Хирургические методы
а. Показания. Если нет сахарного диабета и перемежающаяся хромота является единственной жалобой, то оперативное лечение проводят в плановом порядке. Цель операции – увеличение переносимости нагрузки. При боли в покое, трофических язвах, сахарном диабете цель операции – сохранение ноги. При сахарном диабете риск ампутации в течение 9 лет – более 5%. При боли в покое и трофических язвах риск ампутации в течение 5 лет – 12%.
б. Вид вмешательства. Выбор операции (аортобедренное, бедренно-подколенное, межберцовое шунтирование либо эндартерэктомия) зависит от локализации и типа поражения. Окончательное решение принимает хирург. При высоком операционном риске для сохранения ноги проводят внеполостные операции – подмышечно-бедренное или межбедренное шунтирование. Поясничную симпатэктомию как метод радикального лечения в настоящее время проводят редко: в основном ее выполняют или в дополнение к аортобедренному шунтированию, или для ускорения заживления трофических язв в случаях, когда реконструктивные операции неосуществимы.
в. Предоперационное обследование. ИБС – ведущая причина периоперационных осложнений и смерти. Первоочередная задача при планировании операции – определение риска интраоперационных и послеоперационных сердечно-сосудистых осложнений и его снижение (см. гл. 11).
Профилактика[править]
Прочее[править]
Источники (ссылки)[править]
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
- Алпростадил
- Ксантинола никотинат
- Ницерголин
- Трифосаденин
- Урокиназа
- Циннаризин
Источник
