Тонус сосудов у новорожденных

Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Нарушение кровообращения в сосудистой системе головного мозга ребенка сразу после его рождения, вызывающее недостаток кислорода в крови (гипоксемию), определяется как церебральная ишемия у новорожденных. Код по МКБ-10 – P91.0.
Поскольку ишемия, гипоксемия и гипоксия (кислородное голодание) физиологически взаимосвязаны (притом что развитие гипоксии может быть и при нормальном церебральном кровотоке), критическое состояние дефицита кислорода для мозга новорожденных в неврологии считается клиническим синдромом и называется неонатальной гипоксически-ишемической энцефалопатией, развивающейся в течение 12-36 часов после родов.
[1], [2], [3], [4], [5], [6], [7]
Эпидемиология
В неонатальной неврологии и педиатрии эпидемиология клинических проявлений церебральной ишемии у новорожденных отдельно от синдрома гипоксически-ишемической энцефалопатии не фиксируется, поэтому оценка заболеваемости из-за отсутствия критериев их дифференциации проблематична.
Частота неонатальных энцефалопатий, связанных с уменьшением мозгового кровотока и гипоксией мозга, оценивается в 2,7-3,3% случаев на одну тысячу живорожденных детей. При этом 5% детей с младенческими патологиями мозга перенесли его перинатальный инсульт (диагностируется один случай на 4,5-5 тыс. младенцев с патологией церебральной гемодинамики).
Частота перинатальной асфиксии оценивается от одного до шести случаев на тысячу доношенных новорожденных и от двух до десяти случаев у недоношенных. Глобальная оценка имеет большие расхождения: по одним данным, асфиксия новорожденных ежегодно вызывает 840 тыс. или 23% случаев смерти новорожденных во всем мире, а согласно данным ВОЗ – не менее 4 млн., что составляет 38% всех летальных случаев среди детей в возрасте до пяти лет.
Эксперты американской Академии педиатрии пришли к выводу, что наилучшей оценкой частоты неонатальной патологии головного мозга являются данные по численности населения: в среднем три случая на каждую тысячу человек. Согласно мнению некоторых западных нейрофизиологов, те или иные последствия перенесенной при рождении гипоксически-ишемической энцефалопатии наблюдаются у 30% населения развитых стран и более чем у половины жителей развивающихся стран.
[8], [9], [10], [11], [12], [13], [14], [15]
Причины церебральной ишемии у новорожденных
Мозг нуждается в постоянном притоке крови, несущей кислород; у младенцев мозг составляет до 10% массы тела, имеет разветвленную сосудистую систему и потребляет пятую часть кислорода, поступающего с кровью ко всем тканям организма. При снижении церебральной перфузии и оксигенации ткани мозга теряют источник поддержания жизни своих клеток, и известные на сегодняшний день причины церебральной ишемии у новорожденных достаточно многочисленны. Это может быть:
- гипоксемия матери из-за недостаточной вентиляции легких при сердечно-сосудистых заболеваниях, хронической дыхательной недостаточности или пневмонии;
- снижение притока крови к мозгу плода и гипоксемия/гипоксия вследствие плацентарных нарушений, включая тромбоз, отслойку и инфекции плаценты;
- длительное пережатие пуповины во время родов, приводящее к тяжелому метаболическому ацидозу пуповинной крови, системному снижению объема циркулирующей крови (гиповолемии), падению АД и нарушению перфузии головного мозга;
- острое нарушение мозговой гемодинамики (перинатальный или неонатальный инсульт), которое случается у плода с 20-й недели беременности, а у новорожденного – в течение четырех недель после появления на свет;
- отсутствие автоматической саморегуляции церебрального кровотока у недоношенных младенцев;
- нарушение внутриутробного кровообращения плода из-за сужения легочной артерии или врожденных кардиологических аномалий (левосторонней гипоплазии сердца, незаращения Боталлова протока, транспозиции магистральных сосудов и т.д.).
[16], [17], [18], [19], [20], [21], [22]
Факторы риска
Также существуют многочисленные факторы риска развития церебральной ишемии у новорожденных, среди которых невропатологи и гинекологи-акушеры отмечают:
- первую беременность в возрасте старше 35-ти лет или младше 18-ти;
- длительную терапию бесплодия;
- недостаточную массу тела новорожденного (менее 1,5-1,7 кг);
- преждевременные роды (ранее 37-й недели беременности) или переношенная беременность (более 42 недель);
- спонтанный разрыв плодных оболочек;
- слишком долгие или стремительные роды;
- неправильное предлежание плода;
- предлежание сосудов пуповины (vasa previa), чаще всего наблюдаемое при экстракорпоральном оплодотворении;
- травмы черепа младенца во время родов (как результат акушерских ошибок);
- экстренно проведенное кесарево сечение;
- тяжелое кровотечение во время родов;
- наличие у беременной сердечно-сосудистых или аутоиммунных заболеваний, анемии, сахарного диабета, функциональных нарушений щитовидной железы, нарушений свертывания крови (тромбофилии), антифосфолипидного синдрома, инфекционно-воспалительных заболеваний органов малого таза;
- тяжелую артериальную гипотензию в период беременности и поздний гестоз.
Факторами риска мозговой ишемии у младенцев также признаны врожденные патологии крови, связанные с мутациями генов протромбина, тромбоцитарных факторов свертывания крови V и VIII, гомоцистеина плазмы крови, а также ДВС-синдром и полицитемия.
[23], [24], [25], [26], [27], [28], [29]
Патогенез
Церебральная ишемия у новорожденных нарушает метаболизм клеток головного мозга, что приводит к необратимому разрушению структуры нервной ткани и ее дисфункции. В первую очередь, патогенез развития деструктивных процессов связывают со стремительным падением уровня аденозинтрифосфата (АТФ) – главного поставщика энергии для всех биохимических процессов.
Для нормальной функции нейронов также важен баланс между внутриклеточной и внеклеточной концентрацией ионов, мигрирующих через их мембраны. При кислородном голодании мозга в нейронах нарушается трансмембранный градиент ионов калия (К+) и натрия (Na+), а внеклеточная концентрация К+ возрастает, приводя к прогрессирующей аноксидной деполяризации. Одновременно увеличивается приток ионов кальция (Ca2+), инициирующий высвобождение нейромедиатора глутамата, который воздействует на NMDA-рецепторы мозга; их чрезмерная стимуляция (эксайтотоксичность) приводит к морфологическим и структурным изменениям в головном мозге.
Также повышается активность гидролитических ферментов, которые расщепляют нуклеиновые кислоты клеток и вызывают их аутолиз. При этом основание нуклеиновых кислот – гипоксантин – трансформируется в мочевую кислоту, ускоряя образование свободных радикалов (активных форм кислорода и оксида азота) и других соединений, токсичных для мозга. Антиоксидантные защитные механизмы мозга новорожденных еще не полностью развиты, и совокупность перечисленных процессов крайне негативно действуют на его клетки: происходит глиоз нейронов, атрофия глиальных клеток и олигодендроцитов белого вещества.
[30], [31], [32], [33], [34], [35], [36], [37], [38]
Симптомы церебральной ишемии у новорожденных
Клинические симптомы церебральной ишемии у новорожденных и интенсивность их проявления определяются ее видом, степенью тяжести и локализацией зон некроза нейронов.
Виды ишемии включают фокальное или топографически ограниченное повреждение тканей головного мозга, а также глобальное, распространяющееся на многие церебрально-васкулярные структуры.
Первые признаки ишемии мозга при рождении ребенка можно выявить при проверке рефлексов врожденного спинального автоматизма. Но оценка их отклонений от нормы зависит от степени нарушения церебральной перфузии и физиологической зрелости новорожденного.
[39], [40], [41], [42], [43]
Стадии
Так, церебральная ишемия 1 степени у новорожденного (мягкая форма гипоксически-ишемической энцефалопатии) проявляется у доношенного младенца умеренным повышением мышечного тонуса и сухожильных рефлексов (хватательного, Моро и др.). К симптомам также относят избыточное беспокойство с частыми движениями конечностей, постгипоксический миоклонус (подергивания отдельных мышц на фоне мышечной ригидности), проблемы при прикладывании к груди, спонтанно возникающий плач, прерывистый сон.
Если ребенок появился на свет раньше срока, то, кроме снижения безусловных рефлексов (двигательного и сосательного), наблюдается ослабление общего мышечного тонуса в течение первых нескольких дней после рождения. Как правило, это временные аномалии, и, если состояние ЦНС младенца стабилизируется в течение нескольких дней, то ишемия практически не дает неврологических осложнений. Но все зависит от эндогенной регенеративной активности развивающегося мозга конкретного ребенка, а также от выработки церебральных нейротрофинов и факторов роста – эпидермального и инсулиноподобного.
Церебральная ишемия 2 степени у новорожденного (вызывающая умеренно тяжелую форму гипоксически-ишемической энцефалопатии) добавляет к списку уже названных симптомов судороги эпилептического типа; снижение артериального и повышение церебрального давления (наблюдается увеличение и заметное пульсирование родничка); вялость при кормлении и частые срыгивания; проблемы с кишечником; периоды нарушения сердечного ритма и апноэ (замирание дыхания во сне); лабильный цианоз и эффект «мраморной кожи» (из-за вегетососудистых нарушений). Острый период длится примерно в течение десяти суток. Кроме того, неонатологи отмечают возможность осложнений в виде водянки мозга (гидроцефалии), нарушения движений глаз – нистагма, перекоса отклонения глаз (косоглазия).
Если имеется церебральная ишемия 3 степени у новорожденного, то неонатальные рефлексы (сосания, глотания, хватания) отсутствуют, а приступы судорог частые и продолжительные (в течение 24-48 часов после родов). Затем судороги уменьшаются, сменяясь прогрессирующим снижением мышечного тонуса, состоянием ступора, увеличением отека тканей мозга.
В зависимости от локализации основных очагов ишемии мозга могут быть нарушения дыхательной функции (младенец часто требует аппаратной поддержки дыхания); изменения частоты сердечных сокращений; расширение зрачков (плохо реагирующих на свет) и отсутствие глазодвигательного сопряжения («глаза куклы»).
Данные проявления нарастают, что свидетельствует о развитии тяжелой гипоксически-ишемическая энцефалопатии, которая из-за кардиореспираторной недостаточности может завершиться летально.
[44]
Осложнения и последствия
Развитие у новорожденных ишемии головного мозга вызывает индуцированное дефицитом кислорода повреждение его клеток и обусловливает очень серьезные, часто необратимые неврологические последствия и осложнения, которые коррелируются с топографией поражений.
Как показали исследования, ишемии мозга у новорожденных более подвержены пирамидные клетки гиппокампа, клетки Пуркинье в мозжечке, ретикулярные нейроны перироландической области коры головного мозга и вентролатеральной части таламуса, клетки базальных ганглиев, нервные волокна кортикоспинального тракта, ядра среднего мозга, а также нейроны неокортекса и ствола мозга.
У доношенных новорожденных страдают, в первую очередь, кора головного мозга и глубокие ядра, у недоношенных отмечают диффузное разрушение клеток белого вещества полушарий, что обусловливает хроническую инвалидность у выживших детей.
А при глобальной ишемии клеток ствола мозга (в котором сосредоточены центы регуляции дыхания и работы сердца) происходит их тотальная гибель и практически неизбежный летальный исход.
Негативные последствия и осложнения перинатальной и неонатальной ишемии мозга 2-3 степени у детей раннего возраста проявляются эпилепсией, односторонней потерей зрения, задержкой психомоторного развития, двигательными и когнитивными нарушениями, в том числе, детским церебральным параличом. Во многих случаях их выраженность в полной мере может быть оценена к трем годам ребенка.
[45], [46]
Диагностика церебральной ишемии у новорожденных
Начальная диагностика церебральной ишемии у новорожденных осуществляется сразу после родов в ходе стандартного осмотра ребенка и определения так называемого неврологического статуса (по шкале Апгар) – путем проверки степени рефлекторной возбудимости и наличия у него определенных врожденных рефлексов (некоторые из них были упомянуты при описании симптомов данной патологии). Обязательно регистрируются показатели ЧСС и АД.
Инструментальная диагностика, особенно неровизуализация, позволяет выявить зоны ишемии головного мозга. С этой целью используют:
- компьютерную томографию церебральных сосудов (КТ-ангиографию);
- магнитно-резонансную томографию (МРТ) головного мозга;
- черепно-мозговое ультразвуковое исследование (УЗИ);
- электроэнцефалографию (ЭЭГ);
- эхокардиографию (ЭКГ).
Лабораторные исследования включают общий клинический анализ крови, а также анализы крови на уровень электролитов, на протромбиновое время и уровень фибриногена, на гематокрит, на содержание газов в артериальной крови; анализ пуповинной или венозной крови на уровень рН (для выявления ацидоза). Также делается анализ мочи – на ее химический состав и осмоляльность.
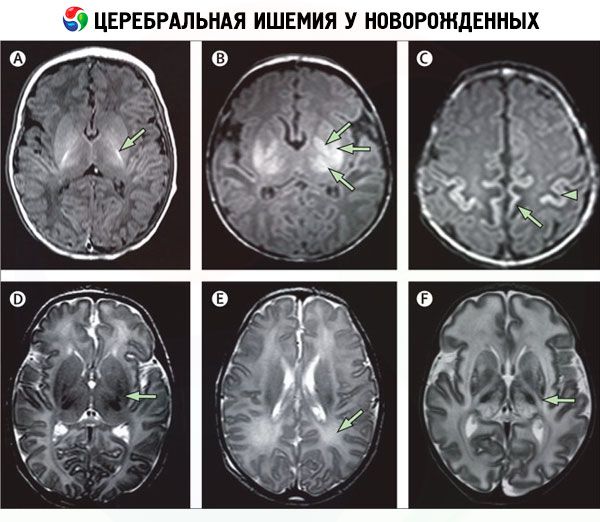
[47], [48], [49], [50], [51], [52], [53]
Дифференциальная диагностика
Чтобы исключить наличие у младенца перинатального менингоэнцефалита, опухоли мозга, тирозинемии, гомоцистинурии, врожденного синдрома Зеллвегера, нарушения метаболизма пирувата, а также генетически обусловленных митохондриальных нейропатий, метилмалоновой или пропионовой ацидемия, проводится дифференциальная диагностика.
Лечение церебральной ишемии у новорожденных
Во многих случаях на первых этапах лечение церебральной ишемии у новорожденных требует сердечно-легочной реанимации у новорожденных с искусственной вентиляцией легких и всеми мерами по восстановлению гемодинамики сосудистой системы головного мозга, поддержанию гемостаза, а также предупреждению гипертермии, гипо и гипергликемии.
Значительно снижает степень среднего и тяжелого ишемического повреждения клеток головного мозга младенцев контролируемая гипотермия: охлаждение тела на 72 часа до +33-33,5ºC с последующим постепенным доведением температуры до физиологической нормы. Такое лечение не применяется недоношенным детям, родившимся ранее 35-ти недель.
Медикаментозная терапия симптоматическая, например, при тонико-клонических судорогах чаще всего применяются лекарства-антиконвульсанты Дифенин (Фенитоин), Триметин (Триметадион) – дважды в день по 0,05 г (с систематическим мониторингом состава крови).
Для снижения мышечного гипертонуса после трех месяцев в/м может вводиться миорелаксант Толперизон (Мидокалм) – по 5-10 мг на килограмм массы тела (до трех раз в сутки). Препарат может вызвать побочные эффекты в виде тошноты и рвоты, кожных высыпаний и зуда, мышечной слабости, удушья и анафилактического шока.
Улучшению церебральной перфузии способствует капельное внутривенное введение Винпоцетина (дозировка рассчитывается по весу тела).
Для активизации функций головного мозга принято использовать нейропротекторные препараты и ноотропы: Пирацетам (Ноотропил, Нооцефал, Пирроксил, Динацел) – в сутки по 30-50 мг. Сироп Цераксон назначается по 0,5 мл два раза в течение дня. Следует иметь в виду, что этот препарат противопоказан при гипертонусе мышц, а его побочные действия включают аллергическую крапивницу, снижение АД и нарушения сердечного ритма.
При подавлении функций ЦНС применяют Глутан (глутаминовая кислота, Ацидулин) – трижды в сутки по 0,1 г (с контролем состава крови). А препараты-ноотропы гопантеновой кислоты (сироп Пантогам) улучшают оксигенацию тканей головного мозга и проявляют нейропротекторные свойства.
Парентерально применяются витамины В6 (пиридоксина гидрохлорид) и В12 (цианокобаламин) с раствором глюкозы.
Физиотерапевтическое лечение
При легкой степени церебральной ишемии у новорожденного ребенка обязательным является физиотерапевтическое лечение, в частности лечебный массаж, способствующий снижению мышечного гипертонуса. Однако при наличии эпилептического синдрома массаж не применяется.
Улучают состояние новорожденных с ишемией мозга водные процедуры в виде ванна с отваром цветков ромашки аптечной, перечной или лимонной мяты. Лечение травами – см. Успокоительные средства для детей
Профилактика
Невропатологи считают, что профилактика развития у новорожденных синдрома неонатальной гипоксически-ишемической энцефалопатии проблематична. Здесь можно говорить только о надлежащем акушерском сопровождении беременности и своевременном выявлении факторов риска: сердечно-сосудистых патологий у будущей матери, эндокринных нарушений, проблем свертывания крови и т.д. Предупредить влияние анемии, повышенного или пониженного артериального давления или инфекционно-воспалительных заболеваний возможно своевременным лечением. Однако многие проблемы на сегодняшний день доступными средствами неразрешимы.
[54], [55], [56], [57], [58], [59]
Прогноз
Увы, но благоприятный прогноз относительно последствий, к которым приводит церебральная ишемия у новорожденных, отмечается только при ее легкой степени.
Неонатальные энцефалопатии – причина высокого уровня смертности и долгосрочных неврологических патологий у младенцев во всем мире.
[60], [61], [62], [63], [64], [65]
Источник
Двигательная активность человека осуществляется за счет сокращения одной группы мышц и расслабления другой. Мышечную систему контролирует и координирует ЦНС, которая отвечает за связь с головным и спинным мозгом. При нормальном состоянии мышечной ткани наблюдается тонус (остаточное напряжение), не контролируемый волевым и сознательным воздействием. Это позволяет человеку не только совершать произвольные и непроизвольные движения, но также поддерживать положение тела в пространстве. Еще в период пренатального развития ребенок двигается и учится управлять своей мускулатурой. Тонус новорожденного имеет ряд отличий от состояния мышц взрослого, что связано с недостаточной сформированностью нервной системы и опорно-двигательного аппарата. Кроме того, большие полушария еще не оказывают регулирующего влияния на нижележащие отделы ЦНС, а пирамидные пути не сформированы. Движения малыша носят обобщенный характер, а повышение тонуса мышц в первые недели после рождения связывают с недостаточной зрелостью коры больших полушарий. Ко второму месяцу жизни возбудимость ЦНС малыша становится такой же, как и у взрослых.
Гипертонус у младенца – это нарушение, которое характеризуется преобладанием тонуса мышц-сгибателей над тонусом мышц-разгибателей. Чрезмерное напряжение сгибателей обусловлено постоянным напряжением мускулатуры эмбриона: в полости матки руки сжимаются в кулаки, ноги прижимаются к животу, а подбородок к груди. В материнской матке плод может двигаться ограниченно и однообразно, поэтому младенцам намного комфортнее пребывать в положении эмбриона – так ребенок ощущает большее спокойствие и защищенность. Мышцы головы и шеи плода в матке очень напряжены, поэтому после родов голова новорожденного немного откинута назад, конечности согнуты и близко прижимаются к туловищу.
Гипертонус у грудничков встречается у 90% малышей в первые месяцы жизни, однако со временем он проходит самостоятельно. Ребенок растет и адаптируется жить новой среде, а его мускулатура расслабляется, что приводит к появлению произвольных движений. Но у некоторых новорожденных тонус может сохраняться после 4 месяцев, что свидетельствует о нарушении и необходимости соответствующей коррекции. Как правило, это связано с повреждениями нервной системы малыша в период пренатального развития или же непосредственно при родах. В результате повреждения нейронов ЦНС не может нормально транслировать нервные импульсы в мускулатуру для ее нормальной работы. Не стоит пугаться гипертонуса, поскольку нервная система малыша еще полностью не сформировалась, и ее статус поддается коррекции. Главное – своевременно заметить поведение младенца, контролировать его состояние и обращаться к врачу.

Как правило, мышечные напряжения проходят, когда малыш уже активно двигается. Зачастую это происходит к 3-4 месяцам, иногда до полугода. Однако есть дети, у которых оно не проходит – это нарушение и называется гипертонусом.
Назвать гипертонус заболеванием нельзя, однако он является информативным признаком того, что у ребенка есть нарушения и он нуждается в квалифицированной помощи. В таких случаях целесообразно прибегать к остеопатической медицине.
Гипертонус может быть:
· общим, охватывающим весь организм;
· исключительно ног или рук;
· по гемитипу (тонус с одной стороны).
Каждый из них имеет свои особенности и требует соответствующего подхода к лечению.
Гипертонус у новорожденного: основные признаки
Необходимо постоянно наблюдать за поведением грудничка, чтобы обнаруживать нарушения и своевременно их устранять. Родителям стоит наблюдать за малышом и обратиться к специалисту при обнаружении следующих характерных признаков:
· Малыш с 1-2 дня после рождения уже держит головку, а не опускает ее.
· Цикличные срыгивания после еды, общее ухудшение аппетита, кишечные боли.
· Тяжелый короткий сон, во время которого напряжение сохраняется: ручки и ножки плотно прижимаются к груди, голова отводится назад, иногда наблюдаются нервные судороги.
· Головка запрокидывается назад, подбородок и ручки судорожно трясутся во время плача.
· Очень высокая возбудимость малыша, он болезненно реагирует даже на слабые звуки и свет, которые действуют на него как раздражающие факторы.
Однако лечение нарушений часто начинают без глубокой диагностики. Нередко повышенный тонус мускулатуры является не самостоятельным нарушением, а симптомом других заболеваний – ДЦП, врожденных пороков развития мозга, спинальных травм и наследственных патологий.
В таких случаях, помимо указанных признаков, ребенок может иметь и другие неврологические симптомы. Тогда потребуется лечение основного заболевания.
Гипертонус можно обнаружить, просто взяв малыша под руки и поставив на ровную поверхность. Если младенец в 1-2 месяца начинает рефлекторно шагать и ставить стопу полностью, а не идти на цыпочках, это может говорить о повышенном тонусе.
Родителям важно обращать внимание на то, вовремя ли малыш проходит основные этапы развития. К месяцу ребеночек уже начинает ненадолго приподнимать головку, в 2-3 месяца – держать ее вертикально 5 минут и больше. Настораживать должно как слишком позднее появление этого навыка, так и слишком раннее. Если грудничок уже в месяц долго лежит на животе с приподнятой головкой, это может свидетельствовать о повышенном тонусе. Следует обязательно посетить врача.
В 3 месяца малыш уже начинает переворачиваться на бочок, а полноценный, правильный поворот возможен в 6 месяцев, до этого момента, если малыш поворачивается, то делает это через разгибание головы. Если ребенок осваивает перевороты только через правую или левую сторону, родителям стоит насторожиться. В этом же возрасте естественно снижается физиологический тонус мышц-сгибателей. Поначалу он уменьшается в ручках, а затем и в ножках. Однако данное состояние является нормальным: при отсутствии других жалоб развитие малыша происходит в соответствии с возрастными нормами.
Важным диагностическим критерием гипертонуса у грудничков считается тремор подбородка и/или конечностей малыша. Непроизвольное дрожание не должно сразу пугать, это может считаться нормой в возрасте до 4 месяцев – например, во время крика, продолжительного беспокойства, кормления или перепадов температуры. В таких случаях тремор очень кратковременный и быстро проходит. Однако если дрожание возникает спонтанно и в состоянии покоя, усиливается во время плача и длится долго, это может быть признаком гипертонуса, повышенного внутричерепного давления или высокой судорожной готовности. При таких состояниях грудничка должен обязательно осмотреть невролог и при необходимости назначить дополнительные обследования.
Выделяют 3 типа гипертонуса:
· Дистонический. Это комбинированный тип, который объединил в себе симптомы гипер- и гипотонуса. При данном типе патологического состояния одни мышечные группы чрезмерно напрягаются, а другие – сильно расслабляются. Руки и ноги с гипотонусом обычно расслаблены, а с гипертонусом – поджаты. Дистония может распространяться на все мышцы.
· Симметричный. Этот тип нарушения проявляется сжиманием кулачков или пальцев на обеих конечностях. Патология может охватывать всю мышечную систему или локализоваться в области рук или ног.
· Асимметричный. Наблюдается сильное напряжение с одной стороны при нормальных симптомах с другой. У малыша имеются характерные клинические признаки, он переворачивается на бок, извивается. Головка практически постоянно повернута в сторону с повышенным тонусом мышц, что сигнализирует о гипертонусе шейных мышц. Если сгибается только одна ножка в положении на спине, это свидетельствует о высоком тонусе другой ножки. При наличии асимметричного гипертонуса он поворачивает корпус в сторону с избыточным тонусом, а туловище будет изгибаться дугой.
Только симметричный тонус является физиологической нормой, все остальные состояния относятся к патологиям.
Причины гипертонуса
Развитие гипертонуса возможно на фоне воздействия неблагоприятных факторов во время беременности, родов или же в первые недели после них. Во время пренатального периода малышу могут навредить:
· продолжительная гипоксия – недостаточное поступление кислорода;
· острые инфекционные болезни, которые перенесла беременная мать;
· злоупотребление матерью алкоголем, спиртными напитками, наркотиками;
· тонус матки, токсикоз и угроза выкидыша;
· гемолитическая болезнь малыша, вызванная резус-конфликтом матери и плода;
· перинатальная энцефалопатия;
· генетически нарушения;
· патологии развития головного или спинного мозга.
Неблагоприятная экологическая обстановка, частые стрессовые ситуации, инфекции, повышенное внутричерепное давление, травмы в постнатальном периоде могут привести к патологическим нарушениям. Причиной гипертонуса часто становятся тяжелые, стремительные или же слишком продолжительные роды, а также обвитие плода пуповиной. Родовые травмы могут нарушить функционирование центральной нервной системы грудничков и вызвать различные нарушения.
Голова малыша немного больше диаметра родовых путей матери, а поскольку некоторые участки костей черепа мягкие, она может меняться. Любое препятствие или задержка вызывает механические повреждения черепной коробки, что приводит к нарушению кровообращения в структурах головного мозга и гипоксии. Также может повышаться внутричерепное давление.

К гипертонусу приводят не только родовые, но и физические травмы в более позднем возрасте. Любое травматическое воздействие способно вызывать миотатический рефлекс – он приводит к увеличению мышечного тонуса для защиты от потенциальных повреждений (это природный защитный механизм организма). Так, при хлыстовых травмах шейного отдела мышцы шеи сокращаются для того, чтобы обездвижить позвоночник. Эти же реакции возможны с мышцами грудного или поясничного отдела.
В остром периоде травмы наличие гипертонуса является нормой, поскольку он предотвращает повторный травматизм позвонков, дисков, связочного аппарата.
Повышенный тонус может возникать и при стрессах. Даже негромкий резкий крик или испуг грудничка часто приводит к гипертонусу следующих мышц:
· затылочной;
· верхней трапециевидной;
· ромбовидной;
· икроножной;
· квадратной поясничной.
Из-за гипертонуса часто возникают болезненность в сдавленных кровеносных сосудах, а также лимфатические и капиллярные застои. Ведь именно здесь накапливаются метаболиты – продукты клеточного обмена.
Чем опасен гипертонус
Гипертонус может быть вызван нарушениями ЦНС. Без адекватного лечения подобные отклонения усугубляются и развиваются со временем: поначалу у грудничков наблюдаются нарушения двигательной активности, затем проявляются проблемы с мелкой и крупной моторикой, координацией движений, речевыми функциями. Возможны нарушения походки и осанки, задержки развития. Все это свидетельствует о том, что повышение физиологического тонуса грудничков требует особого контроля со стороны родителей. Вовремя обнаруженные нарушения и их этиологические факторы, а также последующая корректная терапия – залог хорошего здоровья и нормального развития малыша.
Патологически высокий тонус мышц мешает гармоничному развитию ребенка, задерживает темпы двигательного развития (грудничок начинает поздно переворачиваться, ходить, сидеть). Нарушается формирование костно-мышечного аппарата, что в будущем портит походку и вызывает другие патологические изменения. Гипертонус также может говорить о наличии серьезных неврологических патологий, которые очень важно обнаружить и устранить на ранних стадиях.
Лечение повышенного физиологического тонуса грудничка
Гипертонус – достаточно часто встречающееся нарушение у малышей, однако опытный педиатр и детский невролог могут легко его обнаружить. Иногда повышение физиологического тонуса проходит самостоятельно в 4-5 месяцев. Помимо основной симптоматики, специалисты изучают следующие рефлексы малыша (в случае нормального развития они сами исчезают к указанном возрасту):
· Шаговый рефлекс. В вертикальном положении ребенок начинает шагать на ровных поверхностях.
· Опорный. Грудничок ставит ногу на всю ступню, а не на пальчики.
· Рефлекс симметрии/асимметрии. В положении лежа на спине, когда подбородок прижат к груди, ноги малыша разгибаются, а руки сгибаются. При наклоне головки вправо сгибаются левые конечности, а влево – правые.
· Тонический. В положении на животе ручки и ножки согнуты, а в положении на спине – выпрямлены.
Зачатую педиатр назначает малышам с повышенным физиологическим тонусом комплекс процедур, которые всего лишь устраняют основную симптоматику, но он не находит истинных причин нарушения и не решает проблему. Ни медикаментозное лечение, ни ароматерапия, ни физиотерапевтические процедуры в качестве монотерапии не воздействуют на причины патологии, поэтому наиболее эффективным лечением считается остеопатическое. Остеопаты рассматривают организм как единое целое, в котором все органы и системы взаимосвязаны. Они могут лечить одну систему, при этом работая с другой, обнаруживая причину патологических изменений. Пальцы остеопата очень чувствительны и восприимчивы, а манипуляции чрезвычайно мягки и аккуратны. Поэтому остеопатическое воздействие является безопасным, безболезненным и эффективным при гипертонусе. Специалист обеспечит нормальную и полноценную работу не до конца сформировавшейся нервной системы ребенка.
При составлении программы терапии врач сопоставит неврологическую симптоматику с общим развитием малыша, при необходимости назначит дополнительные обследования. Наблюдение ребенка в динамике, сопоставление тонуса с его навыками и умениями позволит сделать окончательное врачебное заключение.

Особенности остеопатической коррекции
Снижение кровотока вызвано, как правило, механическими факторами. Мозг ребенка растет и развивается очень быстро, при таких темпах важно устранить гипертонус на самых ранних стадиях. Это обусловлено еще и тем, что чем младше грудничок, тем мягче его кости, и тем легче бороться с механическими факторами. Врачи клиники «Качество жизни» успешно устраняют проблему, что создает условия для нормального роста и развития ребенка в соответствии с возрастными нормами.
Остеопатия рассматривает повышенный физиологический тонус как нарушение работы спинного и головного мозга. Это приводит к тому, что мышцы получают избыточную стимуляцию, в результате чего происходит их гиперфункция. Гипертонус может затрагивать как отдельные группы мышц, так и всю мускулатуру тела, что наблюдается при ДЦП.
Остеопатическое лечение в нашей клинике направлено на:
· балансировку костей черепа;
· устранение напряжений с твердой оболочки и полушарий;
· снятие мышечных напряжений;
· обеспечение полноценного функционирования нервной системы.
Это позволяет полностью нормализовать физиологический тонус малыша.
Первый год жизни ребенка является наиболее эффективным для лечения неврологических нарушений, в том числе гипертонуса, поэтому начинать терапию следует как можно раньше. Однако наши остеопаты устранят повышенный тонус даже в случае позднего обращения.
Остеопатическая коррекция гипертонуса не вызывает у новорожденного боли и дискомфорта, поэтому абсолютно безопасна. Положительный эффект будет заметен уже после 1-2 сеансов, у малыша улучшится не только тонус мышц, но и аппетит, сон, нормализуются пищеварительные процессы. Опытный остеопат запускает важные механизмы саморегуляции организма, которые корректируют работу мозговых центров и обменных процессов между ними.
Мы предлагаем:
· Индивидуальные программы лечения. При разработке стратегии учитываются физические особенности не только ребенка, но и матери. Во внимание принимается характер беременности, сложности во время вынашивания, наличие сопутствующих нарушений, общее состояние здоровья.
· Курацию после терапии. Лечащий специалист всегда на связи, контролирует результаты проведенной терапии, предоставляет рекомендации по поддержанию здоровья при гипертонусе.
После проведенной терапии разрабатываем индивидуальные комплексы упражнений для самостоятельных занятий с малышом с гипертонусом, если есть такая необходимость.
При составлении программы лечения врач сопоставит неврологическую симптоматику с общим развитием малыша, при необходимости назначит дополнительные обследования. Наблюдение ребенка в динамике, сопоставление тонуса с его навыками и умениями позволит сделать окончательное врачебное заключение.
Организм малыша является совершенной системой, которая стремится к тому, чтобы быть здоровой. Задача остеопата – активировать и направить процессы саморегуляции, чтобы малыш мог самостоятельно поддерживать баланс, а родители смогли выполнять врачебные рекомендации. Методы остеопатической коррекции, применяемые в нашей клинике, создают синергетический эффект, который обеспечивает прекрасные результаты в устранении повышенного тонуса у малышей любого возраста. Нашей задачей является не назначить ребенку максимум процедур, а предложить из широкого спектра возможностей остеопатической медицины именно, те, которые ему действительно нужны. Мы лечим, а не залечиваем, делаем это безопасно, эффективно и комфортно.
Помимо остеопатического лечения, в комплексной терапии применяются и другие методики. Так, вода является идеальной
