Уплотнение стенок сосудов в мозге
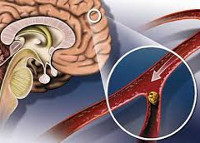
Атеросклероз сосудов головного мозга – процесс образования атеросклеротических бляшек внутри церебральных сосудов, влекущий за собой расстройства мозгового кровоснабжения. Может иметь субклиническое течение или проявляться дисциркуляторной энцефалопатией, ТИА, инсультом. В диагностике используется РЭГ, УЗДГ, дуплексное сканирование или МРТ церебральных сосудов, а также электроэнцефалография, КТ и МРТ головного мозга. Терапия комбинированная с назначением гиполипидемических, антиагрегантных, ноотропных, нейрометаболических, сосудистых фармпрепаратов. При наличии показаний производится хирургическое лечение.
Общие сведения
Атеросклероз сосудов головного мозга составляет примерно пятую часть всей неврологической патологии и около половины сердечно-сосудистых заболеваний. Атеросклеротические процессы в церебральных сосудах могут стартовать уже в 20-30-летнем возрасте, однако, благодаря длительному субклиническому течению, манифестация заболевания обычно происходит после 50-ти лет. Клинические проявления церебрального атеросклероза связаны с постепенно развивающейся в результате поражения сосудов недостаточностью мозгового кровообращения и ишемией тканей мозга. Хроническая ишемия головного мозга, наряду с ишемической болезнью сердца, является наиболее тяжелым следствием атеросклероза. Она может выступать причиной таких осложнений как инсульт и деменция. Ввиду большой распространенности и высокой частоты осложнений атеросклероз сосудов головного мозга относится к самым приоритетным проблемам современной неврологии.

Атеросклероз сосудов головного мозга
Причины
Известен целый ряд факторов, способствующих развитию церебрального атеросклероза. К ним относят, прежде всего, возраст. С возрастом атеросклероз сосудов в той или иной степени наблюдается у всех. Более раннее развитие атеросклеротических изменений и более быстрое прогрессирование церебрального атеросклероза отмечается при несбалансированном питании (чрезмерное употребление жиров и углеводов, недостаточное количество растительной пищи, переедание, наличие в рационе жаренных и острых блюд и т. п.), нарушении обмена веществ (ожирение, сахарный диабет, гормональные сбои), гиподинамии, курении, частом приеме больших доз алкоголя.
Благоприятные условия для возникновения и прогрессирования атеросклероза формируются на фоне артериальной гипертензии. Зачастую атеросклероз и гипертоническая болезнь развиваются совместно, взаимно усугубляя друг друга. Хронические инфекции и интоксикации, оказывающие неблагоприятное воздействие на сосудистую стенку, также являются факторами, способствующими возникновению атеросклероза церебральных сосудов. Немаловажное значение имеет психоэмоциональное состояние, обуславливающее восприятие человеком различных жизненных событий. Отсутствие спокойного доброжелательного отношения приводит к тому, что многие ситуации становятся для человека стрессовыми. Стресс негативно воздействует на тонус стенок церебральных сосудов и вызывает перепад давления. Многочисленный повтор таких сосудистых изменений является благоприятной основой для развития церебрального атеросклероза.
Не все вопросы этиологии атеросклероза окончательно ясны. Существование большого количества предрасполагающих факторов наводит на мысль о полиэтиологичности этого процесса. Однако остается открытым вопрос, почему у одних пациентов наблюдается поражение преимущественно сердечных сосудов, а у других – церебральных. Необходимо также учитывать определенную роль наследственных механизмов, поскольку широко известны семейные случаи возникновения такого осложнения церебрального атеросклероза, как инсульт.
Патогенез
Основным фактором в механизме развития атеросклероза считается дисметаболизм липидов. В результате сбоя в обмене веществ происходит отложение холестерина липопротеидов низкой плотности (ЛПНП) на внутренней поверхности стенок церебральных сосудов. В процесс вовлекаются преимущественно артерии крупного и среднего калибра. Формирование т. н. атеросклеротической бляшки происходит стадийно – от жирового пятна до атерокальциноза. Образовавшаяся атеросклеротическая бляшка, увеличиваясь в размерах, постепенно все больше перекрывает просвет пораженного сосуда и может служить источником тромбоэмболов.
В первом случае из-за прогрессирующего уменьшения просвета сосуда происходит снижение кровоснабжения определенного участка головного мозга. В церебральных тканях этой зоны возникает гипоксия и нехватка питательных веществ – развивается хроническая ишемия, которая со временем приводит к дегенерации и гибели отдельных нейронов. Клинически этот процесс проявляется симптомами дисциркуляторной энцефалопатии (ДЭП). Выраженность последних зависит от распространенности атеросклероза, калибра пораженного сосуда, размеров атеросклеротической бляшки, степени развития альтернативного (коллатерального) кровоснабжения ишемизированной зоны мозга.
Во втором случае часть атеросклеротической бляшки отрывается от нее и в виде эмбола с током крови переносится в более мелкий артериальный сосуд, вызывая его внезапную и полную окклюзию (тромбоз). В зависимости от размеров зоны кровоснабжения окклюзированной артерии и степени развития сосудистых коллатералей возникает транзиторная ишемическая атака (ТИА) или ишемический инсульт. Более редко атеросклероз сосудов головного мозга выступает причиной геморрагического инсульта. Разрыв сосудистой стенки происходит из-за нарушения ее эластичности в месте образования атеросклеротических отложений и зачастую обусловлен высокой артериальной гипертензией.
Симптомы
Клинически атеросклероз сосудов головного мозга начинает проявляться, когда находящиеся внутри сосудов атеросклеротические бляшки перекрывают церебральный кровоток настолько, что возникает ишемия и развивается дисциркуляторная энцефалопатия. В соответствии с выраженностью расстройств церебрального кровообращения различают 3 стадии церебрального атеросклероза.
- Начальная стадия. Симптомы имеют преходящий характер, зачастую возникают при психоэмоциональных и физических перегрузках и исчезают в условиях отдыха. Имеет место астенический синдром: слабость, необычная утомляемость, повышенная раздражительность, вялость, сложности с концентрацией внимания. Возможны периодические нарушения сна в виде инсомнии и/или дневной сонливости, иногда возникающие головокружения. Отмечается некоторое снижение темпа мышления, способности запоминать и удерживать в памяти новую информацию. У многих пациентов в этот период на первый план выходит жалоба на головную боль, сочетающуюся с шумом в голове, ушах или одном ухе.
- Прогрессирующий церебральный атеросклероз. Усугубляются мнестические расстройства и психоэмоциональные изменения в характере. Снижается общий фон настроения, может развиться депрессия. Пациент становится мнительным и тревожным. Нарушения памяти становятся четко выраженными – пациент и его родственники говорят о том, что он не может запомнить события текущего дня, путает их. Шум в голове приобретает постоянный характер. Отмечается вестибулярная атаксия, нечеткость речи. Возможен тремор пальцев или головы, зачастую наблюдается снижение зрения и некоторая тугоухость. Постепенно теряется способность к продуктивной профессиональной деятельности.
- Деменция. Прогрессирует интеллектуальное снижение, наблюдаются провалы в памяти, нарушение речи, апатия, неряшливость, полное исчезновение интересов. Пациент утрачивает способность ориентироваться в обстановке и во времени, теряет навыки самообслуживания, требует присмотра.
Диагностика
В неврологическом статусе пациентов с церебральным атеросклерозом в зависимости от стадии заболевания может выявляться парез взора кверху, горизонтальный нистагм, некоторая анизорефлексия, симметричное повышение или вялость рефлексов, неустойчивость в позе Ромберга, тремор вытянутых пальцев рук, нарушение координаторных проб. После перенесенного инсульта возможно наличие парезов и другого неврологического дефицита. Офтальмоскопия, проведенная офтальмологом, может выявить атеросклеротические изменения сосудов сетчатки. При понижении слуха показана консультация отоларинголога с аудиометрией.

КТ головного мозга. На уровне турецкого седла выраженное атеросклеротическое обызвествление стенок интракраниальных сонных артерий с обеих сторон
Более точно диагностировать атеросклероз сосудов головного мозга позволяют сосудистые исследования. Наиболее доступным из них является РЭГ. Более информативны УЗДГ сосудов головы, дуплексное сканирование и МРТ сосудов головного мозга. Важное значение имеет проведение сосудистых исследований в динамике, оценка степени окклюзии сонных артерий и магистральных интракраниальных артерий. Для анализа функционального состояния мозга используется ЭЭГ, с целью визуализации церебральных тканей (особенно в ходе диагностики инсультов) – КТ и МРТ головного мозга.

КТ головного мозга. Обызвествление стенки интракраниальной части левой позвоночной артерии
Лечение
Вылечить церебральный атеросклероз невозможно, но путем своевременной, регулярной и комплексной терапии можно замедлить его прогрессирование. В первую очередь следует устранить факторы, усугубляющие развитие атеросклеротического процесса. Необходимо соблюдать растительную диету с исключением нутриентов с высоким содержанием холестерина (мясо, яйца, маргарин, рыбные консервы, колбаса, фастфуд), ввести ежедневные пешие прогулки, снизить психоэмоциональную нагрузку, исключить курение и прием спиртного, оптимизировать массу тела. Гипертоники нуждаются в тщательном подборе гипотензивного лечения. Важное значение имеет коррекция липидного спектра крови, которая назначается по результатам исследования содержания холестерина и липидов в крови. Назначаются гиполипидемические фармпрепараты: симвастатин, атромидин, флувастатин, гемфиброзил и др.
Патогенетическое лечение церебрального атеросклероза имеет целью улучшить метаболизм и кровоснабжение нейронов, повысить их устойчивость к условиям ишемии, предупредить тромбообразование, улучшить мнестические функции. В качестве антиагрегантной терапии назначается длительный прием тиклида или небольших доз ацетилсалициловой кислоты. Сосудистая терапия проводится препаратами пентоксифиллина и винпоцетина, нифедипином. Нейрометаболическое лечение включает назначение витаминов группы В, глицина, препаратов гингко билобы. Улучшению когнитивных способностей способствует прием ноотропов: пирацетама, пикамилона, ницерголина и пр.
Повторные ТИА, перенесенный малый инсульт, окклюзия сонных артерий с уменьшением ее просвета более чем на 70% являются показаниями к хирургическому лечению церебрального атеросклероза. Различают 2 вида операций: эндартерэктомия (удаление атеросклеротической бляшки вместе с участком интимы сосуда) и создание сосудистого шунта, идущего в обход обтурированного атеросклеротической бляшкой участка артерии. По показаниям нейрохирурги производят каротидную эндартерэктомию, формирование экстра-интракраниального анастомоза, протезирование брахиоцефального ствола и другие операции.
Прогноз
Прогноз церебрального атеросклероза весьма вариабелен. Многое зависит от возраста пациента, своевременности начатых лечебных мероприятий, возможности полностью устранить имеющиеся факторы риска. Наиболее тяжелыми осложнениями атеросклероза церебральных сосудов выступают инсульт и деменция, в результате которых происходит грубая инвалидизация пациента и возможен летальный исход.
Профилактика атеросклероза
Лучшей профилактикой атеросклероза любой локализации является здоровый образ жизни, подразумевающий разумные физические нагрузки, рациональное питание, пребывание на свежем воздухе, спокойный ритм жизни с адекватным чередованием труда и отдыха. Предупреждением развития атеросклеротического процесса является исключение из своей жизни всех факторов, способствующих его прогрессированию, в т. ч. недоброжелательных реакций (гнева, злости, обиды, раздражения и т. п.), которые провоцируют тонические изменения церебральных сосудов. Своевременное приведение в порядок своего образа жизни, адекватное лечение, при необходимости улучшение мозгового кровотока хирургическим путем – все эти мероприятия можно отнести к мерам вторичной профилактики церебрального атеросклероза, позволяющим избежать таких его осложнений, как инсульт и деменция.
Источник
Атеросклероз, инфаркт миокарда, ишемическая болезнь сердца- эти тяжелые диагнозы, как правило, становятся неожиданностью для пациента. Предвестником этих заболеваний часто является дисбаланс жиров в крови – дислипидемия, наследственная или приобретенная. Вовремя ее выявить и начать лечение означает предотвратить или как минимум облегчить серьезные последствия этой патологии для организма.
С чего же все начинается и что делать, если у вас обнаружена дислипидемия? Давайте разбираться по порядку.
Дислипидемия и ее типы
Дислипидемией называется нарушение нормального баланса жироподобных веществ в человеческой крови. Патология часто является одним из факторов развития атеросклероза – распространенного заболевания, которое характеризуется уплотнением стенок и сужением просветов крупных кровеносных сосудов.
Дислипидемия в разных странах может быть диагностирована у каждого 2-15 жителя. Около 60% взрослого населения планеты имеют концентрацию общего холестерина в крови выше нормы (5,55 ммоль/л). У 20% этот показатель превышает 6,5 ммоль/л, что подвергает их высокому риску развития сердечно-сосудистых заболеваний.
Существует несколько классификаций дислипидемии.
- По происхождению:
- Первичная. Не является следствием других заболеваний, может быть обусловлена наследственностью или воздействием внешней среды.
- Вторичная. Развивается вследствие некоторых заболеваний.
- Алиментарная (пищевая). Возникает из-за неправильного питания с высоким содержанием животных жиров.
- По соотношению холестерина и других жировых компонентов:
- Чистая (изолированная) гиперхолестеринемия – повышение уровня холестерина, входящего в состав липопротеидов (повышение уровня «плохого» холестерина).
- Смешанная (комбинированная) гиперлипидемия – повышение в крови как холестерина, так и триглицеридов.
- Классификация по Фредриксону:
- 1 тип – наследственная гиперхиломикронемия. Повышена концентрация только хиломикронов – это липопротеиды, на 90% состоящие из триглицеридов и на 10% – из холестерина. В отличие от других видов, не доказано, что этот тип может вызывать атеросклероз.
- 2а тип – наследственная гиперхолестеринемия, либо обусловленная еще и внешними факторами, повышена концентрация липопротеидов низкой плотности.
- 2b тип – комбинированная гиперлипидемия: повышена концентрация липопротеидов низкой и очень низкой плотности, а также триглицеридов.
- 3 тип – наследственная дис-бета-липопротеидемия: повышена концентрация липопротеидов низкой плотности («плохого» холестерина).
- 4 тип – эндогенная гиперлипидемия: повышена концентрация липопротеидов очень низкой плотности («плохого» холестерина).
- 5 тип – наследственная гипертриглицеридемия: повышена концентрация липопротеидов очень низкой плотности и хиломикронов.
Определить наличие дислипидемии и правильно ее классифицировать может только врач высокой квалификации, поскольку ставить диагноз приходится на основе результатов множественных лабораторных исследований.
Признаки патологии
В большинстве случаев дислипидемию можно определить только по анализу крови – липидограмме. Однако иногда можно увидеть специфические внешние признаки этой патологии:
- Ксантомы. Это плотные узелковые образования, содержащие холестерин. Их можно увидеть или прощупать над сухожилиями пациента – чаще на конечностях, реже на других участках тела.
- Ксантелазмы. Узелки желтого или телесного цвета под кожей век, также содержат холестерин.
- Липоидная дуга роговицы. По краю роговицы глаза можно увидеть белый либо сероватый ободок. Это отложившийся холестерин. Может появиться с возрастом либо передаться по наследству.
Низкая вероятность проявления подобных признаков ведет к тому, что дислипидемия может не обнаруживаться годами, и пациент узнает о ней только уже на стадии лечения ее последствий.
Причины уплотнения стенок сосудов и уменьшения просвета артерий
Дислипидемия закономерно приводит к нарушению липидного и белкового обмена в стенках кровеносных сосудов. При длительном ее существовании, происходит системное поражение артерий – атеросклероз, которое проходит несколько стадий развития, по большей части напрямую связанных с «поведением» липидов в крови:
- Липидное пятно. Если в стенках артерий есть микроповреждения – например, при повышенном сахаре в крови – в этих местах задерживаются липиды.
- Липосклероз. Вокруг липидных отложений разрастается соединительная ткань, формируя атеросклеротическую бляшку. Стенка сосуда в этом месте трескается и изъязвляется, что приводит к образованию тромбов.
- Атерокальциноз. Бляшка уплотняется и кальцинируется, повышая вероятность острой закупорки просвета артерии тромбом с развитием участка инфаркта (разрыва и некроза) или гангрены в той конечности или органе, которые получают кровоснабжение от этой артерии. Поражение коронарных артерий ведет к ишемической болезни сердца.
Таким образом, простой на первый взгляд дисбаланс липидов в крови приводит в действие сложные механизмы, затрагивающие самые разные органы.
Диагностика
Основными методами диагностики дислипидемии являются липидограмма и биохимический анализ крови. Также делаются общий анализ крови и мочи. Обязательно следует проверить пациента на наличие сопутствующих заболеваний, подробно расспросить о его наследственности, питании и образе жизни в целом. Особенно важно прояснить состояние печени, потому что дислипидемия – это системное обменное нарушение, вовлекающее также печень. И заподозрить дислипидемию можно, в том числе, при обследовании печени, на основании выявления признаков НАЖБП. Например, около 50% больных дислипидемией страдают неалкогольной жировой болезнью печени (НАЖБП).
Как лечить дислипидемию?
Немедикаментозное лечение дислипидемии состоит в снижении факторов риска: нормализации веса пациента за счет диеты и физической активности, а также в отказе от алкоголя и курения.
В медикаментозном лечении дислипидемии ведущую роль играют статины – препараты, снижающие синтез холестерина в печени и содержание этого соединения в крови. Они способствуют нормализации липидного обмена, снижают вязкость крови и препятствуют прогрессированию атеросклероза. Однако, у статинов есть побочные эффекты – возможны повреждения печени и мышц, поэтому в курсе лечения необходимо проверять кровь на наличие продуктов распада клеток печени (трансаминаз – аланинаминотрансферазы (АлАт) и аспартатаминотрансферазы (АсАт)) и мышц (креатин-фосфокиназа (КФК)).
Терапия статинами противопоказана, если уровень трансаминаз превышает норму более, чем в 3 раза.
Помимо статинов пациенту могут быть прописаны фибраты, омега-3 полиненасыщенные жирные кислоты.
Профилактика патологии, или Как укрепить сосуды?
Чтобы предотвратить дислипидемию и не допустить развития уже имеющейся (например, наследственной), необходимо следить за массой тела, отказаться от жирной, сладкой и соленой пищи, алкоголя и курения, правильно подбирать физические нагрузки, избегать стрессов, вовремя проходить лечение заболеваний щитовидной железы. Все это в совокупности способствует восстановлению и укреплению сосудов.
Для профилактики и прогрессирования последствий дислипидемии следует вовремя начать ее лечение медикаментозными и немедикаментозными средствами под наблюдением врача.
Источник
