В каком слое находится кровеносные сосуды
Оглавление темы “Общая ангиология.”:
1. Общая ангиология. Сосудистая система.
2. Кровеносная система. Артерии. Стенка артерий. Капилляры. Вены.
3. Схема кровообращения. Микроциркуляция. Микроциркуляторное русло.
4. Малый круг кровообращения.
5. Большой (телесный) круг кровообращения. Регионарное кровообращение.
Кровеносная система. Артерии. Стенка артерий. Капилляры. Вены
Кровеносная система состоит из центрального органа — сердца — и находящихся в соединении с ним замкнутых трубок различного калибра, называемых кровеносными сосудами (лат. vas, греч. angeion — сосуд; отсюда — ангиология). Сердце своими ритмическими сокращениями приводит в движение всю массу крови, содержащуюся в сосудах.

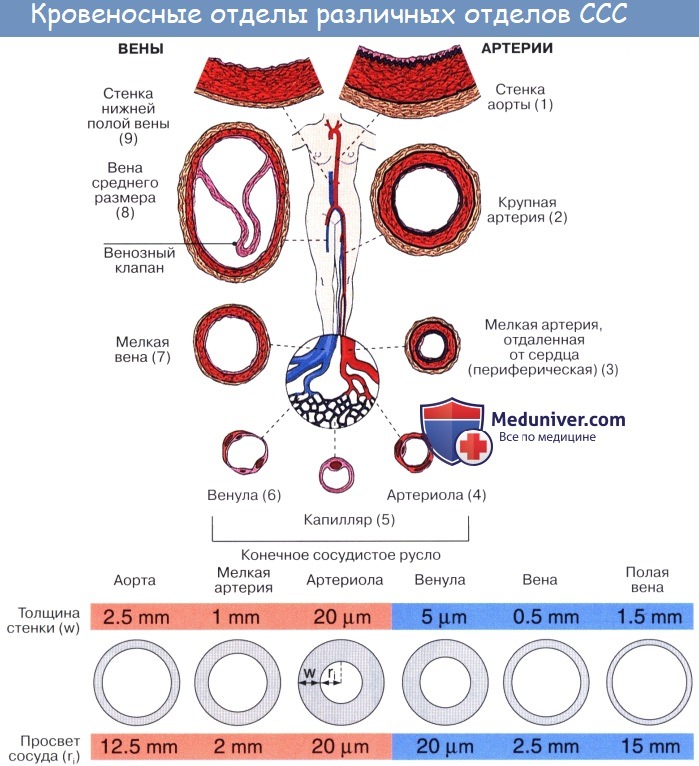
Артерии. Кровеносные сосуды, идущие от сердца к органам и несущие к ним кровь, называются артериями (аег — воздух, tereo — содержу; на трупах артерии пусты, отчего в старину считали их воздухоносными трубками).
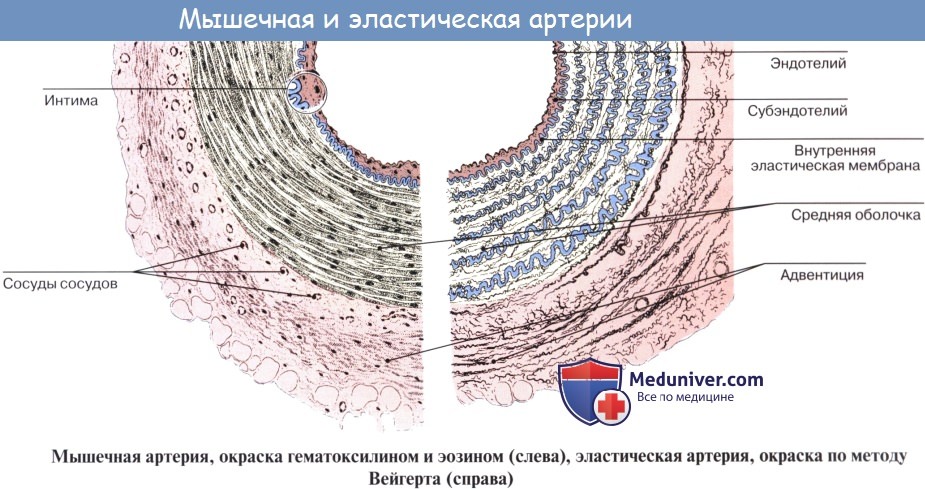
Стенка артерий состоит из трех оболочек. Внутренняя оболочка, tunica intima. выстлана со стороны просвета сосуда эндотелием, под которым лежат субэндотелий и внутренняя эластическая мембрана; средняя, tunica media, построена из волокон неисчерченной мышечной ткани, миоцитов, чередующихся с эластическими волокнами; наружная оболочка, tunica externa, содержит соединительнотканые волокна. Эластические элементы артериальной стенки образуют единый эластический каркас, работающий как пружина и обусловливающий эластичность артерий.
По мере удаления от сердца артерии делятся на ветви и становятся все мельче и мельче. Ближайшие к сердцу артерии (аорта и ее крупные ветви) выполняют главным образом функцию проведения крови. В них на первый план выступает противодействие растяжению массой крови, которая выбрасывается сердечным толчком. Поэтому в стенке их относительно больше развиты структуры механического характера, т. е. эластические волокна и мембраны. Такие артерии называются артериями эластического типа. В средних и мелких артериях, в которых инерция сердечного толчка ослабевает и требуется собственное сокращение сосудистой стенки для дальнейшего продвижения крови, преобладает сократительная функция.
Она обеспечивается относительно большим развитием в сосудистой стенке мышечной ткани. Такие артерии называются артериями мышечного типа. Отдельные артерии снабжают кровью целые органы или их части.
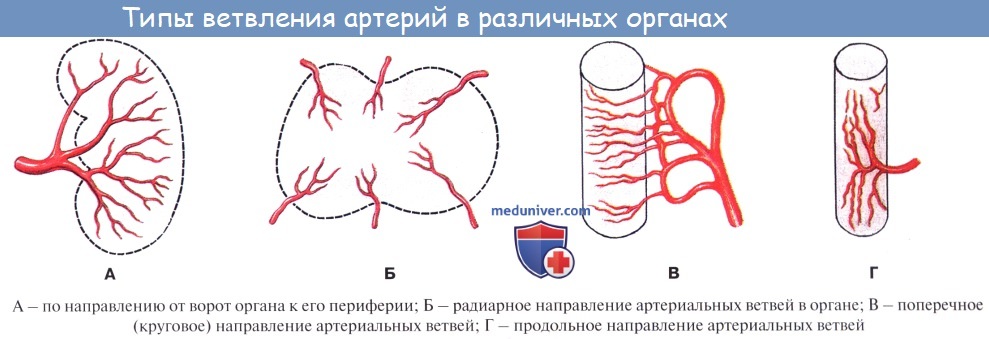
По отношению к органу различают артерии, идущие вне органа, до вступления в него — экстраорганные артерии, и их продолжения, разветвляющиеся внутри него — внутриорганные, или ингпраорганные, артерии. Боковые ветви одного и того же ствола или ветви различных стволов могут соединяться друг с другом. Такое соединение сосудов до распадения их на капилляры носит название анастомоза, или соустья (stoma — устье). Артерии, образующие анастомозы, называются анастомозирующими (их большинство).
Артерии, не имеющие анастомозов с соседними стволами до перехода их в капилляры (см. ниже), называются конечными артериями (например, в селезенке). Конечные, или концевые, артерии легче закупориваются кровяной пробкой (тромбом) и предрасполагают к образованию инфаркта (местное омертвение органа).
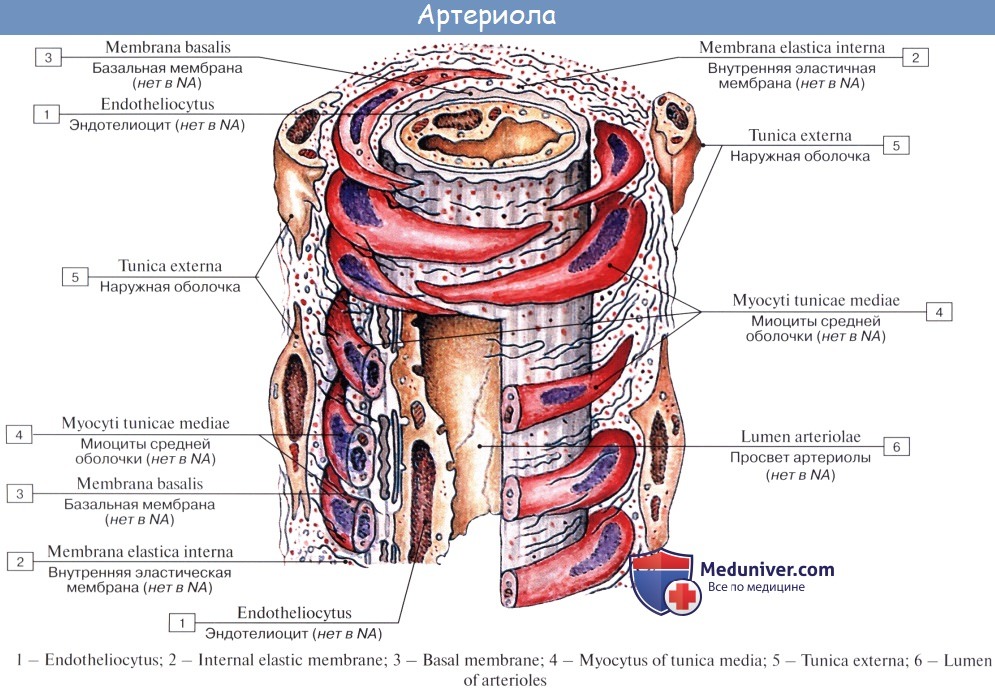
Последние разветвления артерий становятся тонкими и мелкими и потому выделяются под названием артериол.
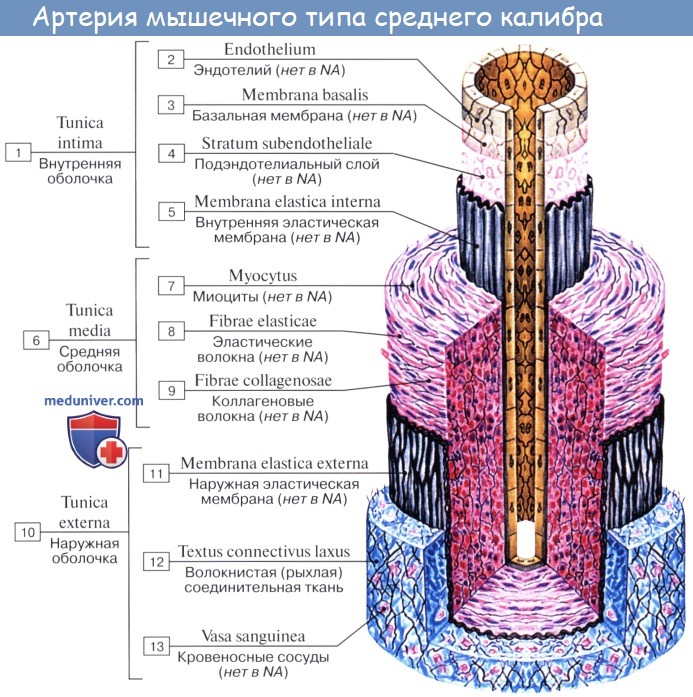

Артериола отличается от артерии тем, что стенка ее имеет лишь один слой мышечных клеток, благодаря которому она осуществляет регулирующую функцию. Артериола продолжается непосредственно в прекапилляр, в котором мышечные клетки разрозненны и не составляют сплошного слоя. Прекапилляр отличается от артериолы еще и тем, что он не сопровождается венулой.
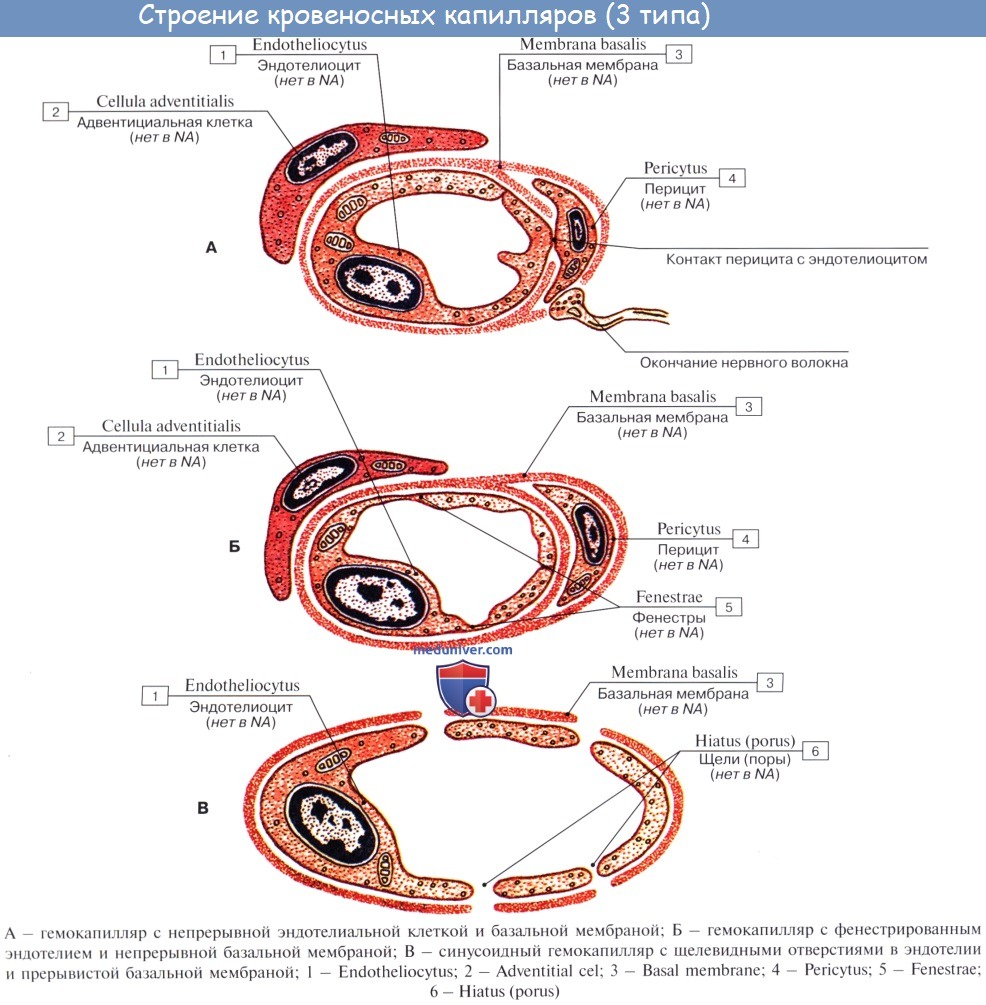
От прекапилляра отходят многочисленные капилляры.
Капилляры представляют собой тончайшие сосуды, выполняющие обменную функцию. В связи с этим стенка их состоит из одного слоя плоских эндотелиальных клеток, проницаемого для растворенных в жидкости веществ и газов. Широко анастомозируя между собой, капилляры образуют сети (капиллярные сети), переходящие в посткапилляры, построенные аналогично прекапилляру. Посткапилляр продолжается в венулу, сопровождающую арте-риолу. Венулы образуют тонкие начальные отрезки венозного русла, составляющие корни вен и переходящие в вены.
– Дополнительно: Гистология капилляра
– Дополнительно: Гистология капилляра
– Дополнительно: Гистология капилляра
– Дополнительно: Гистология капилляра
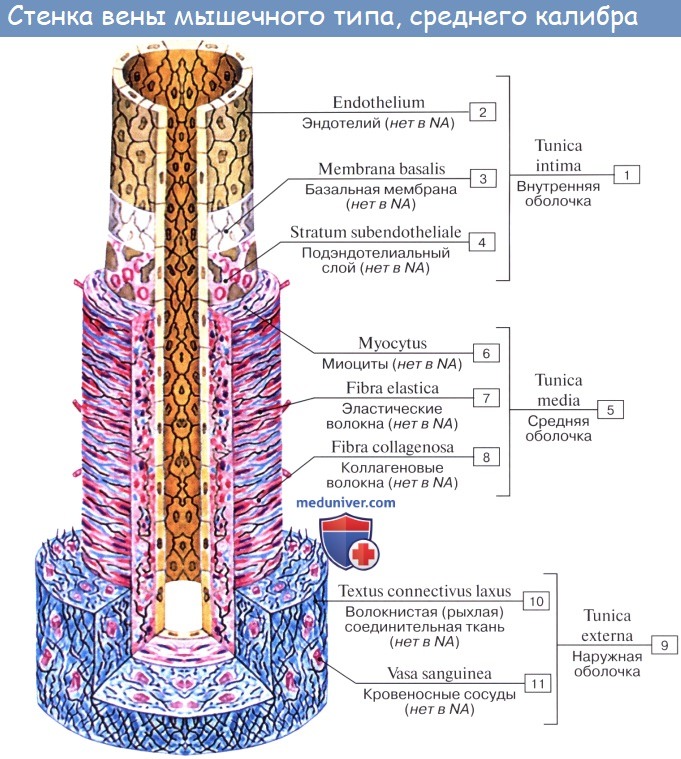
Вены (лат. vena, греч. phlebs; отсюда флебит — воспаление вен) несут кровь в противоположном по отношению к артериям направлении, от органов к сердцу. Стенки их устроены по тому же плану, что и стенки артерий, но они значительно тоньше и в них меньше эластической и мышечной ткани, благодаря чему пустые вены спадаются, просвет же артерий на поперечном разрезе зияет; вены, сливаясь друг с другом, образуют крупные венозные стволы — вены, впадающие в сердце.
Вены широко анастомозируют между собой, образуя венозные сплетения.
Движение крови по венам осуществляется благодаря деятельности и присасывающему действию сердца и грудной полости, в которой во время вдоха создается отрицательное давление в силу разности давления в полостях, а также благодаря сокращению скелетной и висцеральной мускулатуры органов и другим факторам.
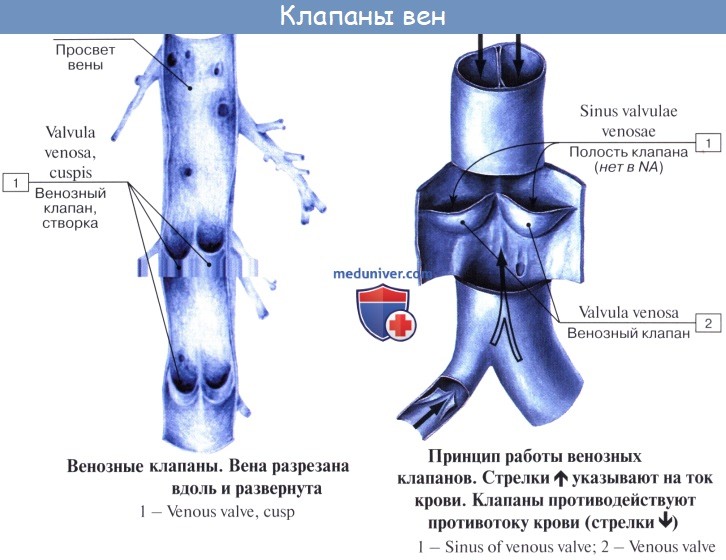
Имеет значение и сокращение мышечной оболочки вен, которая в венах нижней половины тела, где условия для венозного оттока сложнее, развитасильнее, чем в венах верхней части тела. Обратному току венозной крови препятствуют особые приспособления вен — клапаны, составляющие особенности венозной стенки. Венозные клапаны состоят из складки эндотелия, содержащей слой соединительной ткани. Они обращены свободным краем в сторону сердца и поэтому не препятствуют току крови в этом направлении, но удерживают ее от возвращения обратно.
Артерии и вены обычно идут вместе, причем мелкие и средние артерии сопровождаются двумя венами, а крупные — одной. Из этого правила, кроме некоторых глубоких вен, составляют исключение главным образом поверхностные вены, идущие в подкожной клетчатке и почти никогда не сопровождающие артерий. Стенки кровеносных сосудов имеют собственные обслуживающие их тонкие артерии и вены, vasa vasorum. Они отходят или от того же ствола, стенку которого снабжают кровью, или от соседнего и проходят в соединительнотканном слое, окружающем кровеносные сосуды и более или менее тесно связанном с их наружной оболочкой; этот слой носит название сосудистого влагалища, vagina vasorum.
В стенке артерий и вен заложены многочисленные нервные окончания (рецепторы и эффекторы), связанные с центральной нервной системой, благодаря чему по механизму рефлексов осуществляется нервная регуляция кровообращения. Кровеносные сосуды представляют обширные рефлексогенные зоны, играющие большую роль в нейро-гуморальной регуляции обмена веществ.
Соответственно функции и строению различных отделов и особенностям иннервации все кровеносные сосуды в последнее время слали делить на 3 группы: 1) присердечные сосуды, начинающие и заканчивающие оба круга кровообращения, — аорта и легочный ствол (т. е. артерии эластического типа), полые и легочные вены; 2) магистральные сосуды, служащие для распределения крови по организму. Это — крупные и средние экстраорганные артерии мышечного типа и экстраорганные вены; 3) органные сосуды, обеспечивающие обменные реакции между кровью и паренхимой органов. Это — внутриорганные артерии и вены, а также звенья микроциркуляторного русла.
– Также рекомендуем “Схема кровообращения. Микроциркуляция. Микроциркуляторное русло.”
Источник
Дерма
Дерма играет роль каркаса, который обеспечивает механические свойства кожи — упругость, прочность и растяжимость.
Она состоит из фибриллярных белков (коллагена и эластина), которые находятся в водном пространстве, заполненном мукополисахаридами (гликозаминогликанами). Коллагеновые волокна отличаются большой прочностью, эластиновые — упругостью и эластичностью.
Кроме коллагена, эластина и гликозаминогликанов (межклеточного вещества), дерма содержит клеточные элементы, кровеносные сосуды и железы (потовые и сальные). Фибриллярные белки выполняют роль каркаса.
Гликозаминогликаны — крупные полисахаридные молекулы, которые в воде формируют сетевидную структуру, ячейки которой захватывают и удерживают большое количество воды. Они образуют вязкий гель, заполняющий пространство между белковыми фибриллами. Вблизи базальной мембраны дерма содержит больше гликозаминогликанов, а ее волокна более мягкие. Это так называемый сосочковый слой дермы.
Под сосочковым слоем располагается сетчатый слой, в котором коллагеновые и эластиновые волокна формируют жесткую опорную сетку. Эта сетка также пропитана гликозаминогликанами. В сосочковом слое дермы коллагеновые и эластиновые волокна одиночны и располагаются преимущественно перпендикулярно к поверхности кожи, под сосочками дермы — параллельно.
Чем дальше от поверхности кожи, тем крупнее и переплетеннее фибриллярные пучки коллагеновых волокон. Наиболее крупные из них проникают между жировыми дольками гиподермы и вплетаются в подкожную фасцию, как бы прикрепляя к ней кожу.
Главным гликозаминогликаном дермы является гиалуроновая кислота
, которая имеет самую большую молекулярную массу и связывает больше всего воды.
Состояние дермы определяется количественным и качественным составом ее компонентов. При нарушении структуры или уменьшении количества волокон и мукополисахаридов кожа начинает обвисать под действием силы тяжести, смещаться и растягиваться во время сна, смеха и плача, сморщиваться и терять упругость.
Так образуются крупные складки, например носогубные. В молодой коже и коллагеновые волокна, и гликозаминогликановый гель постоянно обновляются. С возрастом обновление межклеточного вещества дермы идет все медленнее, накапливаются поврежденные волокна, а количество гликозаминогликанов неуклонно уменьшается.
Основная задача клеток дермы
— синтезировать и разрушать межклеточное вещество, что является основной функцией фибробластов. Фибробласты производят многочисленные ферменты, с помощью которых они разрушают коллаген и гиалуроновую кислоту (фиброкласты), а также синтезируют эти молекулы заново (фибробласты).
Этот процесс происходит непрерывно и благодаря ему межклеточное вещество постоянно обновляется. В стареющей коже активность фибробластов снижается (фиброциты — стареющие фибробласты), особенно быстро они утрачивают способность к синтезу межклеточного вещества, при этом достаточно долгое время сохраняется их способность к разрушению.
Кроме фибробластов, важными клетками дермы являются макрофаги. Это иммунокомпетентные клетки, которые определяют и способствуют уничтожению чужеродных агентов. Макрофаги не обладают специфической памятью, поэтому иммунные реакции с их участием не приводят к развитию аллергических реакций. Так же, как и фибробласты, макрофаги становятся менее активны с течением времени. Это приводит к снижению защитных свойств кожи и к нарушению координации зависящих от макрофагов клеток.
Тканевые базофилы (тучные клетки) дермы секретируют ряд биологически активных веществ, влияющих на сосудистый тонус и развитие воспалительной реакции.
Вся дерма пронизана тончайшими кровеносными и лимфатическими сосудами. Кровь, протекающая по сосудам, просвечивает сквозь эпидермис и придает коже розовый оттенок. Из кровеносных сосудов в дерму поступают влага и питательные вещества. Влага захватывается гигроскопичными (связывающими и удерживающими влагу) молекулами — белками и гликозаминогликанами, которые при этом переходят в гелевую форму.
Часть влаги поднимается выше, проникает в эпидермис и затем испаряется с поверхности кожи. Кровеносных сосудов в эпидермисе нет, поэтому влага и питательные вещества медленно просачиваются в эпидермис из дермы. При уменьшении интенсивности кровотока в сосудах дермы в первую очередь страдает эпидермис. Поэтому внешний вид кожи во многом зависит от состояния ее кровеносных сосудов.
Гиподерма
Подкожно-жировая клетчатка — самый глубокий слой кожи. Состоит из жировых долек, окруженных соединительной тканью. Прослойки соединительной ткани образованы крупными пучками коллагеновых и эластиновых волокон.
Жировые дольки образованы крупными жировыми клетками, заполненными жиром. Более толстая гиподерма в области ягодиц, живота, менее толстая — в области лица. На отдельных участках (нос, веки, окологубная область, красная кайма губ) гиподерма отсутствует и мышцы отдельными волокнами вплетаются в нижние отделы дермы.
С возрастом она уменьшается в 10 раз, а затем полностью исчезает, что вызывает образование глубоких морщин, например в области носогубных складок. У женщин гиподерма толще, но реже прошита фибриллярными белками.
Сосудистая система кожи
Большие артерии проходят вертикально через гиподерму и образуют глубокую артериальную сеть на границе дермы и гиподермы. От этой сети отходят боковые ветви, питающие клубочки потовых желез, волосяные фолликулы и жировые дольки.
Вертикальные ветви идут к подсосочковому слою, формируя здесь поверхностную артериальную сеть. Ее мелкие артериальные веточки питают мышцы, сальные и потовые железы, волосяные фолликулы. Небольшие артерии отходящие от поверхностного сплетения и не анастомозирующие между собой, называются концевыми артериями.
От них вертикально в сосочки дермы отходят капилляры, образуя там петли, и возвращаются назад уже в виде венозных капилляров, формируя четыре венозных сплетения до границы с гиподермой. Затем вены проходят через гиподерму и вливаются в подкожные вены. Эпидермис кровеносных сосудов не имеет. Наиболее мощная их сеть (рис. 5) располагается на лице, ладонях, подошвах, красной кайме губ, на коже половых органов и вокруг анального отверстия.

Рис. 5. Кровеносные и лимфатические сосуды кожи
Поверхностная лимфатическая сеть начинается в сосочковом слое слепыми закругленными расширенными капиллярами, между которыми имеются многочисленные анастомозы. Вторая сеть лимфатических сосудов располагается в нижней части дермы и в ней уже появляются клапаны.
Нервно-рецепторный аппарат кожи
Кожа снабжена большим количеством нервных волокон, специальным концевым нервным аппаратом, которые вместе создают большое кожное рецептивное поле, позволяющее коже выполнять функцию органа чувств. Она иннервируется как чувствительными цереброспинальными, так и вегетативными (симпатическими) нервами. Основное нервное сплетение заложено в гиподерме.
Далее нервы кожи поднимаются через толщу дермы, образуя веточки, идущие к волосяным фолликулам, сальным, потовым железам и сосудам кожи. В подсосочковом слое расположено сплетение, состоящее из густо расположенных нервных волокон.

Рис. 6. Строение кожи: I — Эпидермис: 1 — роговой слой; 2 — шиповатый слой; 3 — зернистый слой; II — дерма (собственно кожа): 4 — поверхностное сосудистое сплетение; 5 — артерио-венозная петля; 6 — тельце Меркеля; 7 — стержень волоса; 8 — сальная железа; 9 — мышца, поднимающая волос; 10 — устье волосяного фолликула; 11 и 16 — потовая железа; 12 — проток; 13 и 17 — свободное нервное окончание; 14 — тельце Мейснера; 15 — артерии; III — Гиподерма
Отдельные веточки от него проникают в сосочки кожи и, потеряв миелиновую оболочку, проникают в межклеточное пространство базального и шиповатого слоев эпидермиса. Неинкапсулированные нервные окончания располагаются в эпидермисе и дерме, имеют различную форму (древовидную, форму клубочков, иногда с воронкообразным или пуговкообразным утолщением на конце) и воспринимают чувство боли и зуда.
Окончания других нервов, расположенных в дерме имеют соединительнотканную капсулу, в центре которой — полость. Это тельца Фатера-Пачини, ответственные за чувство глубокого давления, осязательные тельца Мейснера, особенно многочисленные на подушечках пальцев рук, на сосках, губах, слизистой языка, колбы Краузе, воспринимающие чувство холода, и тельца Руффини — чувство тепла.
Потовые железы
Общее количество потовых желез у разных лиц составляет 2-5 млн. Больше всего их на коже ладоней, подошв, в области лба и груди. В коже располагаются потовые железы, которые делятся на 2 типа: апокриновые и эккриновые. Протоки апокриновых потовых желез открываются в волосяные фолликулы.
Эккриновые потовые железы — это простые трубчатые железы, разбросанные по всему телу (рис. 7).

Рис. 7. Расположение потовой (1) и сальной (2) желез в коже
Апокриновые железы располагаются только в зонах вторичного оволосения, а эккриновые — по всей поверхности тела, за исключением красной каймы губ, головки полового члена, внутренней поверхности половых губ, клитора.
Эккриновые железы начинают функционировать с момента рождения, а апокриновые — с восьмилетнего возраста.
В обычных условиях апокриновые железы вырабатывают небольшое количество секрета, однако при эмоциональном возбуждении они начинают секретировать очень активно.
Именно апокриновые железы являются источником неприятного запаха пота. Хотя их секрет сам по себе ничем не пахнет, он содержит вещества, которые разлагаются бактериями до летучих продуктов, имеющих резкий запах. Поэтому для борьбы с запахом пота используются дезодорирующие средства, в которых содержатся вещества, абсорбирующие пахучие молекулы, и антиперспиранты, действие которых направлено против бактерий.
Что касается эккриновых желез, то их секреторный отдел располагается под дермой в подкожной клетчатке и выглядит как трубочка, свернутая в клубочек. Протоки эккриновых потовых желез открываются на поверхности гребешков (папиллярных линий). Секрет потовых желез играет большую роль в формировании кислотной мантии кожи. При небольшом потоотделении значение рН более кислое (4-5), а при усиленном — достигает 8.
С угасанием половой активности снижается интенсивность работы апокриновых желез. Эккриновые с возрастом также испытывают дегенеративные изменения — происходит их склероз и атрофия. Причиной атрофии эккриновых потовых желез является также закупорка их выводных протоков роговыми пластинками, что вызвано нарушением процессов отшелушивания.
А.Г. Башура, С.Г. Ткаченко
Источник
Содержание:
- Что такое сосуды?
- Кровеносные сосуды человека
- Функциональные группы сосудов
- Заболевания кровеносных сосудов
- К какому врачу обращаться?
Что такое сосуды?
Сосуды – трубковидные образования, которые простилаются по всему телу человека и по которым движется кровь. Давление в системе кровообращения очень велико, поскольку система замкнута. По такой системе кровь достаточно быстро циркулирует.
По истечении многих лет на сосудах образуются препятствия для передвижения крови – бляшки. Это образования с внутренней стороны сосудов. Таким образом, сердце должно интенсивнее качать кровь, чтобы преодолеть преграды в сосудах, что нарушает работу сердца. В этот момент сердце уже не может доставлять кровь к органам тела и не справляется с работой. Но на этой стадии ещё можно вылечиться. Сосуды очищаются от солей и холестериновых наслоений.
При очищении сосудов возвращается их эластичность и гибкость. Уходят многие болезни, связанные с сосудами. К таковым относят склероз, боли в голове, склонность к инфаркту, паралич. Восстанавливается слух и зрение, уменьшается варикозное расширение вен. Приходит в норму состояние носоглотки.
Кровеносные сосуды человека
Кровь циркулирует по сосудам, которые составляют большой и малый круг кровообращения.
Все кровеносные сосуды состоят из трех слоев:
Внутренний слой сосудистой стенки образуют клетки эндотелия, поверхность сосудов внутри гладкая, что облегчает продвижение крови по ним.
Средний слой стенок обеспечивает прочность кровеносных сосудов, состоит их мышечных волокон, эластина и коллагена.
Верхний слой сосудистых стенок составляют соединительные ткани, он отделяет сосуды от близлежащих тканей.
Артерии
Стенки артерий более прочные и толстые, чем у вен, так как кровь продвигается по ним с большим давлением. Артерии разносят кровь, насыщенную кислородом, от сердца к внутренним органам. У мертвецов артерии пустые, что обнаруживается при вскрытии, поэтому раньше считалось, что артерии – это воздухоносные трубки. Это отразилось и на названии: слово «артерия» состоит из двух частей, в переводе с латыни первая часть “аеr” означает воздух, а “tereo” – содержать.
В зависимости от строения стенок различают две группы артерий:
Эластический тип артерий – это сосуды, расположенные ближе к сердцу, к ним относится аорта и её крупные разветвления. Эластический каркас артерий должен быть настолько прочным, чтобы выдерживать давление, с которым кровь выбрасывается в сосуд от сердечных сокращений. Противостоять механическому воздействию и растяжению помогает волокна эластина и коллагена, составляющие каркас средней стенки сосуда.
Благодаря упругости и прочности стенок эластических артерий кровь непрерывно поступает в сосуды и обеспечивается постоянная её циркуляция для питания органов и тканей, снабжения их кислородом. Левый желудочек сердца сокращается и с силой выбрасывает большой объем крови в аорту, её стенки растягиваются, вмещая в себя содержимое желудочка. После расслабления левого желудочка кровь в аорту не поступает, давление ослабляется, и кровь из аорты поступает в другие артерии, на которые она разветвляется. Стенки аорты обретают прежнюю форму, так как эластино-коллагеновый каркас обеспечивает их упругость и сопротивление растяжению. Кровь продвигается по сосудам непрерывно, поступая небольшими порциями из аорты после каждого сердечного сокращения.
Упругие свойства артерий также обеспечивают передачу колебаний по стенкам сосудов – это свойство любой упругой системы при механических воздействиях, в роли которого выступает сердечный толчок. Кровь ударяется в упругие стенки аорты, а они передают колебания по стенкам всех сосудов тела. Там, где сосуды подходят близко к коже, эти колебания можно ощутить, как слабую пульсацию. На основе этого явления основаны методы измерения пульса.
Артерии мышечного типа в среднем слое стенок содержат большое количество волокон гладкой мускулатуры. Это необходимо для обеспечения циркуляции крови и непрерывности её движения по сосудам. Сосуды мышечного типа расположены дальше от сердца, чем артерии эластического типа, поэтому сила сердечного толчка в них ослабевает, чтобы обеспечить дальнейшее продвижение крови необходимо сокращение мышечных волокон. При сокращении гладкой мускулатуры внутреннего слоя артерий, они сужаются, а при их расслаблении – расширяются. В результате кровь продвигается по сосудам с постоянной скоростью и своевременно поступает в органы и ткани, обеспечивая их питание.
Еще одна классификация артерий определяет их расположение по отношению к органу, кровоснабжение которого они обеспечивают. Артерии, которые проходят внутри органа, образуя разветвляющуюся сеть, называются интраорганными. Сосуды, расположенные вокруг органа, до вхождения в него называются экстраорганными. Боковые ветки, которые отходят от одного или разных артериальных стволов, могут снова соединяться или разветвляться на капилляры. В месте их соединения до начала ветвления на капилляры эти сосуды называют анастомозом или соустьем.
Артерии, которые не имеют анастомоза с соседними сосудистыми стволами, называют конечными. К таким, например, относятся артерии селезенки. Артерии, которые образуют соустья, называют анастомозирующими, к этому типу относится большинство артерий. У конечных артерий больше риск закупорки тромбом и высокая предрасположенность к инфаркту, в результате которого может омертветь часть органа.
В последних разветвлениях артерии очень истончаются, такие сосуды называют артериолами, а артериолы уже переходят непосредственно в капилляры. В артериолах есть мышечные волокна, которые выполняют сократительную функцию и регулируют поступление крови в капилляры. Слой гладкомышечных волокон в стенках артериол очень тонкий, в сравнении с артерией. Место разветвления артериолы на капилляры называется прекапилляром, тут мышечные волокна не составляют сплошной слой, а расположены диффузно. Ещё одно отличие прекапилляра от артериолы – отсутствие венулы. Прекапилляр даёт начало многочисленным ветвлениям на мельчайшие сосуды – капилляры.
Капилляры
Капилляры – мельчайшие сосуды, диаметр которых варьируется от 5 до 10 мкм, они имеются во всех тканях, являясь продолжением артерий. Капилляры обеспечивают тканевой обмен и питание, снабжая все структуры организма кислородом. Для того, чтобы обеспечивать передачу кислорода с питательными веществами из крови в ткани, стенка капилляров настолько тонкая, что состоит всего из одного слоя клеток эндотелия. Эти клетки обладают высокой проницаемостью, поэтому сквозь них растворенные в жидкости вещества поступают в ткани, а продукты метаболизма возвращаются в кровь.
Количество работающих капилляров в разных участках тела различается – в большом количестве они сконцентрированы в работающих мышцах, которые нуждаются в постоянном кровоснабжении. Например, в миокарде (мышечном слое сердца) на одном квадратном миллиметре обнаруживается до двух тысяч открытых капилляров, а в скелетных мышцах на ту же площадь приходится несколько сотен капилляров. Не все капилляры функционируют одновременно – многие из них находятся в резерве, в закрытом состоянии, чтобы начать работать при необходимости (например, при стрессе или увеличении физических нагрузок).
Капилляры анастомозируют и, разветвляясь, составляют сложную сеть, основными звеньями которой являются:
Артериолы – разветвляются на прекапилляры;
Прекапилляры – переходные сосуды между артериолами и собственно капиллярами;
Истинные капилляры;
Посткапилляры;
Венулы – места перехода капилляр в вены.
В каждом типе сосудов, составляющих эту сеть, действует собственный механизм передачи питательных веществ и метаболитов между содержащейся в них кровью и близлежащими тканями. За продвижение крови и её поступление в мельчайшие сосуды отвечает мускулатура более крупных артерий и артериол. Кроме того, регуляция кровотока осуществляется также мышечными сфинктерами пре- и посткапилляров. Функция этих сосудов в основном распределительная, тогда как истинные капилляры выполняют трофическую (питательную) функцию.
Вены
Вены – это другая группа сосудов, функция которой, в отличие от артерий, заключается не в доставке крови к тканям и органам, а в обеспечении её поступления в сердце. Для этого движение крови по венам происходит в обратном направлении – от тканей и органов к сердечной мышце. Ввиду различия функций, строение вен несколько отличается от строения артерий. Фактор сильного давления, которое кровь оказывает на стенки сосудов, в венах проявляется гораздо меньше, чем в артериях, поэтому эластино-коллагеновый каркас в стенках этих сосудов слабее, в меньшем количестве представлены и мышечные волокна. Именно поэтому вены, в которых не поступает кровь, спадаются.
Аналогично с артериями, вены широко разветвляются, образуя сети. Множество микроскопических вен сливаются в единые венозные стволы, которые ведут к самым крупным сосудам, впадающим в сердце.
Продвижение крови по венам возможно благодаря действию на нее отрицательного давления в грудной полости. Кровь продвигается по направлению присасывающей силы в сердце и грудную полость, кроме того, её своевременный отток обеспечивает гладкомышечный слой в стенках сосудов. Движение крови от нижних конечностей вверх затруднено, поэтому в сосудах нижней части тела мускулатура стенок развита сильнее.
Чтобы кровь продвигалась к сердцу, а не в обратном направлении, в стенках венозных сосудов расположены клапаны, представленные складкой эндотелия с соединительнотканным слоем. Свободный конец клапана беспрепятственно направляет кровь в направлении сердца, а отток обратно перегораживается.
Большинство вен проходят рядом с одной или несколькими артериями: возле небольших артерий обычно расположено две вены, а рядом с более крупными – одна. Вены, которые не сопровождают какие-либо артерии, встречаются в соединительной ткани под кожей.
Питание стенок более крупных сосудов обеспечивают артерии и вены меньших размеров, отходящие от того же ствола или от соседних сосудистых стволов. Весь комплекс расположен в окружающем сосуд соединительнотканном слое. Эта структура называется сосудистым влагалищем.
Венозные и артериальные стенки хорошо иннервированы, содержат разнообразные рецепторы и эффекторы, хорошо связанные с руководящими нервными центрами, благодаря чему осуществляется автоматическая регуляция кровообращения. Благодаря работе рефлексогенных участков кровеносных сосудов обеспечивается нервная и гуморальная регуляция метаболизма в тканях.
Функциональные группы сосудов
Всю кровеносную систему по функциональной нагрузке разделяют на шесть разных групп сосудов. Таким образом, в анатомии человека можно выделить амортизирующие, обменные, резистивные, емкостные, шунтирующие и сфинктерные сосуды.
Амортизирующие сосуды
К этой группе, в основном, относятся артерии, в которых хорошо представлен слой эластиновых и коллагеновых волокон. В нее входят самые крупные сосуды – аорта и легочная артерия, а также прилегающие к этим артериям участки. Эластичность и упругость их стенок обеспечивает необходимые амортизирующие свойства, благодаря которым сглаживаются систолические волны, возникающие при сердечных сокращениях.
Рассматриваемый эффект амортизации также называют Windkessel-эффектом, что на немецком языке означает «эффект компрессионной камеры».
Для наглядной демонстрации этого эффекта используют следующий опыт. К ёмкости , которая наполнена водой, присоединяют две трубки, одна из эластичного материала (резина), а другая из стекла. Из твердой стеклянной трубки вода выплескивается резкими прерывистыми толчками, а из мягкой резиновой – вытекает равномерно и постоянно. Этот эффект объясняется физическими свойствами материалов трубки. Стенки эластичной трубки под действием давления жидкости растягиваются, что приводит к возникновению так называемой энергии эластического напряжения. Таким образом, кинетическая энергия, появляющаяся вследствие давления, превращается в потенциальную энергию, повышающую напряжение.
Кинетическая энергия сердечного сокращения действует на стенки аорты и крупных сосудов, которые от нее отходят, вызывая их растяжение. Эти сосуды образуют компрессионную камеру: кровь, поступающая в них под давлением систолы сердца, растягивает их стенки, кинетическая энергия преобразуется в энергию эластического напряжения, что способствует равномерному продвижению крови по сосудам в период диастолы.
Артерии, расположенные дальше от сердца, относятся к мышечному типу, их эластичный слой выражен меньше, в них больше мышечных волокон. Переход от одного типа сосуда к другому происходит постепенно. Дальнейший ток крови обеспечивается сокращением гладкой мускулатуры мышечных артерий. В тоже время, гладкомышечный слой крупных артерий эластического типа практически не влияет на диаметр сосуда, что обеспечивает стабильность гидродинамических свойств.
Резистивные сосуды
Резистивные свойства обнаруживаются у артериол и концевых артерий. Эти же свойства, но в меньшей мере, характерны для венул и капилляров. Резистентность сосудов зависит от площади их поперечного сечения, а у концевых артерий хорошо развит мышечный слой, регулирующий просвет сосудов. Сосуды с небольшим просветом и толстыми прочными стенками оказывают механическое сопротивление току крови. Развитая гладкая мускулатура резистивных сосудов обеспечивает регуляцию объемной скорости крови, контролирует кровоснабжение органов и систем за счет сердечного выброса.
Сосуды-сфинктеры
Сфинктеры расположены в концевых отделах прекапилляров, при их сужении или расширении происходит изменение количества работающих капилляров, обеспечивающих трофику тканей. При расширении сфинктера капилляр переходит в функционирующее состояние, у неработающих капилляров сфинктеры сужены.
Обменные сосуды
Капилляры – это сосуды, выполняющие обменную функцию, осуществляющие диффузию, фильтрацию и трофику тканей. Капилляры не могут самостоятельно регулировать свой диаметр, изменения просвета сосудов происходит в ответ на изменения в сфинктерах прекапилляров. Процессы диффузии и фильтрации происходят не только в капиллярах, но и в венулах, так что эта группа сосудов также относится к обменным.
Емкостные сосуды
Сосуды, которые выступают в качестве резервуаров для больших объемов крови. Чаще всего к емкостным сосудам относятся вены – особенности их строения позволяют вмещать больше 1000 мл крови и выбрасывать её по мере необходимости, обеспечивая стабильность кровообращения, равномерный ток крови и полноценное кровоснабжение органов и тканей.
У человека, в отличие от большинства других теплокровных животных, нет специальных резервуаров для депонирования крови, из которых она могла бы выбрасываться по мере необходимости (у собак, наприм
