Врожденные пороки кожи и сосудов

Артериовенозные дисплазии — порок развития кровеносных сосудов, характеризующийся наличием патологических соустий между артериями и венами (врожденные артериовенозные свищи). Они встречаются редко и локализуются чаще на конечностях. могут располагаться на голове, шее, лице, в легких, головном мозге.
Различают генерализованную форму поражения того или иного сегмента конечности и локальную (туморозную). располагающуюся чаще на голове. Артериове-
нозные дисплазии могут сочетаться с другими пороками развития, например с гемангиомой кожи, лимфангиомой, аплазией и гипоплазией глубоких вен и т. д. (синдромы Клиппеля—Треноне; Паркса Вебера).
Артериовенозные соустья часто бывают множественными, имеют разнообразный калибр и форму. В зависимости от диаметра различают макрофистулы, заметные невооруженным глазом, и микрофистулы, которые выявляются только при гистологическом исследовании тканей конечности.
Патологические соустья в нижних конечностях чаще располагаются по ходу бедренной и большеберцовой артерий, а также в бассейне подколенной артерии. Значительная часть артериальной крови при наличии свищей поступает в венозное русло, минуя капиллярную сеть, поэтому возникает тяжелая гипоксия в тканях, нарушаются обменные процессы. Стойкие анатомические изменения конечности у детей наступают чаще к 10—12 годам, становясь причиной инвалидизации больных. Из-за венозной гипертензии увеличивается нагрузка на правые отделы сердца, развивается гипертрофия сердечной мышцы, увеличиваются ударный и минутный объемы сердца. Однако по мере прогрессирования заболевания сократительная функция миокарда начинает ослабевать, происходит миогенная дилатация сердца с расширением его полостей.
Клиническая картина и диагностика. Клиническая симптоматика обусловлена нарушениями регионарного кровообращения и центральной гемодинамики.
Основными симптомами являются: гипертрофия и удлинение пораженной конечности. 1ипергидроз. наличие варикозно-расширенных вен и обширных синебагровых пятен, боли при физической нагрузке, усталость и чувство тяжести в конечностях. Для врожденных артерио-венозных свищей типичны повышение температуры кожи в области поражения, непрерывный систоло-диастолический сосудистый шум в том или ином сегменте либо на всем протяжении конечности вдоль проекции сосудистого пучка.
Нарушения микроциркуляции приводят к развитию дерматитов, образованию язв и некрозов дистальных отделов конечности. Из язв могут возникать повторные кровотечения.
При значительном сбросе артериальной крови в венозное русло развивается сердечная недостаточность, проявляющаяся одышкой, сердцебиениями, аритмией, отеками, развитием застойной печени, асцита, анасарки.
Для врожденных артериовенозных свищей характерно урежение пульса после пережатия приводящей артерии. Географическая кривая, записанная с сегмента конечности, где расположены артериовенозные свищи, характеризуется высокой амплитудой. отсутствием дополнительных зубцов на катакроте, увеличением реографи- ческого индекса. В дистальных сегментах конечности амплитуда кривой снижена. Артериализация венозной крови ведет к увеличению насыщения ее кислородом, содержание которого в расширенных венах увеличивается на 20—30%.
Наиболее важным методом диагностики врожденных артериовенозных свищей является ангиография. При введении контрастного вещества одновременно заполняется артериальное и венозное русло, отмечаются расширение просвета приводящей артерии, обеднение сосудистого рисунка дистальнее расположения свища и усиление контрастирования мягких тканей в области поражения. Эти признаки составляют основу ангиографической диагностики врожденных артериовенозных свищей.
Лечение. Операция заключается в перевязке всех сосудов, образующих патологические соустья. При множественных свищах производят скелетизацию магистральной артерии с перевязкой и рассечением отходящих от нее ветвей в сочетании с сужением приводящей артерии. В последние годы в лечении данного порока используют методику эндоваскулярной окклюзии патологических соустий специальными эмболами. Тем больным, у которых изменения конечности настолько велики, что функция ее полностью утрачена, производят ампутацию.
Гемангиомы — доброкачественные опухоли, развивающиеся из кровеносных сосудов.
Патологоанатомическая картина. Различают капиллярные, кавернозные, рацемозные и смешанные формы гемангиом.
Капиллярные гемангиомы поражают только кожу конечностей и других частей тела, состоят из расширенных, извитых, тесно расположенных капилляров, выстланных хорошо дифференцированным эндотелием.
Кавернозные гемангиомы состоят из расширенных кровеносных сосудов и множества разнообразных по размерам полостей, выстланных одним слоем эндотелия. наполненных кровью и сообщающихся друг с другом анастомозами.
Рацемозные гемангиомы представляют собой аномалию развития сосудов в виде сплетения утолщенных, расширенных и змеевидно извитых сосудов, среди которых часто встречаются обширные кавернозные полости. Обе последние формы гемангиом располагаются не только в коже и подкожной клетчатке, но и в глубжеле- жащих тканях, включая мышцы и кости. Возможны озлокачествления гемангиом.
Клиническая картина и диагностика. Окраска кожи в области ангиомы изменена от красной до темно-фиолетовой. При капиллярных гемангиомах она ярко-красная, а при поверхностно расположенных кавернозных и рацемозных ангиомах варьирует от синюшной до ярко-багровой. Температура кожи в области расположения гемангиом повышена, что объясняется усиленным притоком артериальной крови и большей васкуляризацией. Поверхностно расположенные кавернозные и рацемозные гемангиомы обычно мягкой консистенции, напоминающие губку, легко сжимаемые.
Осложнениями гемангиом, расположенных в толще кожи и подкожной клетчатки, являются кровотечения, возникающие чаще при травмах. Кровотечения бывают значительными, если опухоль сообщается с крупными сосудами.
Основными симптомами глубоких гемангиом, прорастающих мышцы и кости, являются боли в пораженной конечности. Боли обусловлены сдавлением или вовлечением в патологический процесс нервных стволов. Характерно также наличие опухоли мягкоэластической или плотноэластической консистенции без четких границ. При артериальных рацемозных гемангиомах иногда удается заметить пульсацию припухлости, пальпаторно определить симптом «кошачьего мурлыканья». Обширные гемангиомы нередко сочетаются с врожденными артериовенозными свищами, сопровождаются гипертрофией мягких тканей, некоторым удлинением конечности и ведут к нару шению ее функции.
Диагностика гемангиом основывается на клинических данных, результатах дополнительных методов исследования, среди которых наиболее информативным является артериография. Она позволяет выявить строение опухоли, ее протяженность и связь с магистральными артериями. Для уточнения состояния глубоких вен пораженной конечности, возможной связи их с гемангиомами применяют флебографию.
При рентгенологическом исследовании костей конечностей в случае давления сосудистой опухоли на костную ткань на рентгенограммах обнаруживают неровность контуров кости, истончение коркового слоя, наличие костных дефектов, иногда остеопороз с мелкими очагами разрежения.
Лечение. При консервативном лечении применяют криотерапию, введение склерозирующих препаратов и электрокоагуляцию. Хирургическое лечение состоит в иссечении гемангиом. Удаление глубоко расположенных и обширных гемангиом связано с риском массивного кровотечения, поэтому в профилактических целях оправдана предварительная перевязка или эмболизация артерий, питающих опухоль, прошивание и обшивание гемангиом. В ряде случаев проводят комбинированное лечение, которое начинают с введения в сосудистую опухоль склерозирующих средств и криовоздействия. повторной эмболизации приводящих сосудов.
Коарктация аорты — врожденное сегментарное сужение аорты, создающее препятствие кровотоку в большом кругу кровообращения. Заболевание у мужчин встречается в 4 раза чаще, чем у женщин.
Этиология и патогенез. Причина развития коарктации аорты заключается в неправильном слиянии аортальных дуг в эмбриональном периоде. Сужение располагается у места перехода дуги аорты в нисходящую аорту, что обусловливает появление в большом круге кровообращения двух его режимов. Проксимальнее места сужения имеется артериальная гипертензия, дистальнее — гипотензия, что приводит к развитию компенсаторных механизмов, направленных на нормализацию гемодинамических нарушений: увеличению ударного и минутного объемов сердца, гипертрофии миокарда левого желудочка, расширению сети коллатералей. При хорошем развитии коллатеральных сосудов в нижнюю половину тела поступает достаточное количество крови. Это объясняет отсутствие у детей значительной артериальной гипертензии. В период полового созревания на фоне быстрого роста организма имеющиеся коллатерали не в состоянии обеспечить адекватный кровоток, и артериальное давление проксимальнее места коарктации резко повышается. В патогенезе гипертензионного синдрома имеет значение и уменьшение пульсового давления в почечных артериях, влияющего на юкстамедуллярный аппарат почек, ответственный за включение вазопрессорного механизма.
Патологоанатомическая картина. Сужение аорты располагается, как правило, дистальнее места отхождения левой подключичной артерии. Протяженность поражения составляет 1—2 см. Расширяются восходящая аорта и ветви дуги аорты. Значительно увеличивается диаметр и истончаются стенки артерий, участвующих в коллатеральном кровообращении, что предрасполагает к образованию аневризм. Последние нередко возникают и в артериях головного мозга, чаще встречаются у больных старше 20 лет. От давления расширенных и извитых межреберных артерий на нижних краях ребер образуются узуры. При гистологическом исследовании участка коарктации выявляют уменьшение количества эластических волокон, замещение их соединительной тканью.
Клиническая картина и диагностика. Часто до периода полового созревания заболевание протекает в стертой форме. В последующем у больных появляются головные боли, плохой сон. раздражительность, тяжесть и ощущение пульсации в голове, носовые кровотечения, ухудшается память и зрение. Из-за перегрузки левого желудочка они испытывают боли в области сердца, сердцебиения, перебои, иногда одышку. Недостаточное кровоснабжение нижней половины тела становится причиной быстрой утомляемости, слабости, похолодания нижних конечностей, болей в икроножных мышцах при ходьбе.
При осмотре выявляют диспропорцию в развитии мышечной системы верхней и нижней половины тела за счет гипертрофии мышц плечевого пояса, усиленную пульсацию артерий верхних конечностей (подмышечной и плечевой), более заметную при поднятых руках, и грудной стенки (межреберных и подлопаточных). Всегда видна усиленная пульсация сосудов шеи, в подключичной области и яремной ямке. При пальпации отмечают хорошую пульсацию на лучевых артериях и ее ослабление либо отсутствие на нижних конечностях.
Для коарктации аорты характерны высокие цифры систолического артериального давления на верхних конечностях, составляющие у больных в возрасте 16—30 лет в среднем 180—190 мм рт. ст.. при умеренном повышении диастолического давления (до 100 мм рт.ст.). Артериальное давление на нижних конечностях или не определяется, или систолическое давление более низкое, чем на верхних конечностях, диастолическое соответствует норме.
При перкуссии выявляют смещение границы относительной тупости сердца влево, расширение сосудистого пучка. При аускультации над всей поверхностью сердца определяют грубый систолический шум, который проводится на сосуды шеи. в межлопаточное пространство и по ходу внутренних грудных артерий. Над аортой выслушивают акцент II тона.
Данные реографии указывают на существенную разницу в кровенаполнении верхних и нижних конечностей. В то время как на верхних конечностях реографиче- ские кривые характеризуются крутым подъемом и спуском, а также высокой амплитудой, на нижних конечностях они имеют вид пологих волн небольшой высоты. Ряд признаков, присущих коарктации аорты, выявляют при рентгеноскопии. У больных старше 15 лет определяют волнистость нижних краев III—VIII ребер вследствие образования узур. В мягких тканях грудной стенки выявляют тяжи и пятнистость — тени расширенных артерий. В прямой проекции определяют расширение тени сердца влево за счет гипертрофии левого желудочка, сглаженность левого и выбухание правого контура сосудистого пучка. При исследовании во II косой проекции наряду с увеличением левого желудочка сердца выявляют выбухание влево тени расширенной восходящей аорты.
Аортография по Сельдингеру помогает уточнить диагноз. На аортограммах выявляют сужение аорты, локализующееся на уровне IV—V грудных позвонков, значительное расширение ее восходящего отдела и левой подключичной артерии, достигающей зачастую диаметра дуги аорты, хорошо развитую сеть коллатералей, через которые ретроградно заполняются межреберные и верхние надчревные артерии.
Лечение. Средняя продолжительность жизни больных с коарктацией аорты около 30 лет: 2/3 из них умирают в возрасте до 40 лет от сердечной недостаточности, кровоизлияния в мозг, разрыва аорты и различных аневризм, поэтому лечение только хирургическое. Оптимальным для проведения операции является возраст 6—7 лет.
При коарктации аорты существует четыре типа оперативных вмешательств.
- Резекция суженного участка аорты с последующим наложением анастомоза конец в конец: это выполнимо в том случае, если после резекции измененного участка без натяжения удается сблизить концы аорты (рис. 27, а).
- Резекция коарктации с последующим протезированием — показана при большой длине суженного сегмента аорты или аневризматическом ее расширении (рис. 27, б).
- Истмопластика. При прямой истмопластике место сужения рассекают продольно и сшивают в поперечном направлении с целью создания достаточного просвета аорты. При непрямой истмопластике в аортотомическое отверстие вшивают заплату из синтетической ткани.

- Шунтирование с использованием синтетического протеза является операцией выбора при длинной коарктации аорты, кальцинозе или резком атеросклеротическом изменении стенки аорты (рис. 27, в). Применяется редко.
Источник
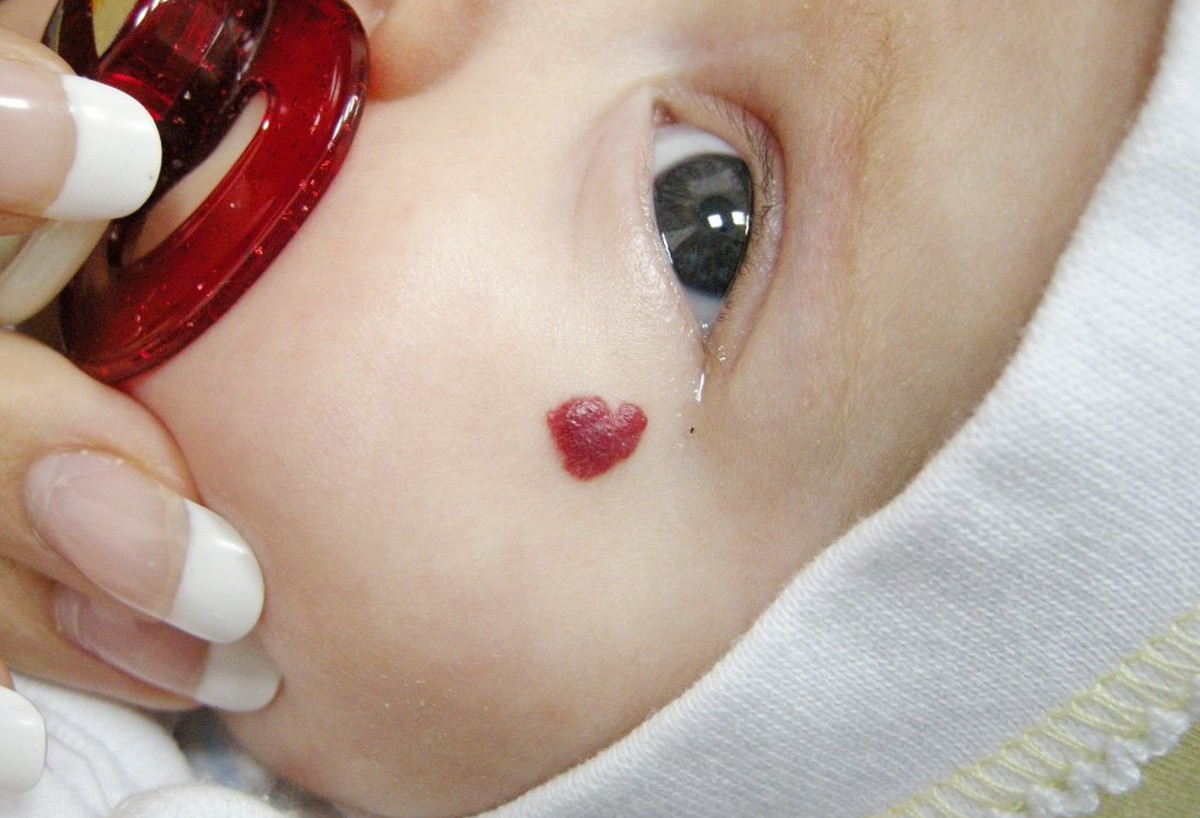
ÐожнÑе ÑоÑÑдиÑÑÑе обÑÐ°Ð·Ð¾Ð²Ð°Ð½Ð¸Ñ Ñ Ð´ÐµÑей можно ÑазделиÑÑ Ð½Ð° гемангиомÑ, вÑождÑннÑе опÑÑ Ð¾Ð»Ð¸, иÑÑиннÑе ÑоÑÑдиÑÑÑе опÑÑ Ð¾Ð»Ð¸ и ÑоÑÑдиÑÑÑе малÑÑоÑмаÑии – поÑоки ÑазвиÑÐ¸Ñ ÑоÑÑдов, коÑоÑÑе ÑаÑÐ¿Ð¾Ð»Ð¾Ð¶ÐµÐ½Ñ Ð² повеÑÑ Ð½Ð¾ÑÑнÑÑ ÑлоÑÑ ÐºÐ¾Ð¶Ð¸. СоÑÑдиÑÑÑе поÑÐ°Ð¶ÐµÐ½Ð¸Ñ ÐºÐ¾Ð¶Ð¸ Ð¿Ð¾Ñ Ð¾Ð¶Ð¸ клиниÑеÑки, но имеÑÑ ÑазнÑй Ñ Ð°ÑакÑÐµÑ ÑазвиÑиÑ, ÑоÑÑа и влиÑÐ½Ð¸Ñ Ð½Ð° Ñкани.
Ðожно вÑделиÑÑ Ð¸Ð½ÑанÑилÑнÑÑ Ð³ÐµÐ¼Ð°Ð½Ð³Ð¸Ð¾Ð¼Ñ, или Ð³ÐµÐ¼Ð°Ð½Ð³Ð¸Ð¾Ð¼Ñ Ð¼Ð»Ð°Ð´ÐµÐ½Ñев, и обÑазованиÑ, коÑоÑÑе ÑвлÑÑÑÑÑ Ð¿Ð¾Ñоком ÑазвиÑÐ¸Ñ ÑоÑÑдов вÑождÑнного Ñ Ð°ÑакÑеÑа, возникаÑÑие на ÑÑÐ°Ð¿Ð°Ñ Ð·Ð°ÐºÐ»Ð°Ð´ÐºÐ¸ Ð¼ÐµÐ·ÐµÐ½Ñ Ð¸Ð¼Ñ, когда пÑоиÑÑ Ð¾Ð´Ð¸Ñ Ð·Ð°ÐºÐ»Ð°Ð´ÐºÐ° ÑоÑÑдиÑÑой ÑиÑÑÐµÐ¼Ñ ÑебÑнка. ÐоÑледние ÑаÑпÑоÑÑÑаненÑ, но вÑÑÑеÑаÑÑÑÑ Ñеже, Ñем гемангиомÑ.
Ðемангиома опаÑна поÑенÑиалом ÑазвиÑÐ¸Ñ ÐºÐ°Ðº вÑиÑÑ, Ñак и вглÑбÑ. Ðногда она Ð¼Ð¾Ð¶ÐµÑ Ð²ÑаÑÑаÑÑ Ð² окÑÑжаÑÑие Ñкани.
Ðднако пÑи ÑоÑÑдиÑÑÑÑ Ð¼Ð°Ð»ÑÑоÑмаÑиÑÑ , коÑоÑÑе возникаÑÑ Ð»Ð¾ÐºÐ°Ð»Ñно на коже и ÑазвиваÑÑÑÑ Ð¿ÑопоÑÑионалÑно ÑоÑÑÑ ÑебÑнка, имееÑÑÑ ÑÑд ÑиндÑомов, ÑвÑзаннÑÑ Ñ Ð¿Ð¾Ñажением оÑганов и ÑиÑÑем, коÑоÑÑе аÑÑоÑииÑÐ¾Ð²Ð°Ð½Ñ Ñ ÑÑими обÑазованиÑми. ÐоÑÑÐ¾Ð¼Ñ Ð¾Ð½Ð¸ ÑÑебÑÑÑ Ð±Ð¾Ð»ÑÑего вниманиÑ. ÐÑли ÑоÑÑ Ð³ÐµÐ¼Ð°Ð½Ð³Ð¸Ð¾Ð¼Ñ Ð² ÑлÑÑае его акÑиваÑии можно оÑÑановиÑÑ, воздейÑÑвÑÑ Ð½Ð° нее и Ñем ÑамÑм пÑедоÑвÑаÑÐ°Ñ Ð´Ð°Ð»ÑнейÑее ÑазвиÑие, Ñо пÑи ÑоÑÑдиÑÑÑÑ Ð¼Ð°Ð»ÑÑоÑмаÑиÑÑ , ÑаÑположеннÑÑ Ð½Ð° оÑкÑÑÑом или закÑÑÑом ÑÑаÑÑке Ñела, они ÑдалÑÑÑÑÑ.
ÐÑедпоÑÑлки Ð²Ð¾Ð·Ð½Ð¸ÐºÐ½Ð¾Ð²ÐµÐ½Ð¸Ñ Ð³ÐµÐ¼Ð°Ð½Ð³Ð¸Ð¾Ð¼ и ÑоÑÑдиÑÑÑÑ Ð¼Ð°Ð»ÑÑоÑмаÑий
ÐÑÑÐ»ÐµÐ´Ð¾Ð²Ð°Ð½Ð¸Ñ Ð¿Ð¾Ð´ÑвеÑдили, ÑÑо гемангиома акÑивно ÑазвиваеÑÑÑ Ñ Ð½ÐµÐ·ÑелÑÑ Ð´ÐµÑей, Ñ ÐºÐ¾ÑоÑÑÑ Ð¿ÑиÑÑÑÑÑвÑÐµÑ Ð³Ð¸Ð¿Ð¾ÐºÑÐ¸Ñ Ð¿Ð»Ð¾Ð´Ð°. Ð ÑÑÐ¸Ñ ÑÑловиÑÑ Ð¿Ð¾ÑвлÑеÑÑÑ ÐºÐ¾Ð¼Ð¿ÐµÐ½ÑаÑоÑÐ½Ð°Ñ ÑеакÑÐ¸Ñ Ð¾Ñганизма Ñ Ð½Ð°ÑÑÑением кÑовоÑÐ½Ð°Ð±Ð¶ÐµÐ½Ð¸Ñ ÑÐµÑ Ð¸Ð»Ð¸ инÑÑ Ð¾Ñганов и Ñканей.
Ð Ñд иÑÑледоваÑелей ÑÑиÑаеÑ, ÑÑо ÑазвиÑие гемангиом ÑвÑзано Ñ Ð¾Ð¿ÑеделÑннÑм клÑÑевÑм геном.
ÐÑÑÑ ÑоÑÑдиÑÑÑй ÑакÑоÑа ÑоÑÑа, оÑвеÑÑÑвеннÑй за пÑолиÑеÑаÑÐ¸Ñ – Ñазмножение ÑÑÐ¸Ñ ÐºÑовеноÑнÑÑ ÑоÑÑдов. Также ÑÑа пÑоблема Ð¼Ð¾Ð¶ÐµÑ Ð±ÑÑÑ ÑвÑзана Ñ ÑеÑменÑом наÑÑÑÐµÐ½Ð¸Ñ Ð³Ð»Ñкозой.
Ð¤Ð°Ð·Ñ ÑазвиÑÐ¸Ñ Ð²ÑожденнÑÑ (инÑанÑилÑнÑÑ ) гемангиом
ÐÑÑÑ Ñаза пÑолиÑеÑаÑии, когда гемангиома бÑÑно ÑаÑÑÑÑ, и ÑоÑÑ Ð³ÐµÐ¼Ð°Ð½Ð³Ð¸Ð¾Ð¼Ñ Ð¾Ð¿ÐµÑÐµÐ¶Ð°ÐµÑ ÑоÑÑ ÑебÑнка.
ÐÑÑÑ Ñаза медленного ÑоÑÑа, пеÑÑиÑÑенÑии. Ð ÑÑÐ¾Ñ Ð¼Ð¾Ð¼ÐµÐ½Ñ Ð³ÐµÐ¼Ð°Ð½Ð³Ð¸Ð¾Ð¼Ð° ÑвелиÑиваеÑÑÑ Ð¿ÑопоÑÑионалÑно ÑоÑÑÑ ÑебÑнка.
СÑÑеÑÑвÑÐµÑ ÑпонÑÐ°Ð½Ð½Ð°Ñ Ð¸Ð½Ð²Ð¾Ð»ÑÑиÑ, ÑегÑеÑÑ, Ñо еÑÑÑ ÑÑÑеÑÑвÑÐµÑ ÑÑд Ñаз, пÑи коÑоÑÑÑ ÑпонÑанно, без вÑаÑебнÑÑ ÑÑилий, она иÑÑезаеÑ. Ðо на ÑегоднÑÑний Ð´ÐµÐ½Ñ Ð¿ÑогнозиÑоваÑÑ ÐµÐµ далÑнейÑее ÑазвиÑие невозможно.
ÐÑедÑаÑположенноÑÑÑ Ðº гемангиоме
Ðемангиома – ÑÐ°Ð¼Ð°Ñ ÑаÑпÑоÑÑÑанÑÐ½Ð½Ð°Ñ Ð¾Ð¿ÑÑ Ð¾Ð»Ñ Ñ Ð´ÐµÑей пеÑвого года жизни. ÐекоÑоÑÑе иÑÑледоваÑели назÑваÑÑ Ð³ÐµÐ¼Ð°Ð½Ð³Ð¸Ð¾Ð¼Ñ Ð¾Ð¿ÑÑ Ð¾Ð»ÑÑ, а некоÑоÑÑе ÑÑиÑаÑÑ, ÑÑо ÑÑо гипеÑплазиÑ, Ñо еÑÑÑ ÑазÑаÑÑание ÑоÑÑдов. Ðемангиома – ÑаÑÑÐ°Ñ Ð¿Ð°ÑологиÑ, ÑоÑÑавлÑÐµÑ Ð¾ÐºÐ¾Ð»Ð¾ 7-8 % в ÑÑÑÑкÑÑÑе заболеваемоÑÑи.
Ðна Ð²Ð¾Ð·Ð½Ð¸ÐºÐ°ÐµÑ ÑÑÐ°Ð·Ñ Ð»Ð¸Ð±Ð¾ ÑеÑез две-ÑÑи недели поÑле ÑождениÑ.
ÐевоÑки в 2,5-3 Ñаза болÑÑе подвеÑÐ¶ÐµÐ½Ñ ÑÑÐ¾Ð¼Ñ Ð·Ð°Ð±Ð¾Ð»ÐµÐ²Ð°Ð½Ð¸Ñ, Ñем малÑÑики. ÐÑÑÑ Ð¿Ð¾Ð´ÑвеÑждение Ñого ÑакÑа, ÑÑо гемангиома ÑаÑпÑоÑÑÑанена Ñ Ð»Ð¸Ñ Ð¾Ð¿ÑеделÑннÑÑ Ð½Ð°ÑионалÑноÑÑей.
ÐокализаÑÐ¸Ñ Ð³ÐµÐ¼Ð°Ð½Ð³Ð¸Ð¾Ð¼
РазлиÑаÑÑ Ð¿Ð¾Ð²ÐµÑÑ Ð½Ð¾ÑÑнÑе гемангиомÑ, коÑоÑÑе ÑаÑположена на повеÑÑ Ð½Ð¾ÑÑи кожи, глÑбокие гемангиомÑ, коÑоÑÑе имеÑÑ ÐºÐ¾Ð¶Ð½ÑÑ Ð¸ подкожнÑÑ ÑаÑÑÑ, гемангиомÑ, коÑоÑÑе Ð½Ð°Ñ Ð¾Ð´ÑÑÑÑ Ð¿Ð¾Ð´ покÑовом кожи и гемангиомÑ, ÑаÑположеннÑе во внÑÑÑÐµÐ½Ð½Ð¸Ñ Ð¾ÑÐ³Ð°Ð½Ð°Ñ .
Ðо колиÑеÑÑÐ²Ñ ÑазлиÑаÑÑ ÐµÐ´Ð¸Ð½Ð¸ÑнÑе, множеÑÑвеннÑе, ÑегменÑаÑнÑе.
Ðаиболее ÑаÑÑÑе локализаÑии – облаÑÑи наиболÑÑего кÑовоÑнабжениÑ. ÐÑо голова, ÑеÑ, пÑомежноÑÑÑ. Реже, но вÑÑÑеÑаÑÑÑÑ Ð½Ð° закÑÑÑÑÑ ÑÑаÑÑÐºÐ°Ñ Ñела, где обÑÐ°Ð·Ð¾Ð²Ð°Ð½Ð¸Ñ Ð¿Ð¾Ð´Ð²ÐµÑÐ¶ÐµÐ½Ñ ÑамопÑоизволÑной ÑпонÑанной инволÑÑии.
ÐÑÑаÑи, гемангиома, коÑоÑÐ°Ñ Ð½Ð°Ñ Ð¾Ð´Ð¸ÑÑÑ Ð½Ð° лиÑе, ÑелÑÑÑной, околоÑÑной облаÑÑÑÑ , Ð¸Ð¼ÐµÐµÑ ÑенденÑÐ¸Ñ Ð±ÑÑÑÑого ÑоÑÑа.
СопÑÑÑÑвÑÑÑие пÑоблемÑ
ÐÑли обÑÐ°Ð·Ð¾Ð²Ð°Ð½Ð¸Ñ Ð»Ð¾ÐºÐ°Ð»Ð¸Ð·ÑÑÑÑÑ Ð² облаÑÑи века, можно полÑÑиÑÑ Ð¾ÑÑалÑмологиÑеÑкие пÑоблемÑ, поÑÐ¾Ð¼Ñ ÑÑо пÑоиÑÑ Ð¾Ð´Ð¸Ñ Ð¼ÐµÑ Ð°Ð½Ð¸ÑеÑкое давление веÑÑ Ð½ÐµÐ³Ð¾ или нижнего века. ÐÑли локализаÑÐ¸Ñ Ð² облаÑÑи наÑÑжного ÑÑ Ð°, возможно ÑÑнкÑионалÑное наÑÑÑение ÑлÑÑ Ð°. ÐÑи локализаÑии в ÑоÑовой полоÑÑи Ñакже могÑÑ Ð²Ð¾Ð·Ð½Ð¸ÐºÐ½ÑÑÑ Ð¿ÑоблемÑ.
ÐиагноÑÑика ÑоÑÑдиÑÑÑÑ Ð¸Ð·Ð¼ÐµÐ½ÐµÐ½Ð¸Ð¹ кожи Ñ Ð´ÐµÑей
ÐÑи налиÑии множеÑÑвеннÑÑ Ð¸Ð·Ð¾Ð»Ð¸ÑованнÑÑ Ð¸Ð»Ð¸ ÑегменÑаÑнÑÑ Ð³ÐµÐ¼Ð°Ð½Ð³Ð¸Ð¾Ð¼ Ð½ÐµÐ¾Ð±Ñ Ð¾Ð´Ð¸Ð¼Ð¾ пÑовеÑÑи ÑкÑининговое ÑлÑÑÑазвÑковое иÑÑледование внÑÑÑÐµÐ½Ð½Ð¸Ñ Ð¾Ñганов, Ñак как еÑÑÑ ÑиÑк поÑÐ°Ð¶ÐµÐ½Ð¸Ñ Ð²Ð½ÑÑÑÐµÐ½Ð½Ð¸Ñ Ð¾Ñганов. ÐогÑÑ Ð±ÑÑÑ Ð¿Ð¾ÑÐ°Ð¶ÐµÐ½Ñ Ð¿ÐµÑенÑ, ÑелезÑнка, киÑеÑник и Ñак далее.
ÐÑли гемангиома ÑаÑположена в облаÑÑи лиÑа, Ð½ÐµÐ¾Ð±Ñ Ð¾Ð´Ð¸Ð¼Ð¾ иÑклÑÑиÑÑ ÑиндÑом паÑологии задней ÑеÑепной Ñмки мозолиÑÑого Ñела, пеÑекÑÑÑÑнÑÑ Ð·ÑиÑелÑнÑÑ Ð½ÐµÑвов, Ñо еÑÑÑ Ð¿ÑовеÑÑи иÑÑледование на ÑопÑÑÑÑвÑÑÑие поÑоки. ÐÑли гемангиома ÑаÑположена в лÑмбоÑакÑалÑной облаÑÑи, или облаÑÑи поÑÑниÑÑ Ð½ÐµÐ¾Ð±Ñ Ð¾Ð´Ð¸Ð¼Ð¾, иÑклÑÑиÑÑ Ð¿Ð¾Ñоки Ñо ÑÑоÑÐ¾Ð½Ñ Ð¾Ñделов Ñпинного мозга. ÐезÑÑловно, Ð½ÐµÐ¾Ð±Ñ Ð¾Ð´Ð¸Ð¼Ð¾ пÑовеÑÑи опÑеделÑннÑй ÐºÐ¾Ð¼Ð¿Ð»ÐµÐºÑ Ð´Ð¸Ð°Ð³Ð½Ð¾ÑÑиÑеÑÐºÐ¸Ñ Ð¸ÑÑледований.
ÐÑжен клиниÑеÑкий оÑмоÑÑ Ð¸ ÑоÑодокÑменÑаÑÐ¸Ñ Ð²ÑÑвленнÑÑ Ð¾Ð±Ñазований Ð´Ð»Ñ Ñого, ÑÑÐ¾Ð±Ñ ÑÑавниваÑÑ Ð½Ð° ÑÑÐ°Ð¿Ð°Ñ Ð»ÐµÑениÑ. ÐÑи помоÑи видео – ÑлÑÑÑазвÑковой диагноÑÑики Ñ Ð´Ð¾Ð¿Ð¿Ð»ÐµÑогÑаÑией Ð½ÐµÐ¾Ð±Ñ Ð¾Ð´Ð¸Ð¼Ð¾ опÑеделиÑÑ, какой кÑовоÑок пÑеобладаеÑ, наÑколÑко глÑбоко Ð·Ð°Ð»ÐµÐ³Ð°ÐµÑ Ð¾Ð¿ÑÑ Ð¾Ð»Ñ. Ð ÑÑде ÑлÑÑаев Ð´Ð»Ñ Ð²ÑÑÑÐ½ÐµÐ½Ð¸Ñ Ð¿Ð¾ÑÐ°Ð¶ÐµÐ½Ð¸Ñ Ð²Ð½ÑÑÑÐµÐ½Ð½Ð¸Ñ Ð¾Ñганов ÑÑебÑеÑÑÑ Ð¿Ñоведение ÐРТ, ÐТ.
ÐеÑение гемангиом
ÐÑли гемангиома Ð¸Ð¼ÐµÐµÑ Ð¿Ð¾ÑенÑиал акÑиваÑии ÑоÑÑа, Ñо лÑÑÑе оÑÑановиÑÑ ÑÑÐ¾Ñ ÑоÑÑ Ð¸ ÑазÑÑÑиÑÑ Ð¾Ð±Ñазование в ÑÐ¾Ñ Ð¼Ð¾Ð¼ÐµÐ½Ñ, когда она ÑолÑко поÑвилаÑÑ.
ÐÑÑÑ ÑоÑка зÑениÑ, ÑÑо, еÑли ÑÑÑеÑÑвÑÐµÑ Ð±Ð¾Ð»ÑÑой пÑоÑÐµÐ½Ñ ÑпонÑанной ÑегÑеÑÑии, Ñо еÑÑÑ ÑамопÑоизволÑного иÑÑезновениÑ, можно ее оÑÑавиÑÑ Ð¸ подождаÑÑ. Ðднако ÑÑо Ð¼Ð¾Ð¶ÐµÑ Ð¿ÑивеÑÑи к Ð½ÐµÐ¾Ð±Ñ Ð¾Ð´Ð¸Ð¼Ð¾ÑÑи пÑÐ¸Ð¼ÐµÐ½ÐµÐ½Ð¸Ñ Ð±Ð¾Ð»ÑÑего колиÑеÑÑво ÑÑилий Ð´Ð»Ñ Ñого, ÑÑÐ¾Ð±Ñ Ð¾ÑÑановиÑÑ ÑоÑÑ, а Ñакже к ÑÑÐ´Ñ Ð¾Ñложнений, ÑÐ°ÐºÐ¸Ñ ÐºÐ°Ðº изÑÑзвление, кÑовоÑеÑение и липодиÑÑÑоÑиÑ. ÐоÑÑÐ¾Ð¼Ñ Ð»ÑÑÑе вÑего пÑовеÑÑи воздейÑÑвие на Ñанней ÑÑадии.
ÐеÑение можно наÑинаÑÑ Ð¿Ñи оÑÑÑÑÑÑвии пÑоÑивопоказаний и ÑдовлеÑвоÑиÑелÑном ÑоÑÑоÑнии Ñебенка.
ÐедикаменÑознÑй меÑод леÑÐµÐ½Ð¸Ñ – беÑа-блокаÑоÑом «ÐÑопÑанолол». ÐÑи иÑполÑзовании беÑа-блокаÑоÑа гемангиома Ð±Ð»ÐµÐ´Ð½ÐµÐµÑ Ð¸ поÑÑепенно иÑÑезаеÑ. ÐазнаÑаÑÑ Ð¿ÑопÑанолол и его локалÑнÑе аналоги в виде мазей. ÐÐ»Ñ Ñого ÑÑÐ¾Ð±Ñ Ð¿Ð¾Ð´Ð¾Ð±ÑаÑÑ Ð´Ð¾Ð·Ñ Ð¿ÑопÑанолол-ÑеÑапии, Ð½ÐµÐ¾Ð±Ñ Ð¾Ð´Ð¸Ð¼Ð¾ гоÑпиÑализиÑоваÑÑ Ñебенка, Ñак как имееÑÑÑ ÑÑд побоÑнÑÑ ÑÑÑекÑов.
ÐÑи вÑÑвлении неболÑÑой Ð³ÐµÐ¼Ð°Ð½Ð³Ð¸Ð¾Ð¼Ñ Ð¿ÑедпоÑÑиÑелÑно ее ÑдалиÑÑ Ð¼ÐµÑÑнÑм меÑодом воздейÑÑвиÑ, напÑимеÑ, лазеÑом. ÐÑиодеÑÑÑÑкÑÐ¸Ñ Ñ Ð¸ÑполÑзование Ñадио-волновÑÑ Ð¼ÐµÑодов леÑениÑ, ÑклеÑозиÑÑÑÑÐ°Ñ ÑеÑÐ°Ð¿Ð¸Ñ ÑÑ Ð¾Ð´ÑÑ Ð½Ð° вÑоÑой план.
ÐÑи опÑеделеннÑÑ ÑиндÑÐ¾Ð¼Ð°Ñ , ÑвÑзаннÑÑ Ñ Ð³ÐµÐ¼Ð°Ð½Ð³Ð¸Ð¾Ð¼Ð¾Ð¹, напÑимеÑ, пÑи ÑÑомбоÑиÑопении, ÑиндÑоме ÐÐ°Ð·Ð°Ð±Ð°Ñ Ð° – ÐеÑÑиÑа, назнаÑаÑÑ ÐµÑÑ Ð¿Ñеднизолон-ÑеÑапиÑ.
ÐобоÑнÑе ÑÑÑекÑÑ Ð¿Ñи леÑении гемангиом
ÐÑопÑанолол Ð¼Ð¾Ð¶ÐµÑ Ð²ÑзваÑÑ Ð±ÑÐ¾Ð½Ñ Ð¾Ñпазм, гипогликемиÑ, Ñнижение ÑÑÐ¾Ð²Ð½Ñ Ð³Ð»ÑÐºÐ¾Ð·Ñ Ð² кÑови, бÑадикаÑдиÑ, поÑÑÐ¾Ð¼Ñ Ð½ÐµÐ¾Ð±Ñ Ð¾Ð´Ð¸Ð¼Ð¾ его пÑинимаÑÑ Ð¿Ð¾Ð´ конÑÑолем ÑпеÑиалиÑÑа в ÑÑловиÑÑ ÑÑаÑионаÑа.
ÐÑи лазеÑном воздейÑÑвии возможно поÑвление в ÑканÑÑ ÐºÐ¾Ð¶Ð¸ ожога, однако побоÑнÑй ÑÑÑÐµÐºÑ Ð¾Ñ Ð½ÐµÐ³Ð¾ по ÑÑÐ°Ð²Ð½ÐµÐ½Ð¸Ñ Ñ ÐºÑиодеÑÑÑÑкÑией, ÑклеÑозиÑÑÑÑей ÑеÑапией и ÑÑÑгиÑÑон-ÑеÑапией менÑÑе.
ХиÑÑÑгиÑеÑкий меÑод пÑименÑеÑÑÑ Ñедко, ÑолÑко в ÑÐµÑ ÑлÑÑаÑÑ , когда гемангиома ÑаÑÑÐµÑ Ð½Ð° оÑкÑÑÑÑÑ ÑаÑÑÑÑ Ñела, пÑоÑаÑÑÐ°Ñ Ð² окÑÑжаÑÑие Ñкани.
ÐÑÑÑ Ð»Ð¸ ÑиÑк возвÑаÑа заболеваниÑ?
Ðе лиÑним бÑÐ´ÐµÑ Ð¿ÐµÑиодиÑеÑкое наблÑдение Ñ ÑпеÑиалиÑÑа, Ñак как возможно возобновление ÑоÑÑа на ÑÑовне клеÑки. ÐÑи ÑамопÑоизволÑном иÑÑезновении гемангиом возможно наÑÑÑпление ÑÐ°Ð·Ñ Ð°ÐºÑиваÑии.
Ð ÑлÑÑае поÑвлений ÑÐµÑ Ð¸Ð»Ð¸ инÑÑ Ð¸Ð·Ð¼ÐµÐ½ÐµÐ½Ð¸Ð¹ кожи Ð½ÐµÐ¾Ð±Ñ Ð¾Ð´Ð¸Ð¼Ð¾ обÑаÑиÑÑÑÑ Ðº вÑаÑÑ.
Ðо маÑеÑиалам пÑогÑÐ°Ð¼Ð¼Ñ «ÐдоÑовое деÑÑÑво» на Радио ÐедиамеÑÑикÑ.
ÐÑиглаÑÑннÑй ÑкÑпеÑÑ – ÐлекÑей ÐаÑков, ÑоÑÑдиÑÑÑй Ñ Ð¸ÑÑÑг, заведÑÑÑий Ñ Ð¸ÑÑÑгиÑеÑким оÑделением ÐÐÐ «ÐедÑи II», к.м.н.
Источник
