Закупорка сосудов в глазу века

Сетчатка глаза – часть зрительного анализатора, обеспечивающая восприятие зрительных образов. Светочувствительные клетки несут большую функциональную нагрузку, поэтому кровоснабжение сетчатки интенсивнее, чем других отделов глаза. Артериальную кровь клетки получают из центральной артерии сетчатки и собственной сосудистой оболочки. Отток образовавшейся венозной крови полностью осуществляется центральной веной сетчатки (ЦВС). Нарушение кровотока центральной вены провоцирует венозный застой и возникновение геморрагий, тромбоз ЦВС. Процесс может иметь серьезные последствия, требует немедленного лечения и последующего длительного наблюдения.
Причины заболевания
Причин для возникновения этой патологии может быть много, но в основном это почва из других болезней организма. Например, процессы, происходящие при сахарном диабете, атеросклерозе или артериальной гипертензии, оказывают влияние на сосуд. Он значительно утолщается, что, в свою очередь, вызывает сдавливание сетчатки глаза прилежащей артерией и ухудшение кровотока. В результате может образоваться тромб.
Застои крови заметно влияют на глазное дно: сосуды теряют прочность, кровь изливается все больше, возникает характерный отек.

При катаракте и глаукоме возможна полная потеря зрения
Причиной закупоривания центральной вены может быть и глаукома. Заболевания, влияющие на вязкость крови или прием медикаментозных препаратов тоже могут стать причиной.
Стадии тромбоза вен сетчатки глаза
Развивается болезнь постепенно. В медицине сформировалось несколько стадий, различающихся характерными признаками:
- Этап претромбоз, то есть “подготовка” перед начальным этапом заболевания. Его особенностью является изменение размеров вен, их неравномерность, изогнутость и разная толщина. Начинает формироваться пока незначительный отек и заметны мелкие излияния крови. У пациента могут быть головокружение и туман в глазах, но эти проявления встречаются редко, поэтому большинство людей часто даже не подозревают развития тромбоза глаза.
- Начальные проявления развития болезни, которые врачи называют “начальным тромбозом”. Этот этап сложно пропустить, он заметен визуально на сетчатке глаза в виде сеток из кровоизлияний. Появляются и изменения в зрении, а точнее, его резкое ухудшение. Туман и шумы также характерны для этой начальной стадии.
- Стремительное развитие ретинопатии посттравматической. Этот процесс происходит непосредственно под влиянием от закупоривания вены. Возможны скачки в сторону улучшения “чистоты” зрения, но на короткие временные промежутки. Характерен отек кистовидной формы. Опасной становится сосудистая сетка, которая покрывает всю возможную площадь глазного яблока.

Тромбоз центральной вены сетчатки
Часто после лечения возможен рецидив заболевания, при этом стадии повторяются в той же последовательности.
Тромбоз центральной вены сетчатки глаза делится на два разных вида:
- Неишемический тип тромбоза – состояние сетчатки глаза почти не изменяется и даже уровень зрения остается достаточно высоким.
- Ишемический тромбоз – нарушается кровоток, резко падает зрение. Визуально заметны кровоизлияния и отеки. При ишемическом виде следует немедленно провести диагностику и лечение, а далее находиться под постоянным контролем врача во избежание рецидива.
Какая назначается терапия?
Лечение тромбозов ЦВС, как правило, проводится в стационарных условиях. Сам процесс занимает достаточно много времени и требует терпения от больного. Первичной целью терапии можно назвать улучшение зрения и предотвращение вероятности возникновения осложнений недуга. К медикаментам, применяемым для лечения тромбоза артерий глаза, относятся следующие группы препаратов:

фибринолитики разрушают фибрин и восстанавливают кровоток в сосуде. Вводятся в виде инъекции под глаз ежедневно по 0,5 мл на протяжении 14 дней. В данную группу препаратов входят Фибринолизин и Плазминоген;- гипотензивные средства способствуют снижению артериального давления и отека сетчатки. Применяются для внутривенных инъекций и перорально. Также предусмотрено использование гипотензивных капель. При тромбозах ЦВС делают внутримышечные уколы Лазикса, внутривенные инъекции Папаверина и Дибазола. В качестве глазных капель гипотензивной группы используют Арутимол, Глаутам и Окумед;

антикоагулянты назначаются после лечения фибринолитиками. Курс терапии составляет не более 6 дней. В качестве прямого антикоагулянта применяют Гепарин или Сулодексид. Лечение Гепарином проводится комплексно: как внутримышечно, так и парабульбарно;- антиагреганты используют для сокращения риска повторных образований тромбов в артерии сетчатки. Довольно часто назначают Аспирин и Плавикс. Данные медикаменты должны приниматься только согласно всем предписаниям лечащего врача, так как имеют ряд противопоказаний;
- гормональные медикаменты снижают воспалительный процесс и убирают отечность. Принимать их необходимо регулярно. На протяжении недели парабульбарно вводится Дексаметазон, довольно часто данный препарат комбинируют с Гепарином.

Полный и подробный курс лечения может определить исключительно лечащий врач согласно всем диагностическим исследованиям. При начальной стадии тромбоза сетчатки курс терапии длится месяц, при этом обязательно ежедневное употребление Аспирина и Сулодексида в виде таблеток.
Дексаметазон и Гепарин вводятся в виде инъекций на протяжении 10-12 дней. Капли и глазные мази применяются на протяжении всего курса терапии.
В случаях острого тромбоза глазных артерий терапия проводится более активно. Уколы Плазминогена ставятся на протяжении 12 дней парабульбарно, при этом параллельно капельно вводят Фуросемид, Декстран и Натрия хлорид. После месячного курса терапии у пациента наблюдается уменьшение тромбов и кровоизлияний, уходит отечность сетчатки и снижается риск новообразований.
Лазерная коагуляция сетчатки является альтернативным методом восстановления артерий органов зрения. Данная операция признана идеальным решением для терапии заболеваний глазной оболочки.
Данная оперативная мера проводится с помощью специального оборудования, отлично подходит для пациентов с потерей функций зрения. Лазерная коагуляция улучшает циркуляцию крови и стабилизирует зрение.
Кто наиболее подвержен риску заболевания тромбозом ЦВС?
Заболевания центральной вены сетчатки глаза характерны для тех, кто ведет малоактивный образ жизни, не занимается спортом и вообще мало двигается.
Из-за неправильного питания также может прогрессировать болезнь, особенно если присуща степень ожирения.

Тромбозом сетчатки глаза часто бывает у людей с сердечно-сосудистыми заболеваниями.
Частыми пациентами с тромбозом сетчатки глаза становятся люди с сердечно-сосудистыми заболеваниями.
Особое место среди групп риска занимает число людей с проблемами эндокринной системы.
Симптомы тромбоза вен сетчатки глаза
Каждая стадия прогрессирования болезни имеет свой ряд характерных для нее симптомов.
При первой стадии претромбоза симптомом являются венозные застои, сами вены темного цвета, расширенные, в виде извилин и перекрестов. Также значительно замедляется кровоток.
Начинающийся тромбоз ЦВС глаза также характеризуется такими показателями как широкие и напряженные вены, с отеками тканей и точечными излияниями крови.
При полном тромбозе уровень зрения значительно падает, заметна отечность нерва диска глазного дна, вены погружаются в сетчатку с отеками, при этом имеют широкую форму, а артерии, наоборот, сужены, присущи излияния крови в больших количествах и различной форме.

Тромбоз вен и артерий сетчатки глаза: стадии развития
Если тромбоз ЦВС неполный, характерны симптомы в виде кровоизлияний в меньших размерах. При тромбозе ответвлений они появляются лишь на месте дна глаза. Далее развиваются белые фокусы – соединяются блеск и дегенерация.
При окончании стадии полной окклюзии могут появляться и новые заметные сосуды в участках диска и по центру дна глаза. Эти образования очень проницаемы. Про осложнения или рецидивный процесс могут свидетельствовать кровоизлияния и гемофтальмы этих новых сосудов. Дальнейшее развитие болезни может спровоцировать вторичную геморрагическую глаукому, дегенерацию и макулопатию сетчатки глаза, атрофию нерва, отвечающего за зрение.
Тромбоз ветвей редко переходит в геморрагическую глаукому, но изменения на центральном участке довольно часты.
Если рассматривать симптомы в зависимости от вида заболевания, то для неишемического варианта они менее заметны, но все же можно рассмотреть такие:

Тромбоз ветвей редко переходит в геморрагическую глауком
- постепенное незначительное снижение уровня зрения;
- излияния крови периферических форм;
- артериям характерна бледность и незаметность.
Симптомы ишемического вида более ощутимы и заметны, в основном это:
- излияния крови в толщину как сливные очаги, так называемый “синдром раздавленного помидора”;
- большая и массивная отечность при излияниях крови;
- заметное и значительное уменьшение уровня зрения глаза;
- медленные реакции зрачка на световой раздражитель;
- артерии характеризуются выраженным проявлением стеноза.
Прогноз
При отсутствии выраженного и продолжительного ишемического процесса на фоне тромбоза вен в сетчатке глаз прогноз благоприятный. Если избежать ишемии не удалось, высока вероятность осложнений:
- неоваскулярной глаукомы;
- рецидивов тромбоза и кровоизлияний в стекловидное тело;
- тракционной отслойки сетчатки.
Все эти патологии влекут устойчивую потерю зрения, исправить которую не помогают даже современные хирургические вмешательства. Именно поэтому не стоит игнорировать признаки частичной венозной непроходимости в сетчатке глаза: чем раньше она будет диагностирована, тем выше шанс избежать потери зрения.
Диагностика болезни
Тромбоз центральной вены сетчатки глаза диагностируется врачом офтальмологом. При этом следует пройти ряд исследований – физикальное и инструментальное, анамнез, а также получить заключения кардиолога, эндокринолога, ревматолога и гематолога.

Проверка зрения позволит подобрать оптимальное лечение
Для диагностики тромбоза сетчатки глаза проверяют остроту и уровень зрения, проводят периметрию, тонометрию, биомикроскопию, офтальмоскопию, ангиографию для определения состояния сосудов, исследование электрофизиологического характера.
Разберем каждый из этих методов диагностирования более детально.
Проверка остроты зрения – визометрия. На этапах претромбоза или окклюзии ветвей зрение практически не ухудшается. Для неишемического типа тромбоза центральной вены сетчатки и ее ветвей характерный показатель выше 0,1. При ишемическом варианте цифра, соответственно, ниже этого показателя. Образуются скотомы центрального и парацентрального характера на участках поражения сетчатки, а также сужаются поля зрения.
Суточная тонометрия. С ее помощью при учете динамики производят диагностику офтальмогипертензии.
Биомикроскопия. Показывает различные изменения глазного яблока, такие как неоваскуляризации радужной оболочки, относительные дефекты зрачка, присутствие плавающих кровяных элементов и взвеси на участке стекловидного тела.
Офтальмоскопия. Используется для диагностики основных признаков тромбоза ЦВС: отечности диска зрительного нерва (ДЗН) и макул, геморрагий, формы и степени расширения вен, микроаневризм, а также очагов ватообразного типа.

Офтальмоскопия используется для диагностики основных признаков тромбоза
Флюоресцентная ангиография. Проводит диагностику сосудов, запоздалого контрастирования сетчатки, неравномерной формы вен, зернистости кровотока. Именно это исследование помогает определить, когда зародилась болезнь, ее локализацию и стадию тромбоза, состояние макул и ДЗН.
Электроретинография. Показывает степень ишемического поражения, развитие заболевания в динамике, а также может спрогнозировать дальнейшее качество зрения.
Лабораторные исследования. Важными показателями выступают наличие сахара в крови, холестерина, липопротеидов, коагулограммы и факторов, отвечающих за свертываемость крови.
Лечение тромбоза сетчатки глаза
Процесс лечения тромбоза центральной вены сетчатки глаза имеет несколько вариантов:
- Терапевтическое воздействие. Обусловлено стадией заболевания: ранние варианты дают возможность более быстрой и позитивной динамики лечения. Сначала дозируют нагрузки, проводят анализ и дальнейший контроль продуктов питания, влияя таким образом на АД и изменение его показателей.
- Медикаментозный вариант. Его главная цель – растворение сгустка крови, который сформировал закупорку вены. Основными препаратами являются гомес и стрептокиназы, но они больше помогают при кровоизлияниях. Важно применять комплекс медикаментозного лечения из нескольких типов препаратов:

Лечение тромбоза сетчатки глаза
- фибринолитиков для восстановления поврежденных участков;
- средства гипотензии, что часто служит причиной развития заболевания. При этом они снижают отечность. Могут быть в форме инъекций или капель;
- витаминные препараты, особенно с витаминами С и В, важными в лечении заболевания;
- гормональные средства общего и локального значения, снижают отек и воспаления;
- антиагрегантные препараты, во избежание рецидива тромбоза сетчатки, но лишь при возможности контролирования свертывания крови;
- использование спазмолитиков и ангиопротекторов, в комплексе с другими средствами – также частый вариант.
Можно ли обойтись без медикаментов?
Помимо медикаментозной терапии заболеваний артерий глаза существует множество способов избавиться от недуга в домашних условиях. Среди наиболее распространенных способов лечения от тромбоза сетчатки народными средствами можно встретить использование капель домашнего производства, разнообразные аппликации на веки и специальные упражнения для органов зрения.

Капли. Закапывать в глаза их можно регулярно и курсами. В качестве капель можно использовать настои трав тмина, листьев подорожника, одуванчика и лепестков василька. Соотношение: 1 столовая ложка травы на стакан кипятка. Смесь отстаивается, процеживается и капается по 5 раз в день.
Также глазные капли можно делать из свежего сока трав. Например, сок травы клевера либо мокрицы часто используют при расстройствах зрения и лечения новообразований. Единственным противопоказанием к такой терапии может быть индивидуальная непереносимость компонентов.

Примочки и аппликации. В качестве состава для примочек можно использовать чайную заварку, огуречный сок, настойки трав и семян. Рецепты просты: столовую ложку смеси заваривают и отстаивают на протяжении 45 минут, после чего процеживают через марлю.
Остывший состав в марле прикладывают на закрытые веки и держат от 30 до 50 минут. Данные составы не только тонизируют веки, но и питают глазное дно полезными веществами и витаминами. Как правило, примочки делают курсами в две недели, после чего должен быть перерыв в течение такого же периода.

Тренировки для зрения. За годы существования заболеваний органов зрения специалисты разработали огромное количество специальных упражнений, способствующих предотвращению слепоты и повышению остроты зрения. Наиболее популярными являются такие упражнения:
- по 5 раз резко открывать и закрывать глаза, поочередно смотреть влево и вправо по 5 раз в каждую сторону, затем так же вверх и вниз. Все движения делать с напряжением;
- легкое придавливание глазного яблока с закрытыми веками на протяжении пары секунд. Повторять по 10 раз.
быстрое моргание на протяжении 2-х минут способствует повышенному кровообращению;
Помимо закапывания и тренировок органов зрения, немаловажным методом домашней терапии является питание. Для поддержания показателей зрения рекомендуется употребление черники.
В зависимости от сезона и возможностей, существуют варианты включения в рацион ягоды свежей черники либо употребления замороженной ягоды. Также можно принимать аптечные витамины с содержанием компонентов черники. Любая из альтернатив отлично подойдет для профилактики и терапии недуга.

Автор статьи:
Елена Демидова
Об авторе
Понравилась статья?
Дайте нам об этом знать —
поставьте оценку
Источник
Халязион на глазу — причины, симптомы, лечение
LensMaster.ru
2019-12-24T14:39:53+03:00
Воспалительные заболевания век очень разнообразны. Одно из наиболее часто встречающихся заболеваний — халязион. 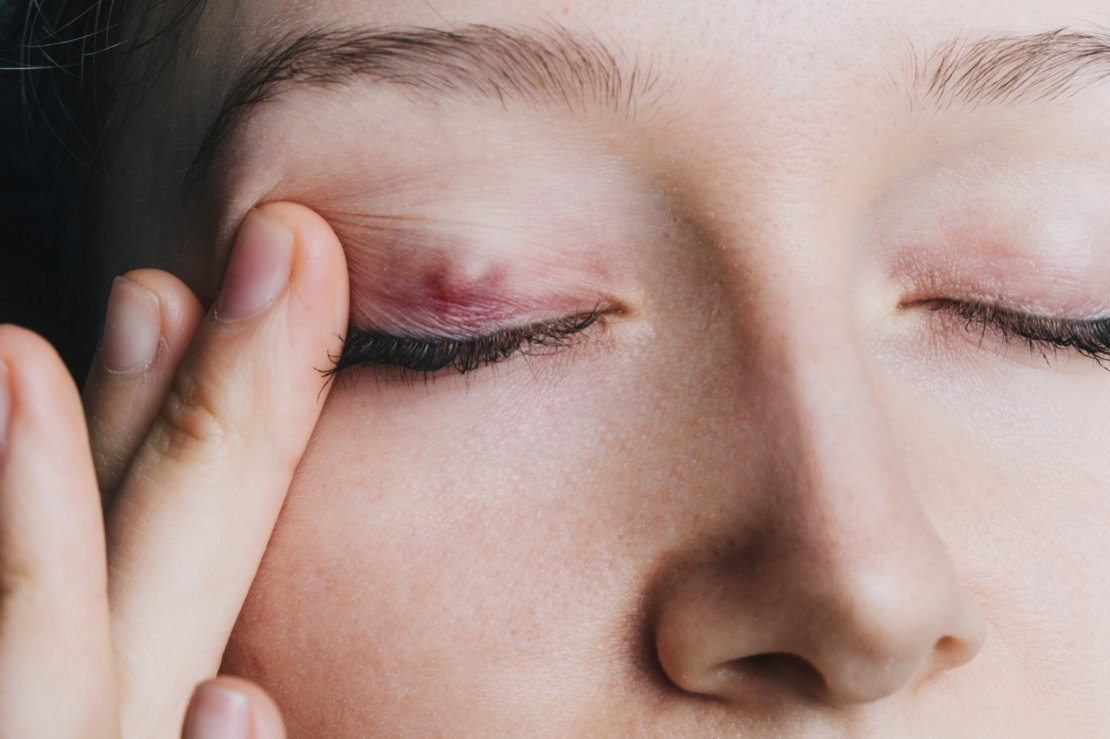
Для профилактики покраснений необходимо ношение солнцезащитных очков, компьютерных очков
Само слово — халязион от др.-греческого χαλάζιον — градинка, узелок. Халязион в офтальмологии — это безболезненное округлое плотноэластическое образование внутри века, не спаянное с кожей, внешне напоминающее узелок под кожей.
Причины появления халязиона
Причин возникновения образования очень много. Иногда сложно выделить какую-то конкретную причину болезни. К факторам риска относят розацею (патологию, при которой наблюдается покраснение кожи лица), блефарит (воспаления краев век).Эндокринные заболевания (сахарный диабет) могут провоцировать развитие гнойного воспаления, снижение местного иммунитета, иммунодефицитные состояния.Использование тонального крема высокой плотности, частое использование туши и теней для глаз, дефицит витамина А и Е, несоблюдение гигиены век и индивидуальные особенности состава секрета мейбомиевых желез (например, слишком густой секрет), все это может провоцировать развитие воспаления.
Для понимания стадий развития процесса разберем анатомию век.
 Наши веки богаты железами, которыевыполняют различные функции. Параллельно друг другу в толще хрящевой пластинки расположились столбики мейбомиевых желез. Они продуцируют липидный секрет, который входит в состав слезы и прероговичной защитной пленки. С ним слеза более густая и лучше выполняет функции защиты и увлажнения глазной поверхности.
Наши веки богаты железами, которыевыполняют различные функции. Параллельно друг другу в толще хрящевой пластинки расположились столбики мейбомиевых желез. Они продуцируют липидный секрет, который входит в состав слезы и прероговичной защитной пленки. С ним слеза более густая и лучше выполняет функции защиты и увлажнения глазной поверхности.
Для мейбомиевых желез характерен голокриновый тип секреции. Это означает, что при выделении липидов для слезы, клетки самой железы разрушаются.
Если выводной проток закупориваетсяэтими клетками, скоплением пыли или частицами косметики, эти самые липиды попадают в хрящевую ткань и вызывают хроническое вялотекущее гранулематозное воспаление — халязион. Сначала образуется киста, она постепенно увеличивается, затем образуется плотная капсула. Кожа над капсулой легко смещается, цвет кожных покровов не изменяется. Рядом с ресницами расположены сальные железы Цейса, секрет которых выделяется в полость волосяного фолликула. При хроническом воспалении железы Цейса развивается так называемый краевой халязион.
Обычно процесс не вызывает болезненных ощущений, но представляет собой косметический недостаток, а при достижении больших размеров за счет давления на глаз может вызвать снижение зрения.
Также халязион похож на другое глубокое воспаление века — ячмень (или гордеолум). Важным симптомом, отличающим это два процесса, является боль. При гордеолуме веко болезненно, кожа век изменена (наблюдается покраснение). При данном заболевании любое физическое воздействие на веко и попытки выдавить ячмень крайне опасны! Это может спровоцировать распространение воспаления на все веко и привести к необратимым последствиям. Поэтому очень важно не заниматься самолечением, а при первой возможности обратиться к врачу.
Лечение халязиона глаз
Без лечения. Достаточно редко, но все-таки возможен вариант самопроизвольного разрешения патологического процесса. Халязион постепенно рассасывается и со временем может исчезнуть полностью. В большинстве случаев образование остается и провоцирующие факторы могут вызвать рецидив. Поэтому при возникновении процесса, особенно если образование видно невооруженным глазом, рекомендуется консультация специалиста, который предложит тактику лечения!
Теплый компресс и гигиена век. На начальной стадии болезни помогают теплые компрессы из ватных дисков, смоченных в горячей воде и отжатых до влажного состояния. Диски накладываются на закрытые веки, держатся 2-3 минуты, затем на пораженную область наносится специальный гигиенический гель и легкими круговыми движениями производится массаж по направлению к краю века.
Инъекции.Лечение возможно и при помощи инъекций с лекарством в область образования. При этом используются гормональные препараты (кортикостероиды), обладающие выраженным противовоспалительным, рассасывающим и противоотечным эффектом. Потенциальным побочным эффектом при применении гормональных препаратов может стать осветление кожи в месте инъекции. Также возможно использование специальных протеолитических ферментов (это биологически активные вещества, обладающие способностью рассасывать патологическое содержимое и фиброзную ткань капсулы халязиона). Этот метод эффективен в отношении образований маленького размера с тонкой стенкой капсулы, а также показан при образованиях, находящихся рядом с внутренним углом глаза, т.к. при удалении высок риск повреждения важных структур глаза (слезной точки).
Медикаментозное лечение системно. В виде таблеток антибиотик широкого спектра действия: тетрациклин(не рекомендуется до 12 лет) или эритромицин. Применяют их курсами 3-7 дней при рецидивирующем халязионе, в зависимости от тяжести заболевания.
Хирургическое лечение. Самый радикальный и эффективный метод. Обычно специалист рекомендует его в случае, если халязион представляет собой косметический недостаток или при больших размерах, когда оказывается давление на глазное яблоко.
Проводится оперативное вмешательство чаще всего в амбулаторных условиях. Перед проведением операции может потребоваться дообследование в виде сдачи общего анализа крови.
Врач-офтальмолог проводит местную анестезию места операции (в зоне рядом с образованием делается несколько уколов с введением обезболивающего). Потом хирург производит небольшой надрез над образованием и специальным инструментом убирает патологические ткани. При необходимости в месте разреза накладываются фиксирующие швы. Период реабилитации занимает около 7 дней. Может потребоваться местное нанесение мази с антибиотиком на место разреза.
С особой осторожностью стоит отнестись к рецидивирующимхалязионам.
Если после пройденного курса медикаментозного лечения или удаления происходит возобновление роста образования с распространением на соседние ткани, требуется незамедлительная консультация офтальмолога. Необходимо исключить злокачественный опухолевый процесс(аденокарцинома мейбомиевой железы). Как правило диагноз рака мейбомиевой железы устанавливается после проведения хирургического вмешательства и гистологического исследования биоптата, взятого при удалении материала.
Профилактика халязиона
Для профилактики халязиона рекомендуется регулярное очищение век и ресниц, а также дренирование сальных и мейбомиевых желез. С этой целью проводят курсы гигиены век, включающие теплые компрессы и массаж.
Также существует исследование, доказывающее, что дефицит витамина А в организме является провоцирующим фактором развития халязиона, в особенности одновременного развития халязиона в нескольких местах.
Правильное питание, отсутствие в рационе продуктов с высоким содержанием сахаров, острой и соленой пищи также уменьшает риск развития этого заболевания.
Важно более тщательное наблюдение у офтальмолога пациентам с диагнозами: розацея (стойкое покраснение кожи лица, возникновение пузырьков и гнойных очагов воспаления); сахарный диабет; нарушения работы желудочно-кишечного тракта. В таких случаях необходимо совместное наблюдение у дерматолога, эндокринолога, гастроэнтеролога.
При анализе статистики доброкачественности образований, выявлено, что около 90% всех новообразований века являются доброкачественными. Поэтому при выявлении симптомов халязиона в большинстве случаев прогноз благоприятный. Важно профессиональное наблюдение специалиста в динамике и своевременный выбор тактики лечения.
Берегите свои глаза и будьте здоровы!
Источник
