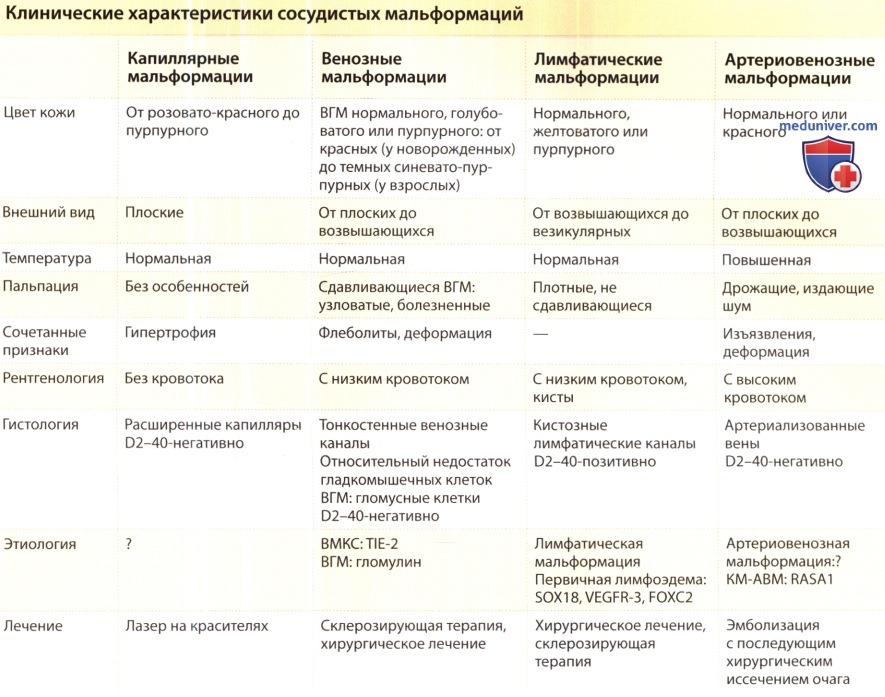
Порок развития сосудов кожи

Артериовенозные дисплазии — порок развития кровеносных сосудов, характеризующийся наличием патологических соустий между артериями и венами (врожденные артериовенозные свищи). Они встречаются редко и локализуются чаще на конечностях. могут располагаться на голове, шее, лице, в легких, головном мозге.
Различают генерализованную форму поражения того или иного сегмента конечности и локальную (туморозную). располагающуюся чаще на голове. Артериове-
нозные дисплазии могут сочетаться с другими пороками развития, например с гемангиомой кожи, лимфангиомой, аплазией и гипоплазией глубоких вен и т. д. (синдромы Клиппеля—Треноне; Паркса Вебера).
Артериовенозные соустья часто бывают множественными, имеют разнообразный калибр и форму. В зависимости от диаметра различают макрофистулы, заметные невооруженным глазом, и микрофистулы, которые выявляются только при гистологическом исследовании тканей конечности.
Патологические соустья в нижних конечностях чаще располагаются по ходу бедренной и большеберцовой артерий, а также в бассейне подколенной артерии. Значительная часть артериальной крови при наличии свищей поступает в венозное русло, минуя капиллярную сеть, поэтому возникает тяжелая гипоксия в тканях, нарушаются обменные процессы. Стойкие анатомические изменения конечности у детей наступают чаще к 10—12 годам, становясь причиной инвалидизации больных. Из-за венозной гипертензии увеличивается нагрузка на правые отделы сердца, развивается гипертрофия сердечной мышцы, увеличиваются ударный и минутный объемы сердца. Однако по мере прогрессирования заболевания сократительная функция миокарда начинает ослабевать, происходит миогенная дилатация сердца с расширением его полостей.
Клиническая картина и диагностика. Клиническая симптоматика обусловлена нарушениями регионарного кровообращения и центральной гемодинамики.
Основными симптомами являются: гипертрофия и удлинение пораженной конечности. 1ипергидроз. наличие варикозно-расширенных вен и обширных синебагровых пятен, боли при физической нагрузке, усталость и чувство тяжести в конечностях. Для врожденных артерио-венозных свищей типичны повышение температуры кожи в области поражения, непрерывный систоло-диастолический сосудистый шум в том или ином сегменте либо на всем протяжении конечности вдоль проекции сосудистого пучка.
Нарушения микроциркуляции приводят к развитию дерматитов, образованию язв и некрозов дистальных отделов конечности. Из язв могут возникать повторные кровотечения.
При значительном сбросе артериальной крови в венозное русло развивается сердечная недостаточность, проявляющаяся одышкой, сердцебиениями, аритмией, отеками, развитием застойной печени, асцита, анасарки.
Для врожденных артериовенозных свищей характерно урежение пульса после пережатия приводящей артерии. Географическая кривая, записанная с сегмента конечности, где расположены артериовенозные свищи, характеризуется высокой амплитудой. отсутствием дополнительных зубцов на катакроте, увеличением реографи- ческого индекса. В дистальных сегментах конечности амплитуда кривой снижена. Артериализация венозной крови ведет к увеличению насыщения ее кислородом, содержание которого в расширенных венах увеличивается на 20—30%.
Наиболее важным методом диагностики врожденных артериовенозных свищей является ангиография. При введении контрастного вещества одновременно заполняется артериальное и венозное русло, отмечаются расширение просвета приводящей артерии, обеднение сосудистого рисунка дистальнее расположения свища и усиление контрастирования мягких тканей в области поражения. Эти признаки составляют основу ангиографической диагностики врожденных артериовенозных свищей.
Лечение. Операция заключается в перевязке всех сосудов, образующих патологические соустья. При множественных свищах производят скелетизацию магистральной артерии с перевязкой и рассечением отходящих от нее ветвей в сочетании с сужением приводящей артерии. В последние годы в лечении данного порока используют методику эндоваскулярной окклюзии патологических соустий специальными эмболами. Тем больным, у которых изменения конечности настолько велики, что функция ее полностью утрачена, производят ампутацию.
Гемангиомы — доброкачественные опухоли, развивающиеся из кровеносных сосудов.
Патологоанатомическая картина. Различают капиллярные, кавернозные, рацемозные и смешанные формы гемангиом.
Капиллярные гемангиомы поражают только кожу конечностей и других частей тела, состоят из расширенных, извитых, тесно расположенных капилляров, выстланных хорошо дифференцированным эндотелием.
Кавернозные гемангиомы состоят из расширенных кровеносных сосудов и множества разнообразных по размерам полостей, выстланных одним слоем эндотелия. наполненных кровью и сообщающихся друг с другом анастомозами.
Рацемозные гемангиомы представляют собой аномалию развития сосудов в виде сплетения утолщенных, расширенных и змеевидно извитых сосудов, среди которых часто встречаются обширные кавернозные полости. Обе последние формы гемангиом располагаются не только в коже и подкожной клетчатке, но и в глубжеле- жащих тканях, включая мышцы и кости. Возможны озлокачествления гемангиом.
Клиническая картина и диагностика. Окраска кожи в области ангиомы изменена от красной до темно-фиолетовой. При капиллярных гемангиомах она ярко-красная, а при поверхностно расположенных кавернозных и рацемозных ангиомах варьирует от синюшной до ярко-багровой. Температура кожи в области расположения гемангиом повышена, что объясняется усиленным притоком артериальной крови и большей васкуляризацией. Поверхностно расположенные кавернозные и рацемозные гемангиомы обычно мягкой консистенции, напоминающие губку, легко сжимаемые.
Осложнениями гемангиом, расположенных в толще кожи и подкожной клетчатки, являются кровотечения, возникающие чаще при травмах. Кровотечения бывают значительными, если опухоль сообщается с крупными сосудами.
Основными симптомами глубоких гемангиом, прорастающих мышцы и кости, являются боли в пораженной конечности. Боли обусловлены сдавлением или вовлечением в патологический процесс нервных стволов. Характерно также наличие опухоли мягкоэластической или плотноэластической консистенции без четких границ. При артериальных рацемозных гемангиомах иногда удается заметить пульсацию припухлости, пальпаторно определить симптом «кошачьего мурлыканья». Обширные гемангиомы нередко сочетаются с врожденными артериовенозными свищами, сопровождаются гипертрофией мягких тканей, некоторым удлинением конечности и ведут к нару шению ее функции.
Диагностика гемангиом основывается на клинических данных, результатах дополнительных методов исследования, среди которых наиболее информативным является артериография. Она позволяет выявить строение опухоли, ее протяженность и связь с магистральными артериями. Для уточнения состояния глубоких вен пораженной конечности, возможной связи их с гемангиомами применяют флебографию.
При рентгенологическом исследовании костей конечностей в случае давления сосудистой опухоли на костную ткань на рентгенограммах обнаруживают неровность контуров кости, истончение коркового слоя, наличие костных дефектов, иногда остеопороз с мелкими очагами разрежения.
Лечение. При консервативном лечении применяют криотерапию, введение склерозирующих препаратов и электрокоагуляцию. Хирургическое лечение состоит в иссечении гемангиом. Удаление глубоко расположенных и обширных гемангиом связано с риском массивного кровотечения, поэтому в профилактических целях оправдана предварительная перевязка или эмболизация артерий, питающих опухоль, прошивание и обшивание гемангиом. В ряде случаев проводят комбинированное лечение, которое начинают с введения в сосудистую опухоль склерозирующих средств и криовоздействия. повторной эмболизации приводящих сосудов.
Коарктация аорты — врожденное сегментарное сужение аорты, создающее препятствие кровотоку в большом кругу кровообращения. Заболевание у мужчин встречается в 4 раза чаще, чем у женщин.
Этиология и патогенез. Причина развития коарктации аорты заключается в неправильном слиянии аортальных дуг в эмбриональном периоде. Сужение располагается у места перехода дуги аорты в нисходящую аорту, что обусловливает появление в большом круге кровообращения двух его режимов. Проксимальнее места сужения имеется артериальная гипертензия, дистальнее — гипотензия, что приводит к развитию компенсаторных механизмов, направленных на нормализацию гемодинамических нарушений: увеличению ударного и минутного объемов сердца, гипертрофии миокарда левого желудочка, расширению сети коллатералей. При хорошем развитии коллатеральных сосудов в нижнюю половину тела поступает достаточное количество крови. Это объясняет отсутствие у детей значительной артериальной гипертензии. В период полового созревания на фоне быстрого роста организма имеющиеся коллатерали не в состоянии обеспечить адекватный кровоток, и артериальное давление проксимальнее места коарктации резко повышается. В патогенезе гипертензионного синдрома имеет значение и уменьшение пульсового давления в почечных артериях, влияющего на юкстамедуллярный аппарат почек, ответственный за включение вазопрессорного механизма.
Патологоанатомическая картина. Сужение аорты располагается, как правило, дистальнее места отхождения левой подключичной артерии. Протяженность поражения составляет 1—2 см. Расширяются восходящая аорта и ветви дуги аорты. Значительно увеличивается диаметр и истончаются стенки артерий, участвующих в коллатеральном кровообращении, что предрасполагает к образованию аневризм. Последние нередко возникают и в артериях головного мозга, чаще встречаются у больных старше 20 лет. От давления расширенных и извитых межреберных артерий на нижних краях ребер образуются узуры. При гистологическом исследовании участка коарктации выявляют уменьшение количества эластических волокон, замещение их соединительной тканью.
Клиническая картина и диагностика. Часто до периода полового созревания заболевание протекает в стертой форме. В последующем у больных появляются головные боли, плохой сон. раздражительность, тяжесть и ощущение пульсации в голове, носовые кровотечения, ухудшается память и зрение. Из-за перегрузки левого желудочка они испытывают боли в области сердца, сердцебиения, перебои, иногда одышку. Недостаточное кровоснабжение нижней половины тела становится причиной быстрой утомляемости, слабости, похолодания нижних конечностей, болей в икроножных мышцах при ходьбе.
При осмотре выявляют диспропорцию в развитии мышечной системы верхней и нижней половины тела за счет гипертрофии мышц плечевого пояса, усиленную пульсацию артерий верхних конечностей (подмышечной и плечевой), более заметную при поднятых руках, и грудной стенки (межреберных и подлопаточных). Всегда видна усиленная пульсация сосудов шеи, в подключичной области и яремной ямке. При пальпации отмечают хорошую пульсацию на лучевых артериях и ее ослабление либо отсутствие на нижних конечностях.
Для коарктации аорты характерны высокие цифры систолического артериального давления на верхних конечностях, составляющие у больных в возрасте 16—30 лет в среднем 180—190 мм рт. ст.. при умеренном повышении диастолического давления (до 100 мм рт.ст.). Артериальное давление на нижних конечностях или не определяется, или систолическое давление более низкое, чем на верхних конечностях, диастолическое соответствует норме.
При перкуссии выявляют смещение границы относительной тупости сердца влево, расширение сосудистого пучка. При аускультации над всей поверхностью сердца определяют грубый систолический шум, который проводится на сосуды шеи. в межлопаточное пространство и по ходу внутренних грудных артерий. Над аортой выслушивают акцент II тона.
Данные реографии указывают на существенную разницу в кровенаполнении верхних и нижних конечностей. В то время как на верхних конечностях реографиче- ские кривые характеризуются крутым подъемом и спуском, а также высокой амплитудой, на нижних конечностях они имеют вид пологих волн небольшой высоты. Ряд признаков, присущих коарктации аорты, выявляют при рентгеноскопии. У больных старше 15 лет определяют волнистость нижних краев III—VIII ребер вследствие образования узур. В мягких тканях грудной стенки выявляют тяжи и пятнистость — тени расширенных артерий. В прямой проекции определяют расширение тени сердца влево за счет гипертрофии левого желудочка, сглаженность левого и выбухание правого контура сосудистого пучка. При исследовании во II косой проекции наряду с увеличением левого желудочка сердца выявляют выбухание влево тени расширенной восходящей аорты.
Аортография по Сельдингеру помогает уточнить диагноз. На аортограммах выявляют сужение аорты, локализующееся на уровне IV—V грудных позвонков, значительное расширение ее восходящего отдела и левой подключичной артерии, достигающей зачастую диаметра дуги аорты, хорошо развитую сеть коллатералей, через которые ретроградно заполняются межреберные и верхние надчревные артерии.
Лечение. Средняя продолжительность жизни больных с коарктацией аорты около 30 лет: 2/3 из них умирают в возрасте до 40 лет от сердечной недостаточности, кровоизлияния в мозг, разрыва аорты и различных аневризм, поэтому лечение только хирургическое. Оптимальным для проведения операции является возраст 6—7 лет.
При коарктации аорты существует четыре типа оперативных вмешательств.
- Резекция суженного участка аорты с последующим наложением анастомоза конец в конец: это выполнимо в том случае, если после резекции измененного участка без натяжения удается сблизить концы аорты (рис. 27, а).
- Резекция коарктации с последующим протезированием — показана при большой длине суженного сегмента аорты или аневризматическом ее расширении (рис. 27, б).
- Истмопластика. При прямой истмопластике место сужения рассекают продольно и сшивают в поперечном направлении с целью создания достаточного просвета аорты. При непрямой истмопластике в аортотомическое отверстие вшивают заплату из синтетической ткани.

- Шунтирование с использованием синтетического протеза является операцией выбора при длинной коарктации аорты, кальцинозе или резком атеросклеротическом изменении стенки аорты (рис. 27, в). Применяется редко.
Источник
Капиллярные мальформации (КМ) – краткий обзор:
– Распространены во всем мире: частота возникновения примерно 0,3% населения.
– Врожденные пороки развития капиллярного русла с медленным током крови.
– От розовато-красного до пурпурного цвета. Нередко темнеют и утолщаются со временем.
– Как правило, косметическая проблема.
– Иногда являются частью синдрома Стерджа-Вебера или Клиппеля-Треноне.
– Патология: увеличение числа и размеров патологически иннервированных капилляров.
а) Эпидемиология. Капиллярные мальформации (КМ), также часто называемые винными пятнами (капиллярными гемангиомами), представляют собой пороки развития сосудов со слабым кровотоком и встречаются с частотой 0,3%. С КМ часто путают другие бледнеющие при надавливании розоватые пятна, известные как укус аиста, поцелуй ангела, лососевые пятна или пылающие невусы. Они располагаются на задней поверхности шеи (81%), веках (45%) или надпереносье (33%). Такие патологические элементы могут спонтанно исчезать в возрасте от одного года до четырех лет.
Капиллярные мальформации преимущественно носят спорадический характер, хотя зарегистрировано несколько хорошо описанных случаев, демонстрирующих аутосомно-доминантный тип наследования. При наследственном варианте поражения обычно бывают множественными и входят в состав фенотипа КМ-АВМ, который представляет собой недавно выделенную нозологию, сочетающей в себе атипичные КМ с артериовенозными мальформациями (АВМ). Половой предрасположенности при КМ не отмечается.
б) Этиология и патогенез. Этиология капиллярных мальформаций в настоящее время не установлена. Полагают, что лицевые КМ являются следствием клональной экспансии аномальных клеток, берущих начало из нервного гребешка. Установлению причины развития более распространенных спорадических вариантов КМ может способствовать идентификация пораженного гена (RASA1) при КМ-АВМ. КМ характеризуются дилатацией капилляров папиллярного и верхнего ретикулярного слоев дермы (количество капилляров остается нормальным), в сочетании с участками повышенного числа капилляров, не имеющих внешних патологических признаков. Эндотелиальные клетки при этом плоские. Фактор VIII, фибронектин и протеин базальной мембраны находятся в нормальных пределах, однако окрашивание на S100 выявляет нарушение иннервации.
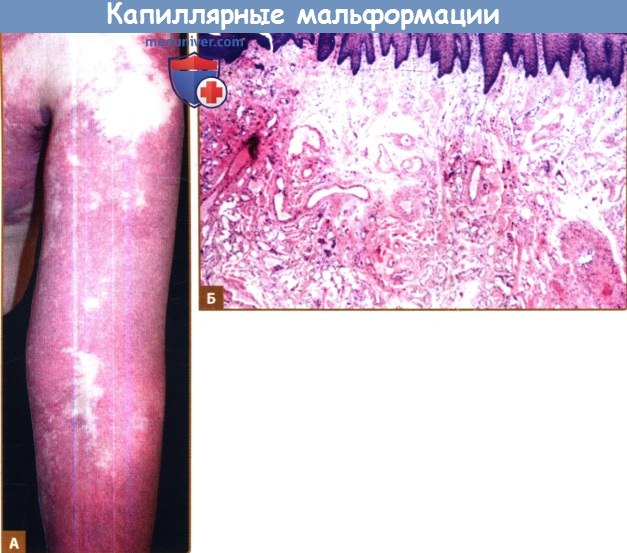
А. Обширная капиллярная мальформация верхней конечности.
Б. Капиллярная мальформация характеризуется расширением капилляров, число которых остается нормальным,
в папиллярном и верхнем ретикулярном слое дермы в сочетании с участками повышенного количества внешне нормальных капилляров (окраска гематоксилин-эозином).
в) Клиника капиллярных мальформаций (КМ). Кожные проявления. КМ представляет собой гомогенное врожденное образование красного цвета, часто одностороннее, в редких случаях — двустороннее, однако обычно не имеющее срединной локализации. КМ поражают кожу, подкожно-жировую клетчатку и иногда слизистые оболочки. Их цвет варьирует от розовато-красного до насыщенного пурпурного, они имеют географические очертания или дерматомальное расположение. Патологические образования плоские и безболезненные, не кровоточат спонтанно и не бывают теплыми при пальпации. Они могут распространяться по всему телу.
50% КМ располагаются на лице, где их распространение соответствует локализации тройничного нерва: глазничной ветви (V1) (лоб и верхнее веко), верхнечелюстной ветви (V2) (нижнее веко, щека и верхняя губа) или нижнечелюстной ветви (V3) (нижняя губа, подбородок и нижняя челюсть). В сочетании с другими сосудистыми мальформациями КМ могут являться частью синдрома, например, синдрома Стерджа-Вебера, пигментно-васкулярного факоматоза, а также синдромов Клиппеля-Тре-ноне, Сервелла-Мартореля и т.д. Ни один из этих синдромов не является наследственным. В редких случаях КМ могут являться кожными проявлениями латентной спинальной дизрафии, особенно при локализации в пояснично-крестцовой области.
1. Синдром Стерджа-Вебера. Синдром Стерджа-Вебера (ССВ)—это синдром поражения нервной системы, глаз и кожи, в состав которого входят КМ, локализованные в области глазной ветви тройничного нерва, односторонняя лептоменингеальная капиллярно-венозная мальформация, часто расположенная в теменно-затылочной области, и хороидальная «ангиома», вызывающая глаукому и, иногда, буфтальм и отслоение сетчатки. В сосудистом сплетении часто наблюдаются отложения кальцификатов, также могут встречаться нарушения венозного оттока от головного мозга. Данная мальформация может провоцировать развитие эпилепсии, приводить к гибели нейронов, церебральной атрофии и задержке умственного развития.
2. Пигментно-васкулярный факоматоз. Пигментно-васкулярный факоматоз (ПВФ) считается аномалией эмбриогенетического происхождения, поражающей вазомоторные нервы и меланоциты (и те, и другие происходят из неврального гребня). Клинически ПВФ проявляется в форме крупной капиллярной мальформации с сегментарным распределением, расположенной в основном на туловище и конечностях, в сочетании с пигментированными кожными очагами, в частности пигментированным невусом, пятном типа «кофе с молоком» или атипичным монгольским пятном, которое расположено не в области крестца. Рядом в качестве пятна-близнеца может наблюдаться анемический невус. Такие кожные очаги могут ассоциироваться с системными поражениями, поражениями внутренних органов (напр., гипоплазией гортани, интестинальным полипозом), нарушениями в мышечной системе (сколиоз), аномалиями нервной системы (задержкой психического развития, эпилепсией, внутричерепной кальцификацией, церебральной атрофией) или поражением глаз (аномалии радужной оболочки).
3. Синдром Клиппеля-Треноне. Синдром Клиппеля-Треноне (СКТ) — это именной термин, используемый до настоящего времени для обозначения капиллярно-лимфо-венозной мальформации, локализованной в области конечности, в сочетании с ее гипертрофией. Варикозное расширение вен на боковой поверхности ноги, впервые описанное Сервеллем, является типичным и специфичным признаком данного синдрома в 80% случаев. Полагают, что это связано с сохранением эмбриологических вен. Также нередко встречается недостаточность клапанов глубоких вен. Наиболее часто поражаются нижние конечности (95%), хотя в патологический процесс также могут вовлекаться верхние конечности, грудная клетка, брюшная полость и наружные половые органы.
Через лимфатические кожные везикулы часто просачивается жидкость. Может наблюдаться лимфедема, с тенденцией к прогрессированию. После травматизации или вследствие небольших изъявлений характерно развитие инфекционных осложнений. Венозные мальформации часто выявляются в подлежащей мышечной ткани. Другой признак этого заболевания — гипертрофия конечности, которая присутствует уже при рождении ребенка, но иногда выявляется только после пубертатного периода. Типично прогрессирование процесса с образованием изъязвлений, инфицирования, кровотечений и тромбозов. При вовлечении брюшной полости может наблюдаться энтеропатия. Тромбоэмболия легочных артерий может приводить к летальному исходу.
Различные виды капиллярных мальформаций: (А) светлые красные элементы, поражающие половину тела,
(Б) темно-красные элементы на лице с поражением слизистых оболочек и гипертрофией мягких тканей,
и (В) более локализованное поражение в области плечевого сустава и плеча.
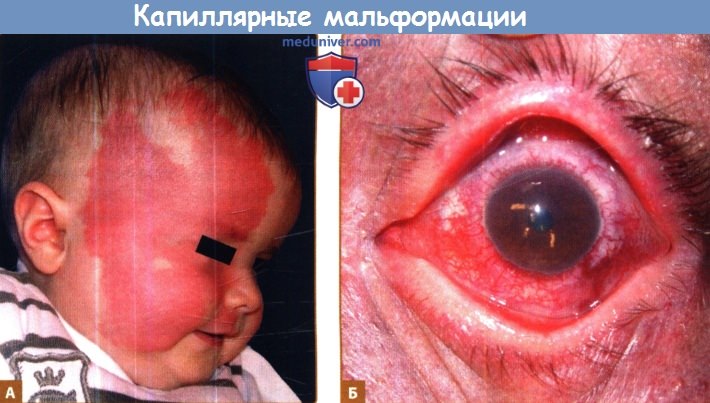
Обширная капиллярная мальформация на правой стороне лица (А) с поражением глазной и верхнечелюстной ветвей тройничного нерва у шестимесячной девочки с синдромом Стерджа-Вебера.
Хориоидальная капиллярно-венозная мальформация (Б), приведшая к потере зрения у 50-летнего мужчины с синдромом Стерджа-Вебера.
Капиллярно-лимфо-венозная мальформация правой нижней конечности с гипертрофией мягких тканей (синдром Клиппеля-Треноне).
в) Методы исследования. За исключением некоторых редких случаев, проведения каких-либо визуализирующих методов обследования не требуется. Если так называемые КМ являются болезненными, теплыми на ощупь или спонтанно кровоточат, показано проведение ультразвукового исследования с допплерографией для исключения мальформации с быстрым кровотоком, такой как АВМ, синдром Паркса-Вебера или пролиферирующая гемангиома. КМ, локализующиеся в области лба и века, в особенности при вовлечении внутреннего отдела верхнего века, могут являться компонентом ССВ. Следовательно, МРТ головного мозга и офтальмологическое обследование должны проводиться в течение первых месяцев жизни и повторяться ежегодно до пубертатного возраста, даже если результаты предыдущих исследований не выявили патологических изменений. При КМ в пояснично-крестцовой области необходимо выполнение МРТ головного мозга.
У пациентов с пигментно-васкулярным факоматозом, вследствие частого сочетания КМ с системными поражениями, требуется проведение офтальмологического, неврологического и ортопедического наблюдения. У пациентов с СКТ в возрасте старше двух лет при рентгенографии оценивается длина ноги, это исследование при наличии отклонений выполняется раз в год вплоть до пубертата. Для выявления варикозно расширенных вен при СКТ обязательно проведение ультразвукового исследования с допплерографией. В некоторых случаях проведение МРТ полезно еще до начала лечения.
г) Дифференциальная диагностика. АВФ — артериовенозные фистулы; АВМ — артериовенозная мальформация; КМ — капиллярная мальформация; КМ-АВМ – капиллярная мальформация артериовенозный мальформации; СМТС — синдром мраморной врожденной телеангиэктазии кожи; НГТ — наследственные геморрагические телеангиэктазии; СММК — синдром макроцефалии с мраморной кожей.

д) Осложнения. Наибольшую проблему для пациента с КМ представляет выраженная дисколорация кожных покровов. Со временем может развиваться гипертрофия мягких тканей, в особенности при расположении КМ в областях кожной иннервации V2 и V3 или на конечностях. В редких случаях КМ могут служить признаками скрытых пороков, таких как поясничная дизрафия при локализации в крестцовой области.
е) Прогноз и течение. КМ никогда не регрессируют самостоятельно. Они выявляются уже при рождении, а затем утолщаются и темнеют. Часто они становятся возвышающимися над поверхностью и узловатыми. Со временем может развиваться пиогенная гранулема, а также гипертрофия мягких или костных тканей.
ж) Лечение капиллярных мальформаций (КМ). Для лечения КМ применялись различные методы, такие как электрокоагуляция, татуаж, дермабразия, криохирургия и косметология. Маскировка дефектов при помощи тональной основы Covermark до сих пор используется с хорошими результатами. «Золотым стандартом» лечения большинства КМ является лазерная терапия. Лазеры на красителях со специфической длиной волны (585 нм) и короткой продолжительностью импульсов (400 мс) в настоящее время дают наилучшие результаты при лечении детей грудного и более старшего возраста. Осложнения данного метода лечения немногочисленны. Как правило, необходимо проведение повторных процедур (от 6 до 12), а ввиду их болезненности обычно требуется общая анестезия. Лазерная терапия более эффективна в шейно-лицевой области и на туловище, чем при поражении конечностей. Раннее начало терапии в детском возрасте не сокращает количество лазерных процедур.
Применение активных охлаждающих систем для предотвращения перегрева эпидермиса позволяет повысить интегральную плотность потока лазера, что приводит к оптимальному облучению зоны поражения. После прекращения терапии возможно развитие рецидивов. Лазерная терапия не оказывает влияния на сочетанную гипертрофию.
Лечение пациентов с СКТ консервативное и заключается преимущественно в ношении эластических чулок и повязок для облегчения боли, вызванной венозным застоем. Хирургическое иссечение варикозно расширенных вен при наличии аномалий глубоких вен (аплазии, недостаточности) исключается. При разнице длин нижних конечностей для предотвращения развития сколиоза необходимо ношение обуви с подходящим подъемом и последующий эпифизиодез. При кровотечении из капиллярно-лимфатических кожных везикул положительный эффект могут оказывать неодим-иттрий-алюминий-гранатовая лазерная коагуляция, склерозирующая терапия или пересадка кожи.
л) Профиламктика. Пациентам с ССВ сразу после рождения и вплоть до конца пубертатного периода необходимо наблюдение офтальмолога, так как степень нарушения зрения зависит от своевременности лечения. Для предотвращения гибели нейронов некоторыми клиницистами рекомендуется профилактическая противоэпилептическая терапия.
Клиническое течение капиллярной мальформации: потемнение и утолщение со временем:
(А) в возрасте шести месяцев и (Б) в возрасте 33 лет.
В. Развитие пиогенной гранулемы, (Г) гипертрофия мягких тканей и (Д) слизистых оболочек.
– Рекомендуем далее ознакомиться со статьей “Венозные мальформации кожи: причины, клиника, диагностика, лечение”
Редактор: Искандер Милевски. Дата публикации: 4.3.2019
Источник
